чем облегчить дыхание при астме
Бронхиальная астма: облегчить симптомы
ЗАПИСЬ НА ПРИЕМ ВЕДЕТСЯ:
В регистратуре при наличии медицинского полиса
По телефону регистратуры:
+7 (351) 728-49-99 (ул. Воровского, 16)
Онлайн через Интернет на сайте http://talon.zdrav74.ru
Рекомендуем записываться к узким специалистам через Интернет, если у вас на руках есть направление или вы состоите на учете у специалиста. В других случаях просим сначала обратиться к терапевту.
Информация о платных услугах:
+7 (351) 728-48-99
Стол справок:
+7 (351) 728-49-99
Вызов врача на дом:
+7 (351) 728-49-99
5 мая отмечается Всемирный день борьбы с бронхиальной астмой.
Бронхиальная астма на сегодня является одним из самых распространенных заболеваний, как среди взрослого населения, так и среди детей. Сегодня в мире астмой страдает 235 миллионов человек. При этом за последние годы число заболевших существенно увеличилось.
В Челябинской области проживает более 30 тысяч астматиков.
Признаками астмы не обязательно являются свистящее дыхание и удушье. Больной также может жаловаться на тяжесть в грудной клетке, сухой кашель, хрипы, затрудненное дыхание, бледность. Симптомы могут усиливаться ночью или рано утром. У детей астма обычно начинается с часто повторяющихся бронхитов на фоне простудных заболеваний, а также частых острых респираторных заболеваний, и получающих необоснованные курсы антибиотикотерапии.
Развитие астмы начинается с частых вирусных инфекций. Здесь важно вовремя выявить аллергическую направленность заболевания и найти причинно-значимый аллерген, чтобы избежать развития осложнений.
Как проводится диагностика астмы?
При осмотре пациента врач ориентируется, в основном, на клиническую картину заболевания, а также оценивается уровень эозинофилов в крови и мокроте, историю развития заболевания, связь с аллерго (сезонное) обострение, связь с приемом пищи, медикаментами, животными, бытовой фактор. Проводится исследование функции внешнего дыхания с помощью спирографии и дополнительно выявляются причинно-значимые аллергены по крови.
Каковы причины возникновения заболевания?
Причины возникновения астмы еще недостаточно ясны медикам. Здесь имеет значение, как наследственная предрасположенность, так и внешние факторы: воздействие аллергенов, частые вирусные болезни, неправильный образ жизни, условия окружающей среды, социальная принадлежность. У детей главным толчком к развитию заболевания становятся аллергия и частые болезни. Особое внимание хочется обратить на курение. Если родители курят возле ребенка или в доме, они должны осознавать, что вся вина за учащение приступов астмы у ребенка ложится на них.
Астма всегда передается по наследству?
Если у кого-то из родственников есть астма, то вероятность заболеть у следующего поколения достаточно высока. Но у некоторых больных с бронхиальной астмой в родне ею никто не страдает, и, наоборот, не у всех родителей с астмой появляются больные дети. Причины такого явления еще не выявлены.
Так, у одного человека признаки астмы могут проявиться в детстве, а у другого – только в зрелом возрасте. Здесь решающую роль играет провоцирующий фактор.
Аллергия является обязательной «спутницей» астмы? Как они связаны друг с другом.
Аллергия является ключевым фактором при формировании астмы, но не обязательным. Появление астмы при аллергии провоцирует постоянное воспаление дыхательных путей. Например, началом развития болезни могут послужить: курение, промышленный фактор, пищевые аллергены, частые вирусные и бактериальные. С возрастом опасными становятся уже ингаляционные аллергены – клещ домашней пыли, аллергены животных и птиц, пыльцевые и грибковые аллергены. Считается, что ранний контакт ребенка с домашними питомцами может спровоцировать развитие бронхиальной астмы.
Астма – это хроническое заболевание, избавиться от него нельзя, можно лишь увеличить срок ремиссии и улучшить качество жизни пациента. При этом нередки случаи, когда ребенок с бронхиальной астмой в подростковом возрасте просто «перерастает» ее, она исчезает, но может снова возникнуть уже в более зрелом возрасте. Особенно часто это встречается у мальчиков.
При этом в дошкольном возрасте реже болеют девочки, но когда они подрастают и начинаются проблемы с весом (ожирение или резкое похудение на строгой диете), приступы астмы могут значительно участиться.
Поэтому у школьников особенно важно проводить качественное лечение и профилактику бронхиальной астмы и аллергии, чтобы облегчить их течение во взрослой жизни. Своевременная диагностика, адекватное лечение и налаживание быта позволяют добиться значительного улучшения жизни пациентов
с астмой.
Какие методы лечения астмы существуют?
Врач индивидуально подбирает базисную терапию с учетом тяжести заболевания. Она может быть в форме ингаляций или таблеток. Препараты помогают достичь длительной ремиссии и предупредить обострения. Противовоспалительные препараты могут использоваться также и для профилактики развития приступов, поскольку воспалительный процесс в бронхах идет и в период ремиссии. Кроме того, больной и его близкие должны знать, как действовать в случае приступа.
Какие существуют немедикаментозные методы борьбы с астмой?
Такие методы существуют, но они применяются только в совокупности с лекарственной терапией. В первую очередь, необходимо создать для больного гипоаллергенный быт и питание. Ежедневно проводить дома влажную уборку, прогулки на природе. Категорически запрещено курить.
Также стоит избегать факторов, провоцирующих начало приступа – физической нагрузки, холодного воздуха, раздражающих газов или запахов, стрессов, курение.
Для развития органов дыхания активно используется дыхательная гимнастика, которая учит больного спокойно и правильно дышать, астматикам полезно пение, игра на духовых музыкальных инструментах. Хорошо помогает массаж с вибрацией, он уменьшает бронхоспазм, помогает отделению мокроты и повышает выносливость дыхательной мускулатуры. Больным астмой показано санаторно-курортное лечение в горном климате, а также спелеотерапия, то есть лечение в специальных пещерах. Эффект даже от однократного горноклиматического лечения может сохраняться на протяжении 2-3 лет. Но важно, чтобы лечение длилось не менее месяца, поскольку адаптация организма к новому климату проходит примерно в течение 10 дней и в этот период состояние больного может ухудшиться.
Можно ли делать прививки больным астмой.
Прививки пациентам, страдающим астмой, можно ставить только в период ремиссии не менее 4 недель, а также при отсутствии острых заболеваний и аллергии на компоненты конкретной вакцины. При этом необходимо продолжать плановую базисную терапию. Полный отказ от прививок при астме бывают крайне редко.
Какая физическая нагрузка показана астматикам?
При правильно подобранной базисной терапии бронхиальная астма не должна препятствовать занятиям спортом. В западных странах спортсмены с астмой участвуют даже в олимпийских играх. Приступы бронхоспазма может вызвать бег, особенно на холодном воздухе и в горной местности. При этом реакция может возникнуть, как сразу же после нагрузки, так и через 3-6 часов. Для больных астмой очень полезна лечебная физкультура. Специальные техники дыхания и релаксации могут существенно облегчить состояние пациента. Астматикам также показано плавание и спокойная ходьба, но не в сырую и влажную погоду.
Возможна ли профилактика астмы?
В городской клинической больнице регулярно проходят профилактические акции и занятия в «Астма-школе» и «Школе ХОБЛ», постоянно работает «Кабинет отказа от курения» (ул. Воровского, 16, кабинет №345 с понедельника по пятницу с 9-00 до 12-00).
Что делать, если во время приступа астмы под рукой не оказалось ингалятора?
Во время приступы астмы страшно становится не только человеку, с которым он произошел, но и окружающим его людям. А если у больного не оказалось с собой ингалятора, то и вовсе всех может охватить настоящая паника. Сегодня мы поговорим о том, что же делать в таком случае, и как спасти жизнь человека?
Невзирая на то, какой стадии приступ, вам в любом случае следует сразу вызвать скорую помощь. Сделайте все возможное, чтобы облегчить дыхание. В первую очередь ослабьте на пострадавшем галстук, расстегните рубашку, снимите тесную водолазку. Ничего не должно стягивать его грудную клетку. Откройте все окна в помещении. Необходимо, чтобы астматику не было душно.
До приезда бригады медиков, нагрейте воду, вылейте ее в тазик или любую другую емкость и поместите туда ноги больного. Увеличение влажности воздуха и пар поспособствуют облегчению дыхательного процесса. Приступы сухого кашля должны прекратиться.
Помимо всего прочего для улучшения состояния больного рекомендуется применение одного из антигистаминных средств. Чаще всего используют Фенистил. Этот пункт обязателен, если у вас есть подозрение, что приступ удушья был спровоцирован аллергическими процессами.
Если человеку все еще тяжело дышать, то следует помочь ему принять специальную позу. Для этого он должен удобно сесть, наклониться вперед и соприкоснуться ладонями с полом. Не будут лишними и дыхательные упражнения. Помимо того, что больной начнет легче дышать, этот способ поможет справиться с панической атакой.
Если вы находитесь далеко от аптеки и не можете быстро купить ингалятор, то необходимо выпить любой напиток, в котором содержится кофеин! Во время приступа астмы лучше всего подойдет один из энергетических напитков. В крайнем случае, заварите достаточно крепкий кофе либо чай.
#нацпроектдемография89
Лечение обострения бронхиальной астмы на догоспитальном этапе
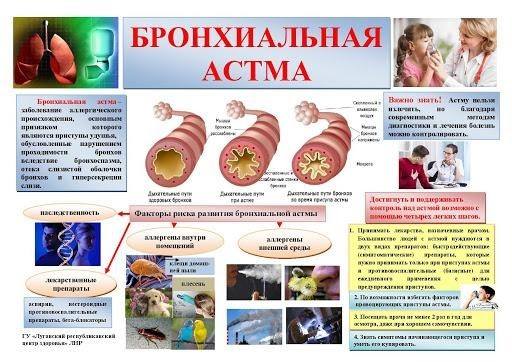
Бронхиальная астма — это хроническое воспалительное заболевание дыхательных путей, характеризующееся бронхиальной обструкцией, изменяющейся с течением времени.
МГМСУ, Москва
Бронхиальная астма — это хроническое воспалительное заболевание дыхательных путей, характеризующееся бронхиальной обструкцией, изменяющейся с течением времени. У предрасположенных лиц это воспаление приводит к повторным эпизодам одышки, тяжести в грудной клетке и кашлю, особенно ночью и/или ранним утром. Эти симптомы сопровождаются распространенной, но вариабельной обструкцией бронхиального дерева, которая может быть частично обратима спонтанно или исчезает под влиянием лечения.
Обструкция дыхательных путей бывает четырех форм: острая бронхоконстрикция вследствие спазма гладких мышц; подострая — из-за отека слизистой дыхательных путей; обтурационная — при образовании слизистых пробок; склеротическая — в результате склероза стенки бронхов при длительном и тяжелом течении заболевания.
Таким образом, БА представляет собой воспаление дыхательных путей, приводящее к гиперреактивности бронхов, их обструкции вязким секретом и формированию респираторных симптомов.
Основным поводом для вызова бригады скорой медицинской помощи являются жалобы больного на одышку или удушье. Эти симптомы, по данным ССиНМП Москвы, в 1999 году в 83% явились причиной обращения больных БА.
Какова же должна быть тактика врача догоспитальной неотложной помощи? Чем должен руководствоваться врач, назначая лекарственную терапию? Чем определяются показания для госпитализации больных БА? Последовательность действий врача скорой помощи в этой ситуации следующая:
1) постановка диагноза; 2) определение степени тяжести обострения БА; 3) выбор препарата, его дозы и формы введения; 4) оценка эффекта лечения и определение дальнейшей тактики ведения больного.
Диагноз БА на догоспитальном этапе ставится на основании жалоб, анамнеза заболевания и клинического обследования. Это достигается путем выявления приступов удушья или одышки, свистящих хрипов, кашля. Эти симптомы могут исчезать спонтанно или после применения бронходилататоров и противовоспалительных препаратов. Имеет значение связь этих симптомов с факторами риска БА, а также наличие в анамнезе у больного или его родственников установленной БА и других аллергических заболеваний. В клинике внимание привлекает вынужденное положение больного, включение вспомогательной дыхательной мускулатуры в акт дыхания, сухие хрипы, которые слышны на расстоянии и/или при аускультации над легкими.
При наличии (в том числе и у больного) пикфлоуметра или спирометра регистрируется значительная бронхообструкция: объем форсированного выдоха ПСВ (ОФВ1) менее 80% от должного или нормального.
Повторное появление одышки или удушья свидетельствует об обострении БА, которое может протекать в виде острого приступа, связанного с бронхоспазмом, или обострения заболевания, обусловленного постепенным развитием бронхиальной обструкции. Последнее характеризуется длительным (дни, недели, месяцы) затруднением дыхания с клинически выраженным синдромом бронхиальной обструкции, на фоне которого могут повторяться острые приступы бронхиальной астмы различной тяжести.
Обострения бронхиальной астмы являются основной причиной вызовов скорой помощи и госпитализации пациентов.
Оценка обострения БА проводится по клиническим признакам и (при наличии пикфлуометра) функциональным дыхательным пробам. Обострение по степени тяжести может быть легким, среднетяжелым, тяжелым и с угрозой остановки дыхания.
Тактика догоспитальной терапии полностью определяется степенью выраженности обострения БА, поэтому при формулировке диагноза врачом СС и НМП необходимо указывать степень тяжести обострения БА.
Тактика врача при лечении приступа бронхиальной астмы имеет несколько общих принципов.
а) какие бронхолитические препараты назначались, способ их введения; дозы и кратность назначения;
б) время последнего приема препаратов;
в) получает ли больной системные кортикостероиды, в каких дозах.
Современное оказание помощи больным БА подразумевает применение только следующих групп лекарственных средств:
Селективные β-2-агонисты адренорецепторов короткого действия, обладая бронхолитическим действием, являются препаратами первого ряда при лечении приступов бронхоспазма.
Для получения фармакодинамического ответа за короткий период времени (5-10 мин) необходима доставка терапевтической дозы препарата непосредственно в бронхи больного. Это достигается небулайзерной терапией.
Сальбутамол (вентолин) — один из самых безопасных β-2-агонистов.
Бронхорасширяющий эффект сальбутамола наступает через 4-5 мин. Действие препарата постепенно достигает своего максимума к 40-60-й минуте. Период полувыведения 3-4 ч, а продолжительность действия составляет 4-5 ч.
Способ применения. С помощью небулайзера — по 2,5 мг сальбутамола в физиологическом растворе 5-10 мин. Если улучшения не наступает, проводят повторные ингаляции сальбутамола по 2,5 мг каждые 20 мин.
Другой селективный β-2-агонист — фенотерол (беротек), имеющий меньшую селективность в отношении β-2-адренорецепторов. Его бронхолитический эффект наступает через 3-4 мин и достигает максимума к 45-й минуте. Период полувыведения равен 3-4 ч, а продолжительность действия фенотерола составляет 5-6 ч.
Способ применения. С помощью небулайзера — по 0,5-1,5 мл фенотерола в физиологическом растворе 5-10 мин. Если улучшения не наступает, проводят повторные ингаляции в той же дозе каждые 20 мин.
При применении β-2-агонистов адренорецепторов возможны нарушения ритма, артериальная гипертензия, возбуждение, тремор рук. Побочные эффекты более ожидаемы у больных с заболеваниями сердечно-сосудистой системы, в старших возрастных группах они проявляются при неоднократном применении бронходилататора, зависят от дозы и способа введения препарата.
Относительные противопоказания к применению ингаляционных β-2-агонистов — тиреотоксикоз, пороки сердца, тахиаритмия и выраженная тахикардия, острая коронарная патология, декомпенсированный сахарный диабет, повышенная чувствительность к β-адреномиметикам.
К группе холинолитических средств относится ипратропиум бромид (атровент) — антихолинергическое средство с высокой степенью связывания мускариновыми рецепторами. Преимущество препарата — низкая, не более 10%, биодоступность, что обусловливает хорошую переносимость препарата.
Способ применения. С помощью небулайзера — по 0,4-2,0 мл (0,5 мг) в сочетании с β-2-агонистами. Ипратропиум бромид применяется в случае неэффективности β-2-агонистов как дополнительное средство с целью усиления их бронхолитического действия, при индивидуальной непереносимости β-2-агонистов, у больных с хроническим бронхитом.
В последние годы появились комбинированные препараты, сочетающие в себе два бронхорасширяющих вещества — β-2-агонист фенотерол и блокатор М-холинорецепторов ипратропиум бромид — беродуал. Одна доза беродуала содержит в два раза меньше фенотерола (0,05 мг), чем одна доза беротека-100, и эквивалентную дозу ипратропиума бромида (0,02 мг).
Действие таких препаратов начинается через 30 сек. Уже через 2 мин достигается результат, на 50% превышающий эффект, аналогичный тому, который наблюдается через 1-2 ч после ингаляции. Продолжительность действия превышает 6 ч.
Способ применения. С помощью небулайзера для купирования приступа ингалируют беродуал 1-4 мл в физиологическом растворе 5-10 мин. Если улучшения не наступает, проводят повторную ингаляцию каждые 20 мин.
При оказании неотложной помощи больным БА традиционно используются метилксантины, и прежде всего теофиллины. Эуфиллин — представляет собой комбинацию теофиллина (80%), определяющего фармакодинамику препарата, и этилендиамина (20%), обусловливающего его растворимость. Препарат вводится внутривенно, при этом действие начинается сразу и продолжается до 6-7 ч. Для теофиллина характерна узкая «терапевтическая широта», т. е. даже при небольшой передозировке препарата возможно развитие побочных эффектов. Период полувыведения у взрослых равен 5-10 ч. Около 90% введенного препарата метаболизируется в печени, метаболиты и неизмененный препарат (7-13%) выделяются с мочой. У подростков и курильщиков метаболизм теофиллина ускорен, что может потребовать увеличения дозы препарата и скорости инфузии. Нарушения функции печени, застойная сердечная недостаточность и пожилой возраст, наоборот, замедляют метаболизм препарата, увеличивают опасность развития побочных эффектов и обусловливают необходимость снижения дозы и уменьшения скорости внутривенной инфузии эуфиллина.
Эуфиллин применяется для купирования приступа БА при отсутствии ингаляционных средств или как дополнительная терапия при тяжелом или угрожающем жизни обострении БА. Побочные эффекты эуфиллина хорошо известны. Со стороны сердечно-сосудистой системы — резкое падение артериального давления, сердцебиение, нарушения ритма сердца, боли в области сердца; со стороны желудочно-кишечного тракта — тошнота, рвота, диарея; со стороны ЦНС — головная боль, головокружение, тремор, судороги.
Не рекомендуется сочетанное применение эуфиллина и больших доз β-адреномиметиков, поскольку терапевтический эффект при этом не усиливается, а риск развития осложнений увеличивается. Препарат несовместим с раствором глюкозы.
При тяжелом и угрожающем жизни обострении БА необходимо использовать системные глюкокортикоиды. Они показаны также для купирования приступа удушья у пациента с гормонально-зависимой формой БА или при анамнестических указаниях на необходимость их применения.
При приступе бронхиальной астмы действие глюкокортикоидов начинается через 4-6 ч с момента введения препарата, в случаях длительно текущей выраженной бронхиальной астмы терапевтическое действие может стать заметным лишь после нескольких суток гормонотерапии. В то же время чувствительность β-адренорецепторов к адреномиметикам может восстановиться значительно раньше — через 1-2 ч после внутривенного введения, поэтому в данный период целесообразно параллельно с глюкокортикоидами продолжать бронхолитическую терапию.
Среди побочных эффектов это прежде всего артериальная гипертензия, возбуждение, аритмии, язвенные кровотечения. Поэтому применять системные глюкокортикоиды нельзя при язвенной болезни желудка и двенадцатиперстной кишки, тяжелой форме артериальной гипертензии, почечной недостаточности.
Наиболее известным стероидным препаратом является преднизолон — дегидрированный аналог гидрокортизона, который относится к синтетическим глюкокортикостероидным гормонам. Его период полувыведения равен 2-4 ч, продолжительность биологического эффекта — 18-36 ч. В плазме большая часть преднизолона связывается с транскортином (кортизолсвязывающим глобулином). Метаболизируется в основном в печени с образованием неактивных метаболитов. 20% препарата выводится в неизмененном виде с мочой.
Негалогеновый производный преднизолона метилпреднизолон (солумедрол, метипред), обладающий большей противовоспалительной и существенно меньшей минералокортикоидной активностью (5 мг преднизолона эквивалентны 4 мг метилпреднизолона).
Препарат характеризуется коротким периодом полувыведения, как и преднизолон, более слабой стимуляцией психики и аппетита. Для терапии обострений бронхиальной астмы используется, как и преднизолон, но в меньших дозах (из расчета метилпреднизолон — преднизолон как 4:5).
Каковы же схемы использования этих препаратов при лечении обострения бронхиальной астмы на догоспитальном этапе?
При легкой степени тяжести обострения рекомендуется сальбутамол (вентолин) 2,5 мг (1 небула) через небулайзер в течение 5-10 мин; или комбинация фенотерола и ипратропиума бромида (беродуал) 0,5-1,5 мл (10-30 капель) через небулайзер в течение 5-10 мин. При отсутствии эффекта в течение 20 мин повторить ингаляцию бронхолитика. При среднетяжелой, тяжелой степени обострения и при угрозе остановки дыхания рекомендуется вентолин 2,5-5 мг (1-2 небулы) или беродуал 1-3 мл (20-60 капель) через небулайзер. В случае неэффективности указанных препаратов вводится эуфиллин 2,4% 10,0 мл на физиологическом растворе в/в медленно (10 мин) и преднизолон в/в 60-90-150 мг соответственно степени тяжести (или метилпреднизолон в/в 40-80-120 мг).
Критериями эффективности проводимого лечения служат: уменьшение одышки и количества сухих хрипов в легких и увеличение ПСВ (ОФВ1) на 60 л/мин (хороший эффект); незначительное уменьшение одышки при сохранении сухих хрипов в легких и отсутствии динамики ПСВ (ОФВ1) (неполный эффект); при сохранении или нарастании одышки и ухудшении ПСВ (ОФВ1) эффект считается плохим.
Показаниями для госпитализации служат следующие критерии: прежде всего госпитализируются больные, входящие в так называемую группу риска смерти от бронхиальной астмы; госпитализации подлежат больные с тяжелым обострением заболевания; при угрозе остановки дыхания; при отсутствии ответа на бронходилатационную терапию.
Это пациенты, длительно использовавшие или недавно прекратившие прием системных кортикостероидов; несколько раз госпитализировавшиеся в отделение интенсивной терапии в течение года; не придерживающиеся плана лечения астмы; имеющие в анамнезе психические заболевания.
Бронхиальная астма: как распознать и преодолеть?
Андрей Леонидович
Провизор
Астма — хронический недуг, поражающий бронхи, который часто проявляется в виде отека слизистой оболочки дыхательных путей и спазмов, сопровождающихся нехваткой воздуха. С греческого название болезни переводится, как «удушье», «тяжелое дыхание». Разберемся, что представляет собой эта болезнь, как ее распознать и можно ли вылечить.
Особенности бронхиальной астмы
Главная особенность недуга — быстрое прогрессирование, которое беспокоит человека частыми приступами удушья и приводит к серьезному ухудшению качества жизни. В мире более 100 000 000 людей страдает от этой болезни, а это — примерно 5-9% взрослого населения каждого государства. Каждый год недуг забирает жизни порядка 250 000 людей.
Симптомы бронхиальной астмы
Степени и формы заболевания
Медики выделяют 3 основные формы заболевания:
Независимо от формы заболевания оно может протекать в 4-х стадиях (ступенях, этапах):
Степени и формы бронхиальной астмы
Причины возникновения
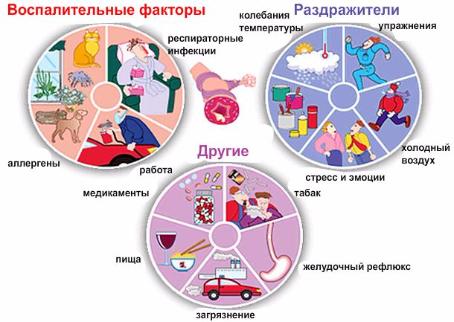
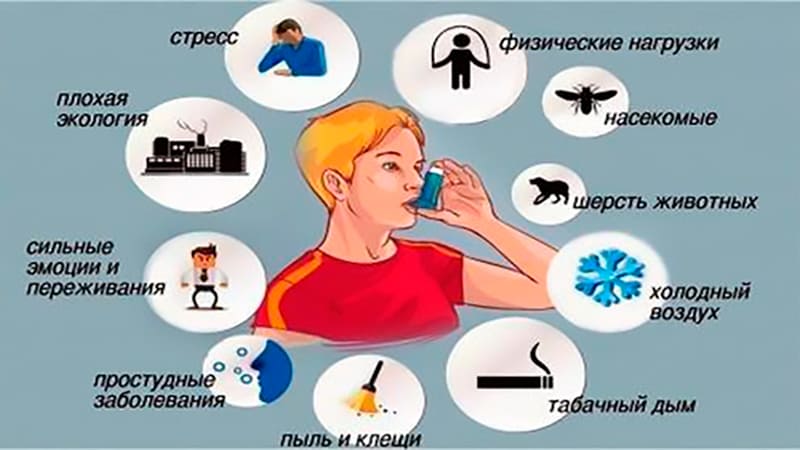
Развитию недуга способствуют определенные внешние и внутренние факторы. Внутренними могут быть такие, как:
Внешними причинами могут быть
Аллергия на что-либо и табакокурение — 2 наиболее частых фактора-провокатора бронхиальной астмы.
Симптомы заболевания
Важно понимать, что чем раньше врачи диагностируют заболевание, тем больше шансов на полное выздоровление. Поэтому нужно внимательно следить за своим организмом и при появлении любых признаков, описанных ниже, скорее обращаться к медикам:
На ранних стадиях вышеописанная симптоматика может либо проявляться слабо, либо вообще никак не давать о себе знать. Но постепенно симптомы будут становиться все более выраженными, а также приведут к другим не менее приятным ощущениям:
Лечение и профилактика бронхиальной астмы
Лечение и профилактика заболевания
Увы, современная медицина пока не в силах полностью избавить пациента от астмы. Поэтому всем терапевтические методы направлены на облегчение состояния человека и устранении симптомов заболевания. Лечением недуга занимаются пульмонологи и обычно медикаментозная терапия включает прием препаратов 2-х групп:
В качестве профилактических мер пульмонологи советуют следовать 6-и простым правилам:
Также стоит минимум 2 раза в неделю проводить тщательную влажную уборку в доме, стирать белье в машинке не реже раза в неделю на максимально допустимой температуре и не использовать в интерьере ковры с мягкой мебелью, которые накапливают пыль.
Если рассматривать конкретные препараты от бронхиальной астмы, то чаще всего врачи выписывают:
Все лекарства, доступные к продаже в аптеках Вашего города, а также цены на них, Вы можете увидеть на нашем сайте, введя в поисковой строке название лекарства и запустив поиск.