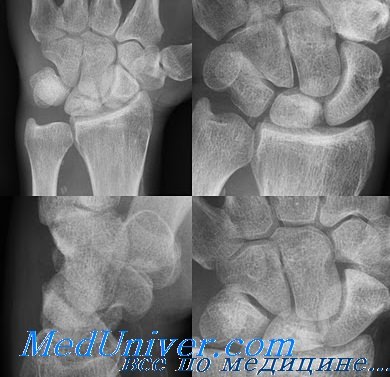
Болезнь кинбека это что
Болезнь кинбека это что
В основе заболевания лежит асептический субхондральный некроз полулунной кости, развившийся вследствие мелких кровоизлияний от тяжелых физических напряжений, толчков и сотрясений, длительного перенапряжения кисти. Естественно, что повторные, хотя и незначительные повреждения мягких тканей — надкостницы, хрящей и краевые надломы кости, могут иметь место при тяжелых нагрузках и вести к нарушению питания кости и частичной ее резорбции. Продолжающаяся работа ведет к компрессионному патологическому перелому и деформации. В дальнейшем частично восстанавливается структура кости, но остается деформирующий артроз.
В первой стадии, стадии некроза, обнаруживается характерная картина некроза костной ткани, при неизмененном хрящевом покрове. Макроскопически в это время кость не представляет собою каких-либо изменений, и лишь гистологическое исследование обнаруживает начальные явления остеонекроза.
Позднее возникают реактивные изменения со стороны соседних здоровых участков кости, которые и прорастают мертвую кость и замещают ее новой молодой костной тканью. Естественно, что измененная кость не является функционально полноценной и не в состоянии нести прежнюю механическую нагрузку. Теперь достаточно обычного сдавления, чтобы наступил патологический перелом измененной полулунной кости.
В результате сдавления костных балок косточка сплющивается по оси, образуя костную плотную массу. Это состояние характерно для второй стадии, стадии компрессионного перелома.
Третья стадия—рассасывания — отличается рассасыванием спрессованной костной муки и внедрением в мертвые участки соединительнотканных тяжей из живых уцелевших костных участков и хрящевых островков из покровного хряща.
Одновременно с рассасыванием мертвой кости идет образование новой костной ткани, благодаря вросшим хрящевым и соединительнотканным элементам, метапластически превращающимся в новую плотную губчатую костную ткань. В этой четвертой стадии — восстановления — все же почти никогда не восстанавливается структура кости, и часто приходится наблюдать кистевидные образования, реже встречающиеся в третьей стадии.
Пятая стадия отличается рядом вторичных деформирующих изменений типа обезображивающего остеоартроза. Если губчатая ткань в какой-то степени восстанавливается, форма полулунной косточки остается всегда измененной.
Приведенное деление процесса асептического остеонекроза на пять стадий является условным, схематичным. На самом деле наблюдаемые изменения не встречаются в столь чистом, изолированном виде, как это здесь изложено. Наоборот, чаще сочетаются признаки смежных стадий одновременно.
Болезнь Кинбека или Кинбока (некроз полулунной кости)
Консультация специалиста
Ортопед Силаев Александр Константинович, ортопед-травматолог хирург
Болезнь Кинбека или остеонекроз полулунной кости – довольно распространенное и сложное заболевание.
Полулунная кость – ключевая из восьми костей, которые формируют запястье, поскольку находится в самом его центре. По этой причине она чаще других подвергается травмам при значительных нагрузках.
Причины остеонекроза полулунной кости
Существует несколько причин, по которым может развиться такое заболевание:
Развитие болезни происходит постепенно и часто провоцируется физической работой. Поражает остеонекроз зачастую ведущую руку людей тяжелого труда: строителей, слесарей, рубщиков и др.
Симптомы болезни Кинбека
По своей сути болезнь Кинбека – нарастающий остеонекроз полулунной кости, приводящий к ее постепенному разрушению. Прогрессирующее заболевание сопровождается болевыми ощущениями в запястье, которые увеличиваются по мере его развития и обостряются при движениях.
Современная медицина выделяет четыре этапа болезни:
Степень развития болезни определяется при помощи рентгена или томографии.
Лечение болезни Кинбека, где и кому обратиться
Борьба с остеонекрозом полулунной кости осуществляется в клинике «АндроМеда» консервативным методом при его начальных проявлениях, а на более поздних стадиях развития – при помощи хирургического вмешательства.
Консервативный метод (иммобилизация) – способ решения возникающей проблемы безоперационно. При помощи пластиковой или гипсовой лонгеты лучезапястный сустав обездвиживается на три недели. За это время поврежденная полулунная кость благодаря состоянию покоя начинает восстанавливаться. Нарушенное кровоснабжение к полулунной кости возобновляется по старым сосудам или за счет прорастания новых. После успешной иммобилизации в течение последующего года пациент должен делать рентген каждый месяц, и в случаях, когда болезнь снова начинает развиваться, безоперационное лечение повторяется.
Хирургическое лечение при болезни Кинбека показано и возможно на любом этапе развития заболевания.
Несмотря на широкое применение для лечения таких процедур, как новокаиновые блокады, грязевые и сероводородные ванны, тепловое воздействие – их эффективность на сегодняшний день не подтверждена.
Болезнь Кинбека — цены в Санкт-Петербурге операционного лечения
Узнать цены, сколько стоит хирургическая операция при болезни Кинбека в СПб, во сколько обойдутся все расходы на лечение и профилактику можно на первом приеме у врача-специалиста нашей клиники.
Причины и лечение стенозирующего лигаментита
В Международной Классификации Болезней десятого пересмотра (МКБ 10) нет сложного названия «стенозирующий лигаментит», зато есть простое M65.3 — «щелкающий палец».
Так давайте же разберемся, почему эти два словосочетания, простое и сложное, обозначают одно и то же.
Причины заболевания
Щелкающий палец — это объяснение со стороны пациента, т.е. палец действительно защелкивается при сгибании и разгибается с внешним усилием. Стенозирующий лигаментит — это объяснение с точки зрения анатомии. Стеноз означает сужение, а лигаментит — воспаление связки.
А теперь подробнее: дело в том, что за сгибание пальцев отвечают мышцы-сгибатели с брюшками на предплечье и длинными сухожильями на ладони и пальцах. Для движения пальцев эти сухожилья должны скользить вдоль суставов пальцев внутри специальных костно-фиброзных каналов. Иногда это скольжение нарушается из-за воспаления кольцевидной связки, либо самого сухожилья, тогда и возникает защелкивание пальца, а иногда и боль при движении.
В большинстве случаев, у этого заболевания нет какой-либо явной причины. Предрасполагающими факторами могут быть ревматоидный артрит, диабет, подагра или небольшая травма.
Лечение «щелкающего пальца»
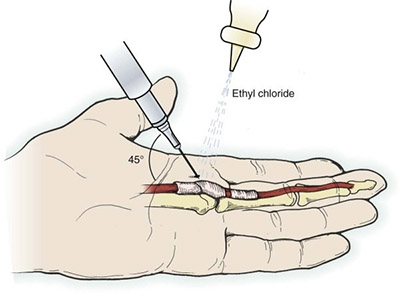
В своей практике я начинаю лечение с местной инъекции со стероидами (дипроспаном). Эта процедура весьма действенна и относительно безопасна. Если перед введением препарата попросить пациента подвигать пальцем, то можно ощутить скольжение сухожилий у кончика иглы. Это ощущение позволяет ввести небольшую дозу препарата точно туда, куда надо и не повредить сухожилье. Как правило эта быстрая манипуляция дает моментальный эффект.
Местная инъекция в области сухожилий сгибателей.
Операция при стенозирующем лигаментите
Однако нередки случаи, когда щелчки или боль возвращаются после выполнения инъекции (блокады). Тогда не остается сомнений в необходимости небольшой операции, которая заключается в рассечении кольцевидной связки, удерживающей сгибатели. Такую операцию можно сделать амбулаторно под местной анестезией, функция кисти восстанавливается полностью через несколько недель.Операция при стенозирующем лигаментите может быть выполнена открытым доступом с непосредственной визуализацией кольцевидной связки, также возможно подкожное ее рассечение без разреза кожи. Оба способа имеют свои преимущества и недостатки, а поэтому требуют предварительного обсуждения.
Важно отметить, что воспаление сухожилий сгибателей может проявляться только болью при нагрузке и протекать без «щелчков».
Вы можете подробнее обсудить свой случай при личной встрече
Ориентировочная стоимость хирургического лечения данной патологии 12000 рублей
Боковой (латеральный) амиотрофический склероз (и синдром БАС)
Боковой (латеральный) амиотрофический склероз (БАС) (также известен как болезнь моторных нейронов, Мотонейронная болезнь, болезнь Шарко, в англоязычных странах — болезнь Лу Герига) — прогрессирующее, неизлечимое дегенеративное заболевание центральной нервной системы, при котором происходит поражение как верхних (моторная кора головного мозга), так и нижних (передние рога спинного мозга и ядра черепно-мозговых нервов) двигательных нейронов, что приводит к параличам и последующей атрофии мышц.
Болезнь известна не так давно. Впервые описана Жан-Мартеном Шарко в 1869г. По статистике выявляется у 2-5 человек на 100 000 населения в год, что говорит о том, что данная патология относительно редко встречается. Всего в мире насчитывается около 70 тысяч больных боковым амиотрофическим склерозом. Обычно заболевание заявляет о себе у людей старше 50 лет.
Совсем недавно было высказано мнение, что случаи бокового амиотрофического склероза чаще регистрируются у высокоинтеллектуальных людей, профессионалов в своем деле, а также у спортсменов-атлетов, которые на протяжении всей жизни отличались крепким здоровьем.
Точная этиология БАС неизвестна.
Сущность болезни заключается в дегенерации двигательных нейронов, т.е. под воздействием ряда причин запускается процесс разрушения нервных клеток, ответственных за сокращения мышц. Этот процесс затрагивает нейроны коры больших полушарий, ядер головного мозга и нейроны передних рогов спинного мозга. Двигательные нейроны погибают, а их функции никто больше не выполняет. Нервные импульсы к мышечным клеткам больше не поступают. И мышцы слабеют, развиваются парезы и параличи, атрофия мышечной ткани.
Если в основе бокового амиотрофического склероза лежит мутация в гене супероксиддисмутазы-1, то процесс выглядит примерно следующим образом. Мутантная супероксиддисмутаза-1 накапливается в митохондриях двигательных нейронов (в энергетических станциях клетки). Это «мешает» нормальному внутриклеточному транспорту белковых образований. Белки соединятся друг с другом, как бы слипаются, и это запускает процесс дегенерации клетки.
Если причиной становится избыток глутамата, то механизм запуска разрушения двигательных нейронов выглядит так: глутамат открывает каналы в мембране нейронов для кальция. Кальций устремляется внутрь клеток. Избыток кальция, в свою очередь, активирует внутриклеточные ферменты. Ферменты как бы «переваривают» структуры нервных клеток, при этом образуется большое количество свободных радикалов. И эти свободные радикалы повреждают нейроны, постепенно приводя к их полному разрушению.
Предполагается, что роль других факторов в развитии БАС также заключается в запуске свободнорадикального окисления.
Классификация БАС, формы:
Общими симптомами, характерными для любой из форм бокового амиотрофического склероза, являются:
Начальные проявления заболевания:
•слабость в дистальных отделах рук, неловкость при выполнении тонких движений пальцами, похудание в кистях и фасцикуляции (мышечные подергивания)
•реже заболевание дебютирует слабостью в проксимальных отделах рук и плечевом поясе, атрофиями в мышцах ног в сочетании с нижним спастическим парапарезом
•возможно также начало заболевания с бульбарных расстройств – дизартрии и дисфагии (25% случаев)
•крампи (болезненные сокращения, спазмы мышц), нередко генерализованные, встречаются практически у всех больных БАС, и нередко являются первым признаком заболевания
Для БАС в большинстве случаев характерна асимметричность симптоматики.
При этой форме заболевания возможно два варианта:
Также может дебютировать двумя способами:
В руках по мере прогрессирования болезни формируется парез с атрофическими изменениями, повышением рефлексов, повышением тонуса и патологическими стопными признаками. Аналогичные изменения возникают и в ногах, но несколько позже.
Это разновидность бокового амиотрофического склероза, когда заболевание протекает с преимущественным поражением центрального мотонейрона. При этом во всех мышцах туловища и конечностей формируются парезы с повышением мышечного тонуса, патологическими симптомами.
Бульбарная и высокая формы БАС являются прогностически неблагоприятными. Больные с таким началом заболевания имеют меньшую продолжительность жизни по сравнению с шейно-грудной и пояснично-крестцовой формами. Какими бы ни были первые проявления заболевания, оно неуклонно прогрессируют.
Парезы в различных конечностях приводят к нарушению способности самостоятельно передвигаться, обслуживать себя. Вовлечение в процесс дыхательной мускулатуры приводит вначале к появлению одышки при физической нагрузке, затем одышка беспокоит уже в покое, появляются эпизоды острой нехватки воздуха. В терминальных стадиях самостоятельное дыхание просто невозможно, больным требуется постоянная искусственная вентиляция легких.
Продолжительность жизни больного БАС составляет по разным данным от 2 до 12 лет, однако более 90% больных умирают в течение 5 лет от момента постановки диагноза. В терминальную стадию болезни больные полностью прикованы к постели, дыхание поддерживается с помощью аппарата искусственной вентиляции легких. Причиной гибели таких больных может стать остановка дыхания, присоединение осложнений в виде пневмонии, тромбоэмболии, инфицирования пролежней с генерализацией инфекции.
Среди параклинических исследований наиболее существенное диагностическое значение имеет электромиография. Выявляется распространенное поражение клеток передних рогов (даже в клинически сохранных мышцах) с фибрилляциями, фасцикуляциями, позитивными волнами, изменениями потенциалов двигательных единиц (увеличивается их амплитуда и длительность) при нормальной скорости проведения возбуждения по волокнам чувствительных нервов. Содержание КФК в плазме может быть незначительно повышено
Боковой амиотрофический склероз нужно заподозрить:
•при развитии слабости и атрофий, а возможно и фасцикуляций (мышечных подергиваний) в мышцах кисти
•при похудания мышц тенара одной из кистей с развитием слабости аддукции (приведения) и оппозиции большого пальца (обычно асимметрично)
•при этом наблюдается затруднение при схватывании большим и указательным пальцами, затруднения при подбирании мелких предметов, при застегивании пуговиц, при письме
•при развитии слабости в проксимальных отделах рук и плечевом поясе, атрофий в мышцах ног в сочетании с нижним спастическим парапарезом
•при развитии у пациента дизартрии (нарушений речи) и дисфагии (нарушений глотания)
•при появлении у пациента крампи (болезненных мышечных сокращений)
Диагностические критерии БАС:
Критерии подтверждения БАС:
Диагноз БАС подьверждается:
Дифференциальный диагноз БАС (синдромы похожие на БАС):
•Спондилогенная шейная миелопатия.
•Опухоли краниовертебральной области и спинного мозга.
•Краниовертебральные аномалии.
•Сирингомиелия.
•Подострая комбинированная дегенерация спинного мозга при недостаточности витамина В12.
•Семейный спастический парапарез Штрюмпеля.
•Прогрессирующие спинальные амиотрофии.
•Постполиомиелитический синдром.
•Интоксикации свинцом, ртутью, марганцем.
•Недостаточность гексозаминидазы типа А у взрослых при ганглиозидозе GM2.
•Диабетическая амиотрофия.
•Мультифокальная моторная невропатия с блоками проведения.
•Болезнь Крейцтфельдта-Якоба.
•Паранеопластический синдром, в частности при лимфогранулематозе и злокачественной лимфоме.
•Синдром БАС при парапротеинемии.
•Аксональная нейропатия при болезни Лайма (Лайм-боррелиозе).
•Синдром Гийена-Барре.
•Миастения.
•Рассеянный склероз
•Эндокринопатии (тиреотоксикоз, гиперпаратиреоз, диабетическая амиотрофия).
•Доброкачественные фасцикуляции, т.е. фасцикуляции, продолжающиеся годами без признаков поражения двигательной системы.
•Нейроинфекции (полиомиелит, бруцеллез, эпидемический энцефалит, клещевой энцефалит, нейросифилис, болезнь Лайма).
•Первичный боковой склероз.
Диагностические исследования при синдроме БАС.
Для уточнения диагноза и проведения дифференциального диагноза при синдроме БАС рекомендутся следующее обследование больного:
Анализ крови (СОЭ, гематологические и биохимические исследования)
Рентгенография органов грудной клетки
Исследование функций щитовидной железы
Определение содержания витамина В12 и фолиевой кислоты в крови
Креатинкиназа в сыворотке
МРТ головного мозга и при необходимости, спинного мозга
Эффективного лечения заболевания не существует. Единственный препарат, ингибитор высвобождения глутамата рилузол (Рилутек), отодвигает летальный исход на 2 – 4 месяца. Его назначают по 50 мг два раза в день.
Основу лечения составляет симптоматическая терапия:
•Физическая активность. Пациент должен по мере своих возможностей поддерживать физическую активность По мере прогрессирования заболевания возникает необходимость в кресле-каталке и других специальных приспособлениях.
•Диета. Дисфагия создаёт опасность попадания пищи в дыхательные пути • Иногда возникает необходимость в питании через зонд или в гастростомии.
•Применение ортопедических приспособлений: шейного воротника, различных шин, устройств для захвата предметов.
•При крампи (болезненным мышечных спазмах): карбамазепин (Финлепсин, Тегретол) и/или витамин Е, а также препараты магния, верапамил (Изоптин).
•При спастичности: баклофен (Баклосан), Сирдалуд, а также клоназепам.
•При слюнотечении атропин, или гиосцин (Бускопан).
•При невозможности приема пищи вследствие нарушения глотания накладывают гастростому или вводят назогастральный зонд. Раннее проведение чрезкожной эндоскопической гастростомии продлевает жизнь пациентов в среднем на 6 месяцев.
•Церебролизин в высоких дозах (10-30 мл в/в капельно 10 дней повторными курсами). Существует ряд небольших исследований, показывающих нейропротективную эффективность церебролизина при БАС.
•Антидепрессанты: Серталин или Паксил или Амитриптилин (часть больных БАС предпочитает именно его как раз из-за побочных действий – он вызывает сухость во рту, соответственно уменьшает гиперсаливацию (слюнотечение), часто мучающую больных БАС).
•При появлении дыхательных нарушений: искусственная вентиляция легких в условиях стационаров, как правило, не проводится, но некоторые больные приобретают портативные приборы ИВЛ и проводят ИВЛ в домашних условиях.
•Ведутся разработки к применению гормона роста, нейротрофических факторов при БАС.
•Последнее время активно ведутся разработки лечения стволовыми клетками. Этот метод обещает быть перспективным, но все же пока находится на стадии научных экспериментов.
•Боковой амиотрофический склероз является фатальным заболеванием. Средняя продолжительность жизни больных БАС 3 – 5 лет, тем не менее, 30% больных живут 5 лет, а около 10 – 20% живут более 10 лет от начала заболевания.
•Неблагоприятные прогностические признаки – пожилой возраст и бульбарные нарушения (после появления последних больные живут не более 1 – 3 лет).
Публикации в СМИ
Остеохондропатия
Остеохондропатия — общее название болезней, характеризующихся возникновением асептического некроза губчатого вещества эпифизов трубчатых костей и клинически проявляющихся нарушением функции сустава и деформацией поражённой кости.
Генетические аспекты. Большинство остеохондропатий наследуется по аутосомно-доминантному типу с различной пенетрантностью (*165800, Â ).
Эпонимы. В зависимости от локализации остеохондропатии подразделяют на следующие болезни: • Бернса — для локтевой кости • Бланта — для проксимального эпифиза большеберцовой кости • Брейлсфорда (головка лучевой кости) • Бьюкенена (гребень подвздошной кости) • Ван–Нека (седалищно-лобковый синхондроз) • Диаса (таранная кость) • Излена (V плюсневая кость) • Кальве — для тел позвонков • Келера (Келера I, ладьевидная кость предплюсны) • Келера II — для головок II, III, IV плюсневых костей • Кинбека (полулунная кость запястья) • Ларсена–Юханссона — для надколенной чашечки • Легга–Кальве–Пертеса (головка бедренной кости) • Моклера — для головок костей пястья • Осгуда–Шлаттера (бугристость большеберцовой кости) • Паннера — для головки дистального мыщелка плечевой кости • Пирсона — для лонного сочленения • Прейсера — ладьевидная кость кисти • Ренандера–Мюллера — для сесамовидной кости I плюснефалангового сустава • Севера — для пяточной кости • Тиманна — для эпифизов фаланг (165700) • Фрайберга (Фриберга) — для головки II плюсневой кости • Хааса — для головки плечевой кости • Хаглунда — для аномальной кости, расположенной между ладьевидной костью предплюсны и головкой таранной кости • Хаглунда–Шинца — для апофиза пяточной кости • Шейерманна — для акромиона лопатки (181440) • Шейерманна–Мау — для апофизов грудных позвонков (TVII–TX).
Факторы риска, приводящие к нарушению кровоснабжения • Травма • Инфекции • Нарушение иннервации и обмена веществ.
Стадии процесса • I — асептический некроз • II — вторичный компрессионный перелом • III — фрагментация, рассасывание участков некротизированного губчатого вещества • IV — репарация • V — стадия вторичных изменений.
Синонимы (часто с указанием поражённой кости) • Остеохондрит рассекающий • Асептический некроз • Юношеский остеохондроз
МКБ-10 • M91 Юношеский остеохондроз бедра и таза • M92 Другие юношеские остеохондрозы.
Код вставки на сайт
Остеохондропатия
Остеохондропатия — общее название болезней, характеризующихся возникновением асептического некроза губчатого вещества эпифизов трубчатых костей и клинически проявляющихся нарушением функции сустава и деформацией поражённой кости.
Генетические аспекты. Большинство остеохондропатий наследуется по аутосомно-доминантному типу с различной пенетрантностью (*165800, Â ).
Эпонимы. В зависимости от локализации остеохондропатии подразделяют на следующие болезни: • Бернса — для локтевой кости • Бланта — для проксимального эпифиза большеберцовой кости • Брейлсфорда (головка лучевой кости) • Бьюкенена (гребень подвздошной кости) • Ван–Нека (седалищно-лобковый синхондроз) • Диаса (таранная кость) • Излена (V плюсневая кость) • Кальве — для тел позвонков • Келера (Келера I, ладьевидная кость предплюсны) • Келера II — для головок II, III, IV плюсневых костей • Кинбека (полулунная кость запястья) • Ларсена–Юханссона — для надколенной чашечки • Легга–Кальве–Пертеса (головка бедренной кости) • Моклера — для головок костей пястья • Осгуда–Шлаттера (бугристость большеберцовой кости) • Паннера — для головки дистального мыщелка плечевой кости • Пирсона — для лонного сочленения • Прейсера — ладьевидная кость кисти • Ренандера–Мюллера — для сесамовидной кости I плюснефалангового сустава • Севера — для пяточной кости • Тиманна — для эпифизов фаланг (165700) • Фрайберга (Фриберга) — для головки II плюсневой кости • Хааса — для головки плечевой кости • Хаглунда — для аномальной кости, расположенной между ладьевидной костью предплюсны и головкой таранной кости • Хаглунда–Шинца — для апофиза пяточной кости • Шейерманна — для акромиона лопатки (181440) • Шейерманна–Мау — для апофизов грудных позвонков (TVII–TX).
Факторы риска, приводящие к нарушению кровоснабжения • Травма • Инфекции • Нарушение иннервации и обмена веществ.
Стадии процесса • I — асептический некроз • II — вторичный компрессионный перелом • III — фрагментация, рассасывание участков некротизированного губчатого вещества • IV — репарация • V — стадия вторичных изменений.
Синонимы (часто с указанием поражённой кости) • Остеохондрит рассекающий • Асептический некроз • Юношеский остеохондроз
МКБ-10 • M91 Юношеский остеохондроз бедра и таза • M92 Другие юношеские остеохондрозы.