Болезнь келлера что это такое
Болезнь Келлера 2
Истории пациентов
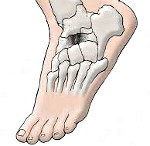
Перед тем как рассматривать клинический случай хотелось бы внести ясность в определения и терминологию используемую по отношении к болезни Келера. Болезнь Келера (Köhler) названная так в честь своего первооткрывателя в 1908 году, представляет собой аваскулярный некроз ладьевидной кости стопы. Всего в литературе описано около 40 различных заболеваний характеризующихся развитием аваскулярного некроза эпифизов, апофизов и малых костей и объединённых в группу остеохондрозов. Этиология данной группы заболеваний не до конца изучена, наиболее вероятно, что к аваскулярному некрозу приводит группа причин, таких как сосудистые аномалии, нарушения в системе свёртывания крови, и генетические причины. Наиболее распространёнными являются такие остеохондрозы как болезнь Кинбека, Фрайберга и Паннера (Kienbock, Freiberg, and Panner diseases). Болезнь Фрайберга это и есть аваскулярный некроз головки 2 плюсневой кости. Болезнь Кинбека – аваскулярный некроз полулунной кости запястья, а болезнь Паннера – аваскулярный некроз головчатого возвышения мышелка плечевой кости.
В нашей стране по какой то причине болезнь Фрайберга называетися болезнью Келлера 2, а собственно болезнь Келлера называется болезнью Келлера 1. Болезнь Келлера 1 (или просто болезнь Келлера) крайне редкое заболевание, и встречается она у мальчиков в возрасте 6-7 лет.
Таким образом, мы будем говорить о болезни Фрайберга, так как это наименование используется в международной практике, но помнить о том, что в нашей стране это называется болезнью Келлера 2.
Болезнь Фрайберга – аваскулярный некроз головки плюсневой кости, наиболее часто (в 68% случаев) наблюдается аваскулярный некроз головки 2 плюсневой кости, в 27 % случаев головки 3 плюсневой кости, в 3% случаев – 4 плюсневой кости. Головки 1 и 5 плюсневых костей не поражаются, в 10 % случаев наблюдается двухстороннее поражение.
На начальных стадиях заболевания (1-2 ст) лечение чаще консервативное, сводится к функциональной разгрузке и иммобилизации на срок 6-8 недель. Для последующей разгрузки могут использоваться ортопедические стельки и специальная обувь исключающая перекат стопы. Также проводятся упражнения по растяжке ахиллова сухожилия и икроножной мышцы.
Хирургическое лечение зависит от стадии заболевания. На ранних стадиях возможно использование декомпрессии и реваскуляризации. Наиболее часто пациенты обращаются за хирургической помощью на более поздних стадиях, когда рост остеофитов и коллапс головки плюсневой кости приводят к уменьшению амплитуды движений и появлению болей в области 2 плюсне-фалангового сустава. По этой причине наиболее часто выполняется дебридмент – удаление свободных внутрисуставных тел, резекция остеофитов. Также в литературе описаны различные варианты остеотомий с поднятием плантарной части головки вверх. На заключительных стадиях заболевания иногда применяется резекция головки плюсневой кости с возможным использованием интерпозиционной артропластики.
Клинический случай, болезнь Келлера 2, болезнь Фрайберга.
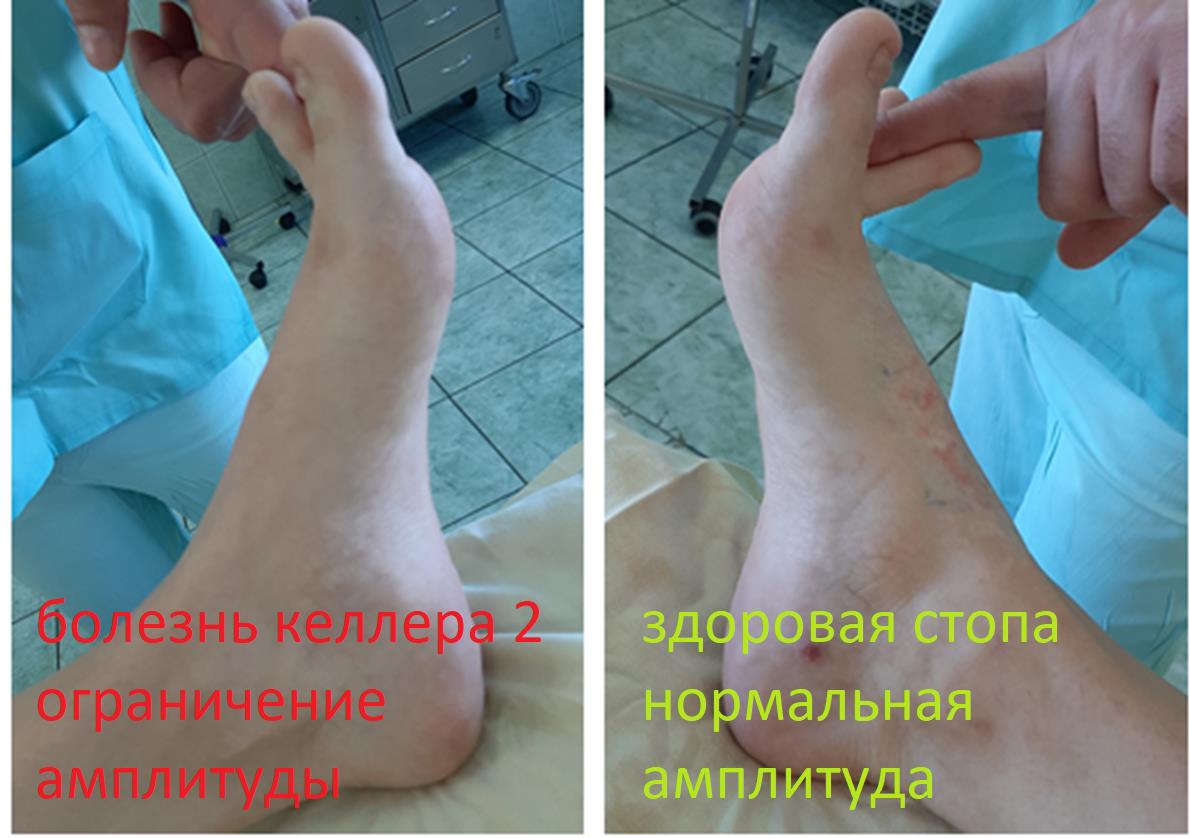
Пациент А, 55 лет, длительное время отмечал боли и ограничение амплитуды движений во 2 плюсне-фаланговом суставе правой стопы. В связи с нарастающим болевым синдромом обратился в К+31. Осмотрен травматологом, выполнены рентгенограммы, МРТ правой стопы. Диагностирован асептический некроз головки 2 плюсневой кости, Болезнь Фрайберга (в отечественной литературе болезнь Келлера 2).
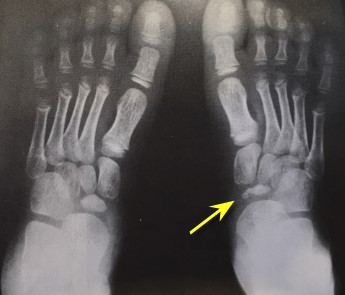
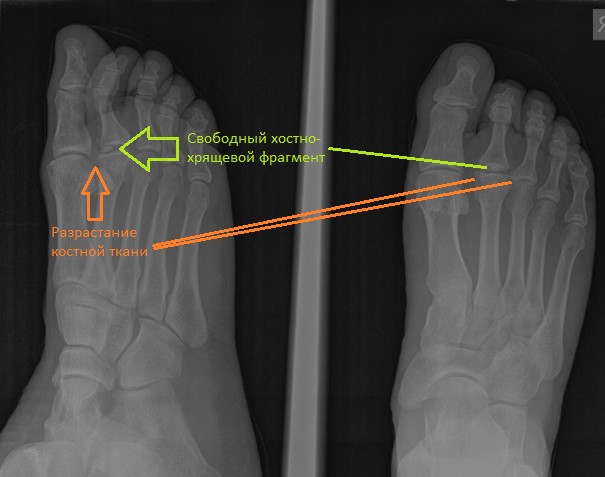
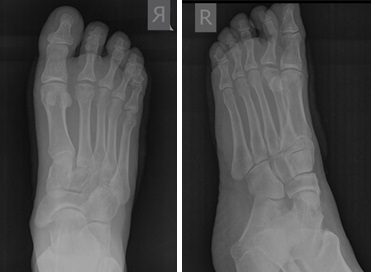
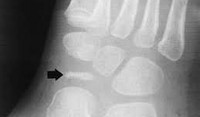
При клиническом осмотре определяется умеренный отёк в средней части переднего отдела стопы, при пальпации боль в проекции 2 плюсне-фалангового сустава. При оценке амплитуды движений во втором плюсне-фаланговом суставе провоцируется боль, движения качательные, амплитуда менее 5 градусов. На рентгенограммах отчётливо видны разрастания костной ткани в области головки 2 плюсневой кости и свободное внутрисуставное тело.
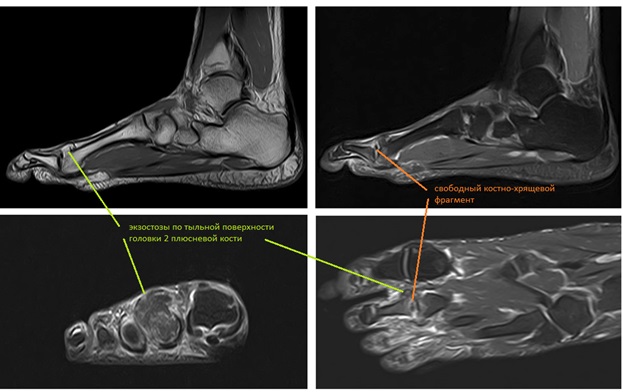
МРТ позволяет оценить мягкотканные структуры, на представленных ниже снимках видно как сухожилие разгибателя пальца буквально натянуто на огромныйостеофит выросший по тыльной поверхности головки 2 плюсневой кости.
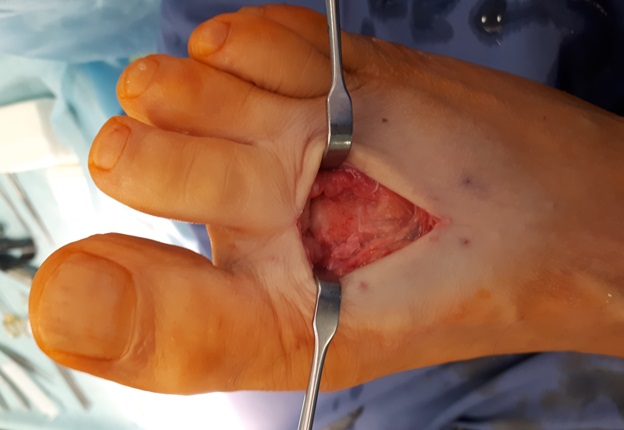
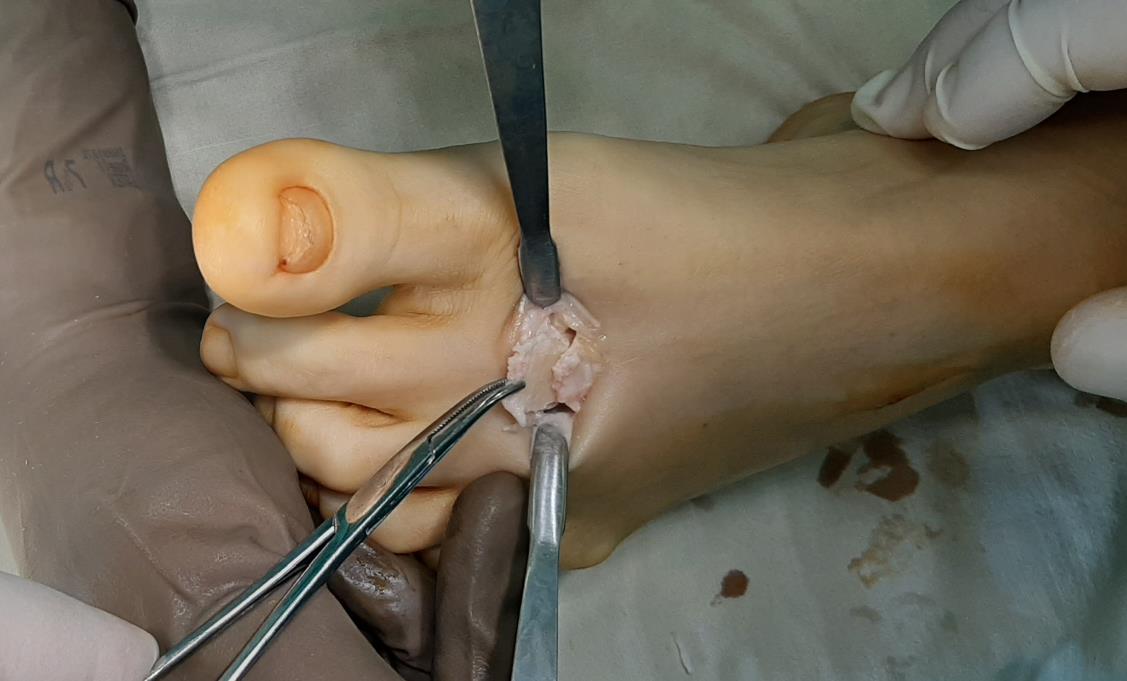
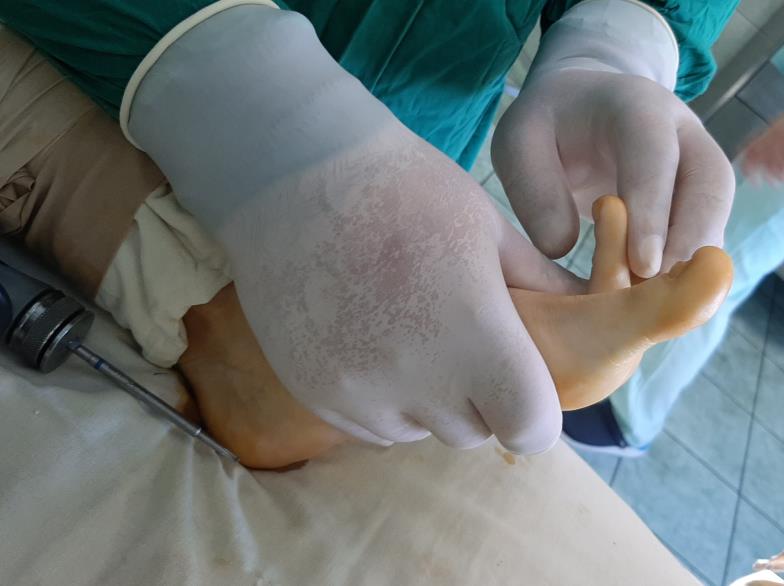
Принято решение о выполнении оперативного вмешательства. Учитывая пожилой возраст пациента, длительное существование проблемы (более 30 лет) операция выполнена в объёме удаления свободных внутрисуставных тел, резекции костно-хрящевых экзостозов, синовэтомии.
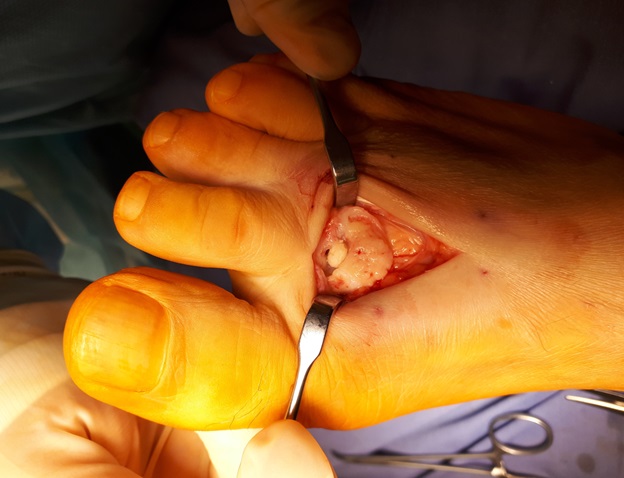
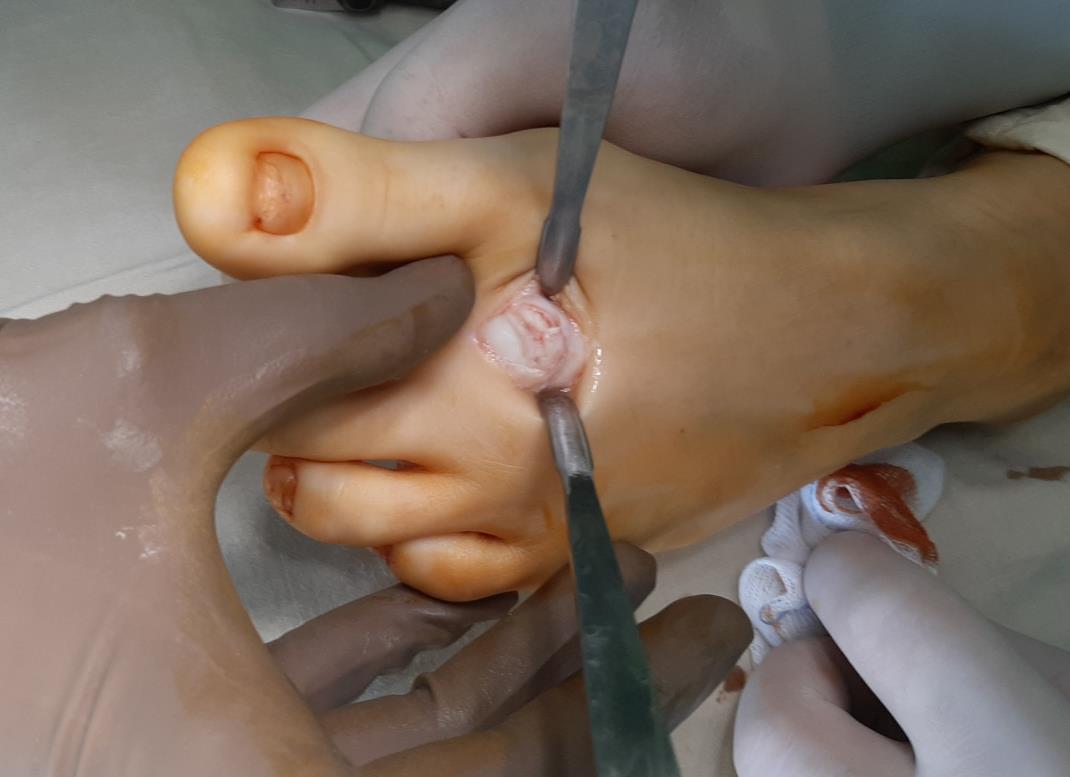
После выполнения доступа ко 2 плюсне-фаланговому суставу визуализируются значительные костные разрастания по тыльной поверхности головки 2 плюсневой кости а также свободный хрящевой фрагмент эллипсовидной формы, лежащий в углублении подобно яйцу птицы в гнезде. Экзостозы резецированы, свободные тела удалены, выполнено иссечение воспалительно изменённой синовиальной оболочки сустава.
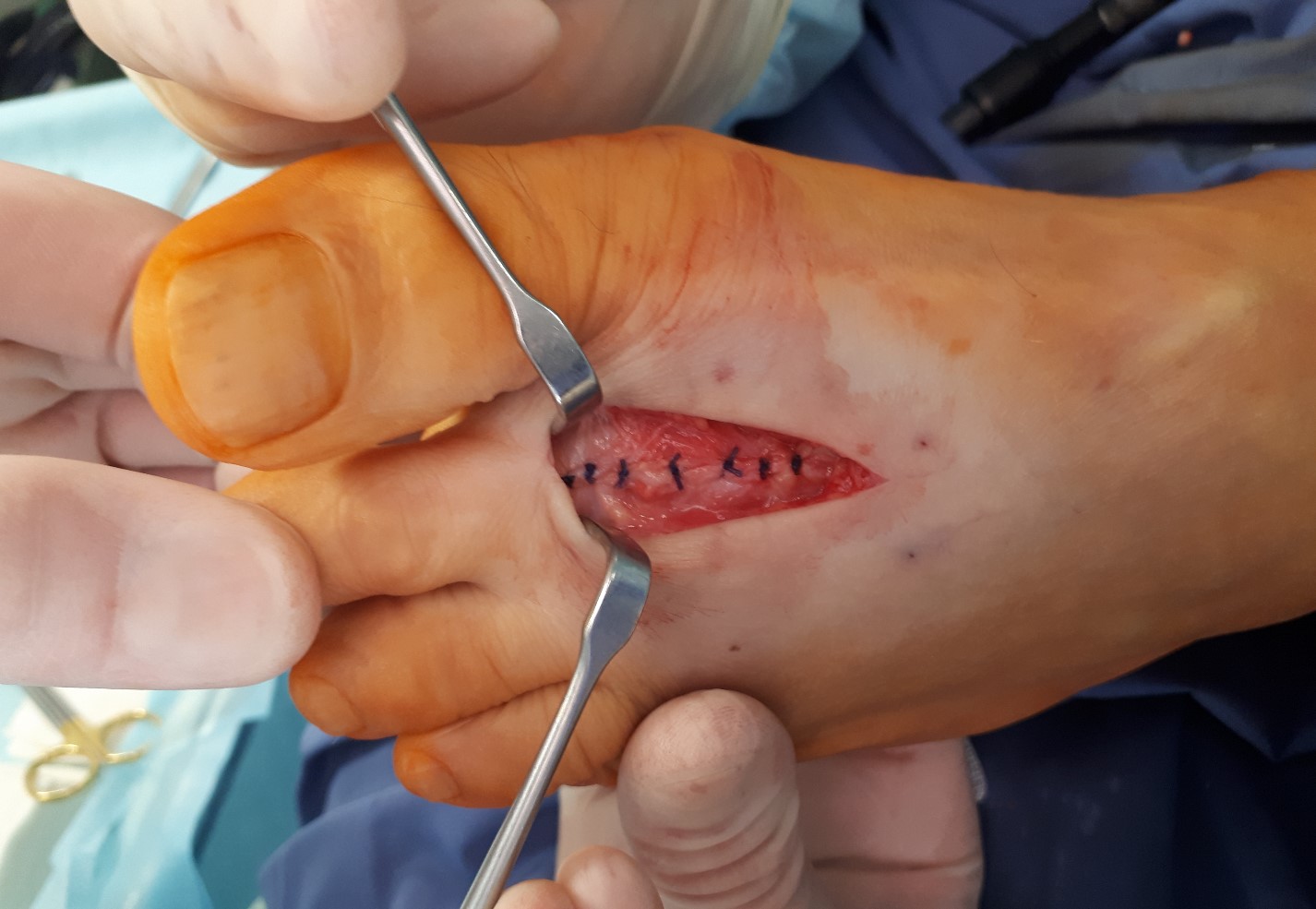
Капсула сустава ушита отдельными узловыми швами.
При оценке амплитуды движений определяется тыльное сгибание до 60 градусов.
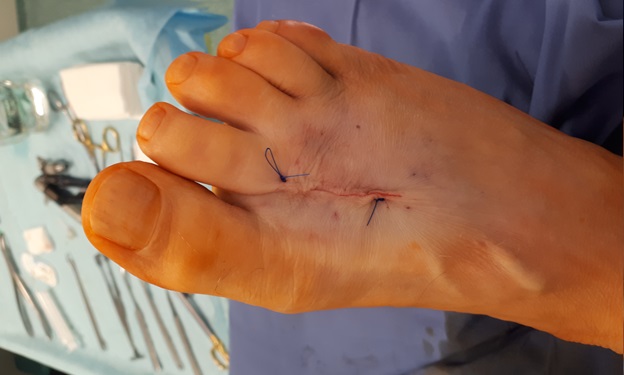
Кожа ушита внутрикожным швом. В послеоперационном периоде пациент использовал специальную обувь с разгрузкой переднего отдела стопы на протяжении 2 недель, с дальнейшим переходом к ношению обычной обуви. С целью обезболивания были назначены НПВП, а также холод местно по 30 минут каждые 4 часа на протяжении 10 дней. Ниже представлены рентгенограммы после операции.
Через 3 дня после операции начата пассивная ЛФК, с 3 недели активная ЛФК во 2 плюсне-фаланговом суставе. Пациент восстановил безболезненную амплитуду движений во 2 плюсне-фаланговом суставе правой стопы и смог вернуться к своему любимому делу – игре в гольф.
Таким образом, болезнь Фрайберга (или болезнь Келлера 2) – редкое заболевание, которое приводит к нарушению функции переднего отдела стопы. Очень важно чтобы врачи травматологи- ортопеды первичного звена были в курсе о существовании данного заболевания и знали о возможных методах его лечения.
Рассмотрим ещё один интересный пример пациента который обратился к нам с диагнозом болезнь Келлера 2.
Остеохондропатия может развиться и на фоне травмы. В этом случае пациентка Л.25 лет ударилась 2 пальцем стопы о камень. В большинстве случаев при таком типе травмы происходит перелом основной фаланги пальца, однако в редких случаях возможен и вдавленный перелом головки плюсневой кости. Развивающиеся за этим изменения по своей клинике соответствуют болезни Фрайберга (или болезни Келлера 2).
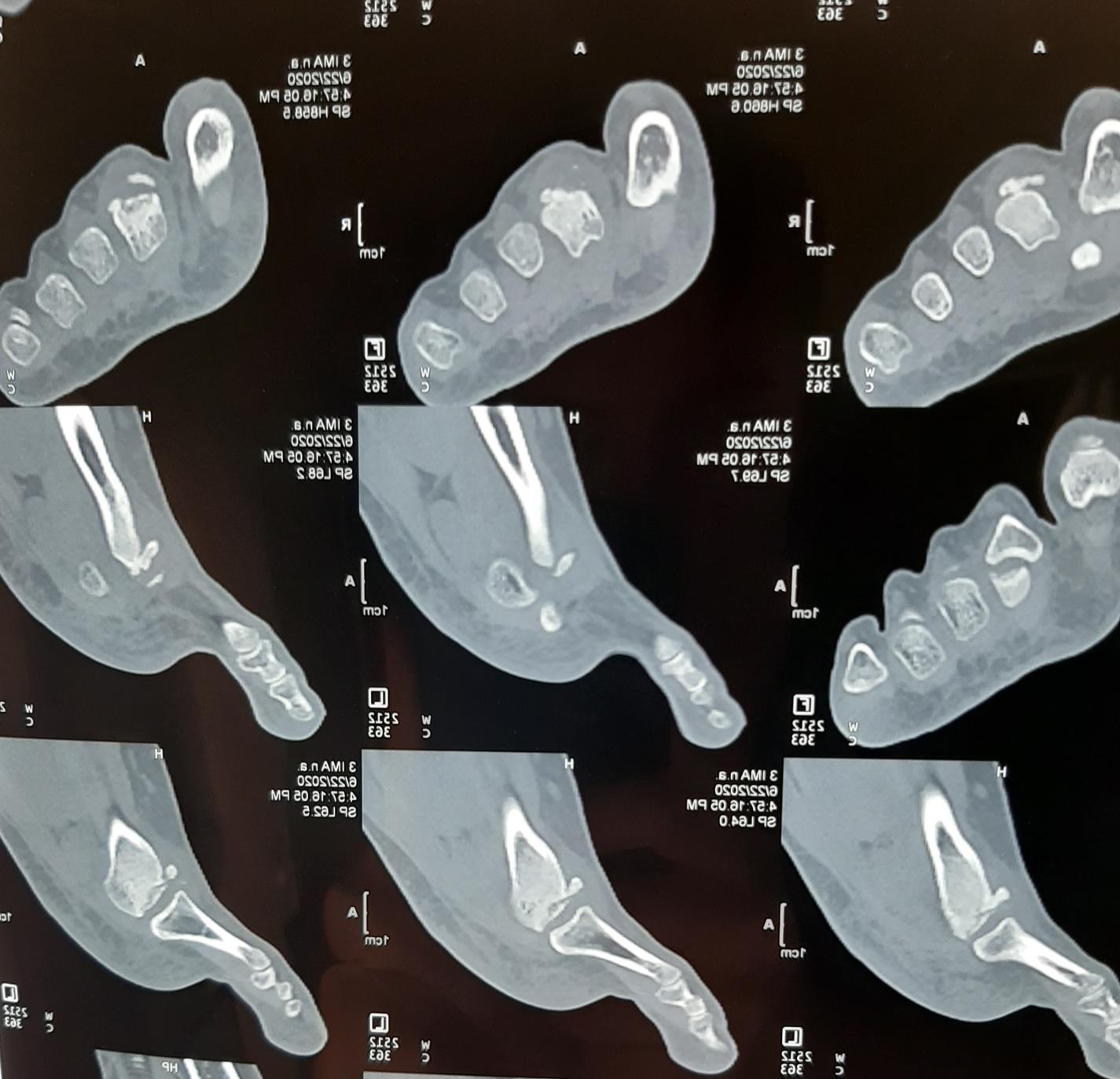
На МСКТ выполненной в ходе предоперационного планирования хорошо виден как вдавленный участок головки, так и экзостоз на её тыльной поверхности.
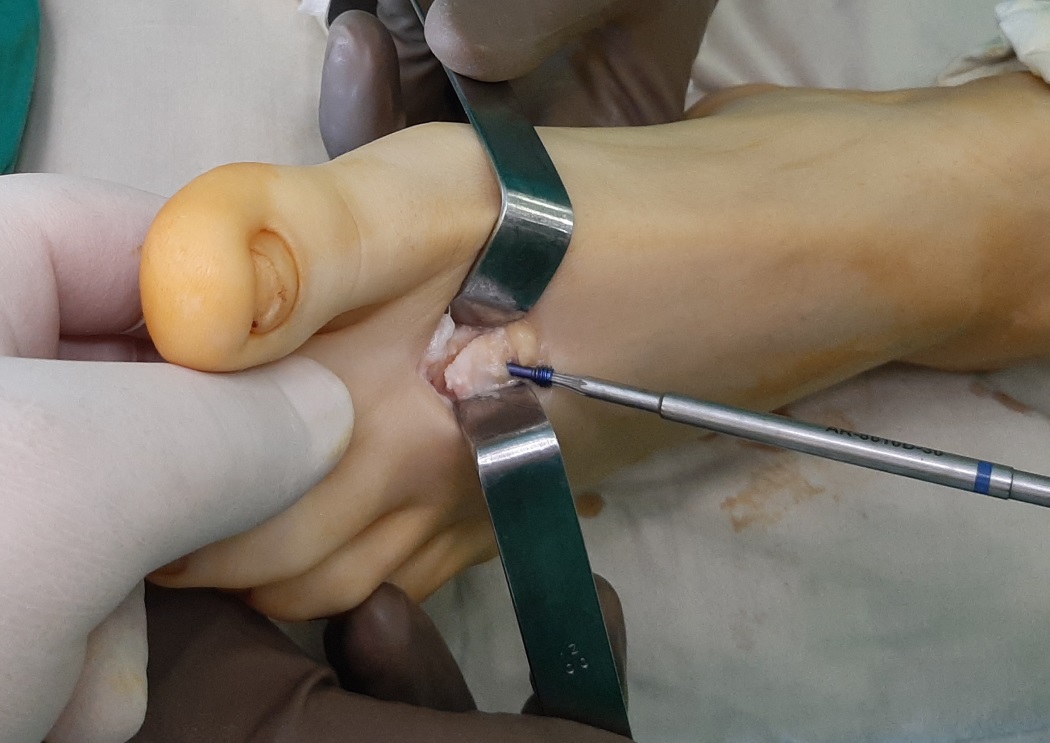
Выполнен доступ по тыльной поверхности 2 плюсне-фалангового сустава. Визуализируется экзостоз, хрящ головки 2 плюсневой кости отслоен по тыльной поверхности.
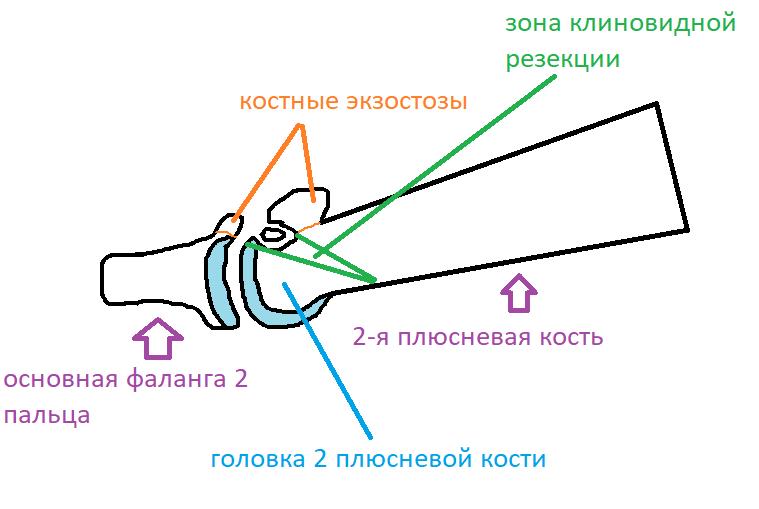
Первым этапом производится резекция экзостоза, удаление разрастаний синовиальной оболочки сустава. Уже после этого движения в суставе становятся более свободными. Но учитывая наличие дефекта хрящевой ткани по тыльной поверхности головки целесообразно проведение клиновидной резекции по типу Weil с небольшим укорочением и поднятием головки, чтобы не повреждённый суставной хрящ оказался на тыльной поверхности и обеспечивал нормальное скольжение.
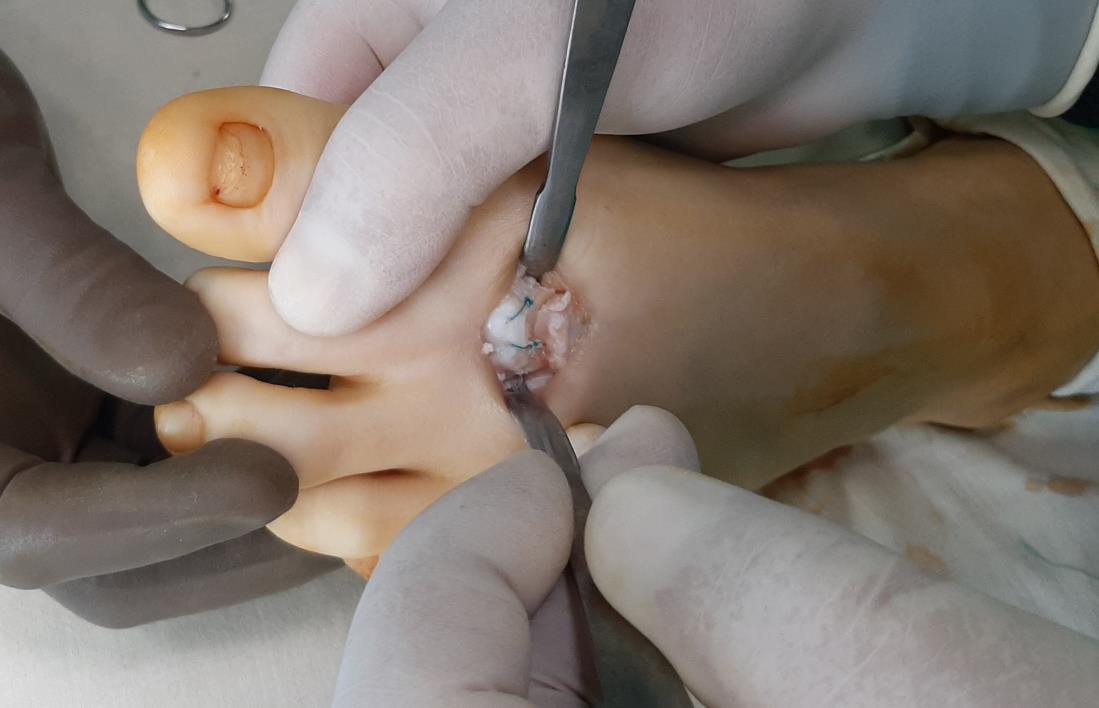
После проведения клиновидной резекции производится фиксация остеотомии при помощи винта с двойной резьбой типа Герберта диаметром 3,5 мм. Данный тип фиксатора обеспечивает стабильную фиксацию отломков и в дальнейшем не требует удаления.
Отслоенный хрящ фиксируется трансоссальными швами, для обеспечения возможности его приростания обратно к кости.
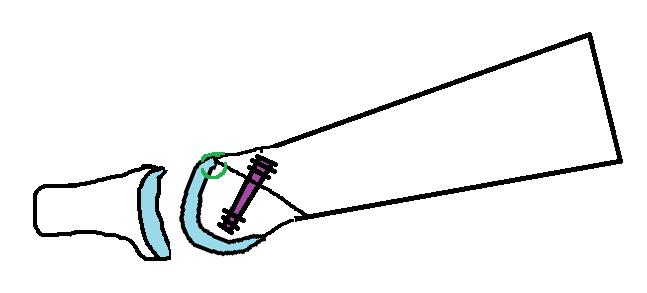
Ниже приведен схематичный результат выполненной операции.
После операции производится оценка амплитуды движения.
Технически возможно полное восстановление амплитуды движений. В послеоперационном периоде крайне важно сразу же начать разработку пассивной амплитуды движений. Первые 4 недели используется обувь с разгрузкой переднего отдела – ботинки Барука. Полная нагрузка, включая занятия спортом разрешается через 12 недель после операции.
Клинический пример функционального результата у пациентки с двухсторонней болезнью Келлера 2, 2 плюсневой кости на левой стопе, и 2-3 плюсневых костей на правой стопе. Оценка амплитуды движений через 12 недель после операции.
Пациентка вернулась к занятиям в спортзале, и снова с лёгкостью выполняет выпады, приседания, отжимания. Также возобновила длительные пешие прогулки (более 10 км)
Такой хороший функциональный результат не был бы возможен без хирургического лечения и строгого соблюдения реабилитационного протокола. Пациентка была настроена на результат, каждый день занималась лечебной физкультурой, и в итоге полностью восстановила амплитуду тыльного сгибания пальцев.
Никифоров Дмитрий
Александрович
Врач травматолог-ортопед
Болезнь Келлера
Болезнь Келлера — это хроническое дистрофическое заболевание костей стопы, приводящее к их асептическому некрозу. Заболевание может протекать с поражением ладьевидной кости (болезнь Келлера I) или плюсневых костей (болезнь Келлера II). Болезнь Келера проявляется отечностью и болями в стопе в области пораженной кости, усилением болевого синдрома при ходьбе и его прогрессированием с течением времени, изменением походки и хромотой при одностороннем поражении. Характерным признаком является отсутствие воспалительных изменений пораженной области. Диагностика заболевания основывается на данных рентгенологического исследования. Лечение состоит в снятии нагрузки с пораженной стопы путем ее иммобилизации и последующей восстановительной терапии (лечебная гимнастика, физиотерапия, массаж).
МКБ-10
Общие сведения
Заболевание, описанное Келлером в 1908 году, получило название болезнь Келлера I. Оно представляет собой асептический некроз ладьевидной кости, а болезнь Келлера II — асептический некроз головок костей плюсны. Дегенеративно-дистрофические процессы в костной ткани, лежащие в основе данной патологии, послужили основанием для ее причисления к группе остеохондропатий, куда также входят болезнь Кальве, болезнь Тиманна и болезнь Шляттера. Страдают преимущественно пациенты детского и подросткового возраста.
Причины
Как и этиология других остеохондропатий, факторы, вызывающие болезнь Келлера, пока окончательно не изучены. Большинство исследователей склонны считать основной причиной некротических изменений костной ткани нарушение ее питания за счет расстройств местного кровоснабжения. Расстройства васкуляризации кости, в свою очередь, могут быть обусловлены следующими состояниями:
Роль способствующих факторов в развитии болезни Келлера могут играть различные обменные нарушения и эндокринопатии (гипотиреоз, сахарный диабет, ожирение).
Патогенез
Из-за локальных нарушений кровоснабжения в губчатом веществе ладьевидной или плюсневой кости формируется участок некроза. Затем начинается процесс репарации, однако из-за сохраняющихся расстройств кровоснабжения, которые усугубляются местным отеком, спазмом или парезом мелких артерий, полноценного восстановления костной ткани не происходит. Зона некроза постепенно распространяется до кортикального слоя.
В результате снижения механической прочности кости образуются импрессионные (вдавленные) патологические переломы. В последующем участки некроза замещаются соединительной тканью. Начинаются интенсивные процессы репарации, которые через 1-3 года с момента начала заболевания завершаются восстановлением костной ткани. При этом кость в различной степени деформируется из-за предыдущих вдавленных переломов и дефрагментации.
Классификация
В своем развитии заболевание проходит определенные фазы, установление которых необходимо для подбора оптимальной тактики лечения. В отечественной травматологии и ортопедии применяют следующий вариант стадирования патологии:
Симптомы болезни Келлера
Болезнь Келлера I
Чаще диагностируется у мальчиков 3-7 лет. Патология характеризуется появлением на тыльной стороне стопы ближе к ее внутреннему краю припухлости, обусловленной отечностью тканей этой области. Отсутствие покраснения кожи и местного повышения температуры в зоне отека свидетельствует в пользу невоспалительного характера происходящих изменений.
Отмечается болезненность пораженной зоны при прощупывании и при нагрузке на стопу, утомляемость ребенка при ходьбе. Чтобы избежать боли, дети ставят ногу с упором на наружный край стопы. Может наблюдаться хромота. Со временем боль усиливается и приобретает постоянный характер, не исчезая даже при полном покое. Болезнь Келлера I длится в среднем около года и может привести к стойкой деформации ладьевидной кости.
Болезнь Келлера II
Обычно выявляется у девочек 10-15 лет. Заболевание проявляется припухлостью и болезненностью в области пораженной плюсневой кости. Чаще всего встречается поражение II и III плюсневых костей. Возможен двусторонний характер патологических изменений. При этом симптомы воспаления не наблюдаются. Болезнь Келлера начинается с появления неинтенсивного болевого синдрома, поначалу проявляющегося лишь при нагрузке на передние отделы стопы.
Характерно усиление боли при прощупывании пораженной области и во время ходьбы, особенно по неровному грунту или в обуви со слишком тонкой и мягкой подошвой. Со временем пациенты начинают жаловаться на то, что боль в стопе становится постоянной, более интенсивной и сохраняется даже в покое. Отмечается укорочение пальца, который примыкает к головке подвергшейся некрозу плюсневой кости. Объем движений в суставе, сформированном пораженной плюсневой костью, ограничивается. Болезнь Келлера II протекает в среднем в течение 2-3 лет.
Осложнения
В число возможных осложнений болезни Келлера входят артрозы мелких суставов стопы. Возможно ограничение движений. У некоторых пациентов возникают боли, обусловленные деформацией свода стопы и патологическим перераспределением нагрузки. Типично усиление болевого синдрома после нагрузки (стояния, длительной ходьбы). Все перечисленное может накладывать определенные ограничения при выборе профессии, возможности заниматься различными видами спорта и пр.
Диагностика
Болезнь Келлера диагностируется клинически и рентгенологически. Детский ортопед выясняет жалобы и анамнез заболевания, проводит объективный осмотр. Основным методом исследования является рентгенография стопы:
Дифференциальная диагностика
При первом типе болезни Келлера может потребоваться дифференцировка с индивидуальными особенностями окостенения ладьевидной кости (многоядерным, замедленным), туберкулезным поражением. Второй тип заболевания дифференцируют с маршевой стопой, остеофитами, костным туберкулезом, инфекционным артритом и последствиями переломов.
Лечение болезни Келлера
Лечение патологии длительное (до полного восстановления структуры кости), обычно проводится в амбулаторных условиях, включает в себя специальный охранительный режим, иммобилизацию, ЛФК и физиотерапию. Медикаментозное лечение назначается при наличии показаний. Хирургические вмешательства требуются редко.
Консервативное лечение
На начальной стадии болезнь Келдера лечится путем разгрузки пораженной некрозом кости, что позволяет предотвратить прогрессирование некроза и остановить деформацию костных структур. Это достигается ограничением физической нагрузки и иммобилизацией стопы. В последующем нагрузку постепенно увеличивают. В периоде восстановления возрастает значимость немедикаментозных методов лечения. Программа терапии включает следующие мероприятия:
Правильно проведенная терапия приводит к сокращению сроков протекания болезни Келлера, предупреждает необратимую деформацию кости и способствует полному восстановлению функции стопы.
Хирургическое лечение
Если, несмотря на проводимое консервативное лечение, развивается деформирующий остеоартроз пораженного сустава, то рассматривается вопрос об оперативном лечении. Методом выбора является артропластика суставов стопы, предусматривающая ремоделирование суставных поверхностей, иссечение участков фиброза.
Прогноз и профилактика
Прогноз определяется временем начала лечебных мероприятий, соблюдением рекомендаций врача-ортопеда, наличием остаточных явлений. Предупредить болезнь Келлера у ребенка поможет правильный подбор обуви, которая должна соответствовать размеру ноги, быть удобной и не слишком жесткой. Следует избегать травм стопы, а при их получении незамедлительно обращаться к травматологу и следовать всем его рекомендациям. Поскольку болезнь Келлера связана с плоскостопием, то его своевременное лечение также имеет профилактическое значение.
Болезнь Келлера
Болезнь Келлера является разновидностью остеохондропатии. При этой болезни происходит некроз отдельных костей ступни из-за их неполноценного кровоснабжения. Болезнь открыл в начале двадцатого века немецкий рентгенолог Келлер. И хоть прошло уже больше века, о ней и сегодня информации собрано не очень много, ведь встречается эта болезнь редко. Известно, что болезнь чаще выявляется у детей, но есть случаи манифестации и у взрослых. Пациенты чувствуют боль при ходьбе, щадят стопу, поэтому походка меняется. Заболевание провоцирует микропереломы костей плюсны.
Механизм развития болезни Келлера
В основе недуга лежит разрушение губчатой костной ткани.Заболевание бывает двух видов. Для первого вида характерно поражение ладьевидной кости, находящейся в центре стопы, для второго – головок костей плюсны (основание пальцев ступни). И в первом, и во втором случае происходят дегенеративно-дистрофические изменения трубчатых костей вплоть до асептического некроза, то есть механизм развития патологии будет одинаковым. Обычно заболевание одностороннее, но иногда страдают сразу две ноги.
Причины появления болезни Келлера
Болезнь Келлера возникает из-за изменения кровообращения в ступне (иногда до полного его прекращения). Конкретные причины появления болезни Келлера пока не выявлены, но факторы, которые этому способствуют, врачами озвучены:
Общие признаки болезни Келлера
Симптомы болезни Келлера первого и второго вида выражены не явно, а первые проявления проходят быстро, поэтому начало, как правило, проходит незаметно.
Боль, появляющаяся после физической нагрузки, в области стопы проходит быстро, она несильная, поэтому пациент о ней забывает быстро. Отечность мягких тканей тоже не ярко выражена и не приносит серьезного дискомфорта. Самочувствие больного не нарушается, температура остается нормальной, покраснения в области поражения не наблюдается. В связи с этим пациент, как правило, к врачу не обращается, а болезнь прогрессирует. Выявляется она случайно при диспансеризации или при обследовании во время диагностики другого заболевания.
Признаки болезни Келлера 1 вида.
Остеохондропатией ладьевидной кости чаще страдают мальчики-дошкольники. У них на медиальном крае тыла стопы формируется припухлость. При пальпации может возникать болезненность. Пациенты жалуются на боль в подоошвепри длительной ходьбе или беге. У детей меняется походка, они щадят внутренний край стопы и ходят, опираясь на наружную сторону ступни. Если не принимать никаких мер, боль начинает беспокоить и в покое. Гиперемии пораженной зоны, локального и общего повышения температуры не происходит.
Признаки болезни Келлера 2 вида.
Разрушаются плюсневые кости чаще у 12-14 летних девочек. У больных появляется припухлость в области плюсны. Там же возникает и болезненность. Обычно поражается головка 2 или третьей плюсневой косточки. Крайне редко страдают сразу несколько косточек. Палец, соответствующий пораженной косточке,становится меньше, движения в этом суставе ограничиваются. При болезни 2 вида поражаются, как правило, две ноги. Пациентам больно стоять на носочках, ходить в мягкой обуви с тонкой подошвой по неровной поверхности.
Течение болезни Келлера.
Недуг длится, как правило, около трех лет. Болезнь 2 вида протекает дольше, чем болезнь Келлера 1. При правильном и своевременном лечении кровоснабжение ступни нормализуется, костная структура постепенно восстанавливается и регенерируется. Но, если болезнь запустить, она может осложниться некрозом пораженных костей или расплавлением костной ткани. Кроме того, могут иметь место следующие осложнения.
Осложнения болезни Келлера
Если вовремя принять меры, то осложнения не успевают развиться. Болезнь заканчивается выздоровлением. В противном случае, возможно развитие следующей патологии.
Диагноз
Диагноз основывается на расспросе пациента (жалобы на боль при ходьбе, особенно босиком по бугристой поверхности), на осмотре (припухлость в области больных косточек), пальпации (болезненность определенных участков стопы) и рентгенологических данных.
На рентгенологическом снимке обнаруживаются типичные изменения согласно стадиям асептического некроза. Сначала костный рисунок уплотняется, затем возникают зоны разрежения ладьевидной кости или головок плюсневых костей, фрагментация костной ткани, возможны патологические переломы.
Лечение болезни Келлера
Важно вовремя обратиться к специалисту. В начальных стадиях можно остановиться только на щажении стопы и ограничиться терапевтическими методами. При правильном и систематическом лечении анатомические элементы ступни могут полностью восстановиться, ее функция не нарушается.
Ограничение нагрузки на стопы путем использования специальных приспособлений – ортопедических стелек, вкладышей, супинаторов, ортезов. Если поражена одна ступня, можно пользоваться костылем. Иногда приходится накладывать гипсовую повязку (гипсовый сапожок) или фиксирующую шину для лучшей иммобилизации на 1 месяц. Очень важен восстановительный период. Необходимо отказаться от спортивных состязаний, от активных игр, от бега и прыжков и пользоваться качественной ортопедической обувью со специальными индивидуальными стельками.
2. Лекарственная терапия.
В основном, врачи назначают анальгетики для купирования боли, противовоспалительные препараты для снятия отечности, препараты кальция и фосфора для регуляции метаболизма, витаминные комплексы.
4. Лечебная физкультура.
Врач ЛФК предлагает специальные упражнения для стоп, которые являются неотъемлемым условием восстановления больного. После удаления гипсовой повязки (она накладывается на 3-4 недели), активность ступни должна быть ограничена, но лечебная физкультура и ее массаж должны быть обязательными. Специальные упражнения ЛФК направлены на создание оптимальных условий для питания пораженных участков ступни. Постепенно подключается осевая нагрузка на ногу.
5. Хирургическое вмешательство.
Оперативные манипуляции назначаются в крайне случае, когда состояние очень запущено. В этом случае в кости создают отверстия для улучшения кровоснабжения.
Профилактика болезни Келлера
Профилактика болезни Келлера перекликается с профилактикой плоскостопия и включает те же меры:
Болезнь Келлера поражает стопу. Она бывает двух типов и чаще встречается у детей. Одним из главных факторов ее возникновения является неправильный выбор обуви и интенсивная нагрузка на ступню (занятия активными видами спорта). Большую роль играет наследственная предрасположенность.
Своевременное обращение к ортопеду при появлении болезненности и отечности в области ступни очень важно. Лечение обычно консервативное и заключается, прежде всего, в покое, вплоть до иммобилизации больной стопы. Реабилитация должна выдерживаться строго. На весь период ребенок освобождается от обычных занятий физкультуры. Показано только плавание. При правильном и вовремя начатом лечении прогноз благоприятный.