Как определить что у кролика температура
О температуре тела кролика
В данной статье расскажем, как измерить температуру кролику. Эта простая диагностическая процедура поможет определить состояние домашнего животного, вовремя заметив патологию. Важно понимать, что температурные нормы человеческого и кроличьего организма сильно отличаются. Да и сама методика измерения тоже имеет свои особенности. Обладая этими знаниями, даже начинающий животновод сможет обеспечить питомцу качественный уход.
Температурные нормы и другая полезная информация
Померить температуру животному стоит сразу же, как только его поведение приобретает нехарактерные черты. Кролик может быть вялым, апатичным или, наоборот, чрезмерно активным.
Чем раньше удастся обнаружить, что стало причиной подобных изменений, тем больше шансов на полное выздоровление. Норма температуры тела кролика колеблется от 38,8 до 39,5 градусов.
Но следует учитывать и условия внешней среды. Например, если кролики содержатся зимой на улице, то снижение температуры тела до 37,2 градусов не считается патологией. В летний зной верхняя норма поднимается до 40,5. Если при этом животное не выглядит заболевшим, хорошо кушает и пьет, то переживать по поводу его состояния здоровья не следует.
Для измерения температуры не требуется покупка специальных инструментов. С диагностической целью вполне может использоваться обычный «человеческий» градусник, который присутствует в каждой домашней аптечке.
Намного удобнее для измерения температуры тела у кроликов использовать электронный термометр.
Преимущества электронного аналога заключаются в скорости его действия – точный результат будет получен уже спустя 50-60 секунд. Тогда как показателей ртутного термометра придется ждать минимум 6 минут.
Пошаговая инструкция
На самом деле процедура измерения температуры у животного проста в выполнении. Но есть некоторые моменты, на которые стоит обратить внимание. Кролики пугливые животные, поэтому нужно избегать резких движений и криков. Говорите с крольчонком ласковым голосом, поглаживайте и всячески успокаивайте.
Если не удается успокоить кролика и зафиксировать его в подходящей позе, лучше отпустить его и повторить попытку спустя некоторое время. Измерять температуру можно только в то время, когда животное полностью спокойное, не вырывается и не дергается. В противном случае возможны травмы.
Процедура выполняется по следующей схеме:
Если требуется проявить усилия, чтобы наконечник проник внутрь, значит, неправильно выбран угол ввода, или кролик лежит в неправильной позе. Если все выполнено верно, градусник легко приникает в прямую кишку.
Наконечник термометра обязательно дезинфицируется после использования при помощи медицинского спирта.
Если показатели отличаются от нормы
Если температура тела кролика выше нормы, возможно, что скачок вызван стрессом. Манипуляции с термометром могли напугать животное, и его организм так своеобразно отреагировал на происходящее.
А возможно, причина кроется в горячем воздухе окружающей среды. Прохладная ванна не поможет нормализовать температуру тела животного, а может только еще больше его напугать. Более эффективными являются обтирания прохладной водой кроличьих ушек. Именно этот орган отвечает за поддержание оптимального термобаланса.
Если даже после этого столбец термометра находится выше отметки 40,5 градусов, кролик точно болен. Нужно искать и устранять факторы, провоцирующие жар.
Намного опаснее для жизни животного пониженная температура. Если на градуснике 38 градусов и меньше, речь идет о гипотермии. Для начала кролика надо перенести в теплое помещение, можно согреть грелкой.
Температура 38,1 – уже хороший показатель. Но лучше показать питомца ветеринару, так как гипотермия является признаком токсического шока, вызванного некоторыми видами инфекций.
При повышенной или пониженной температуре тела проводить плановую вакцинацию категорически запрещено. В статье «Когда и какие прививки делать кроликам» мы подробно говорим об этом.
Оставьте, пожалуйста, свой лайк, в знак того, что статья оказалась вам полезной.
Делитесь в комментариях с какими трудностями во время измерения температуры у кролика столкнулись вы.
Воспаление лимфоузлов
Содержание статьи:
В большинстве случаев воспаление лимфатических узлов не является самостоятельным заболеванием, а возникает при патологических процессах в различных органах и системах организма. Чаще всего сопровождает инфекционные болезни. Однако длительно текущее воспаление лимфоузлов, неправильное лечение или его отсутствие могут привести к переходу лимфаденита в самостоятельную патологию и развитию серьезных осложнений.
Классификация лимфоузлов
Лимфоузлы, наряду с лимфатическими капиллярами, сосудами, стволами, протоками и некоторыми органами (селезенка, тимус, костный мозг, миндалины) – часть лимфатической системы организма.
Функции лимфатической системы:
Лимфатические узлы – образования округлой или овальной формы, размером от нескольких миллиметров до 1-2 сантиметров. Они играют в системе роль биологического фильтра. Проходя через лимфоузлы, лимфа очищается от бактерий, токсинов, которые захватываются и уничтожаются структурами узла – лимфоидными фолликулами и тяжами лимфоцитов. Кроме того, в лимфоузлах вырабатываются антитела – формируется «иммунная память», а также фагоциты и лимфоциты.
В организме имеются следующие группы лимфатических узлов:
Причины патологии
Неспецифический лимфаденит вызывается чаще всего гноеродными бактериями (стафилококки, стрептококки), продуктами их жизнедеятельности и распада тканей. Неспецифическое воспаление лимфоузлов часто сопутствует следующим патологиям:
Причина специфического лимфаденита – возбудители, вызывающие определенные инфекции. Этот вид воспаления сопровождает такие болезни, как:
Симптомы лимфаденита
Симптоматика зависит от того, в какой форме – острой или хронической – протекает воспаление лимфоузлов, а также от того, вызвано оно неспецифическими или специфическими бактериями.
Острая форма
Острая форма лимфаденита подразделяется на три фазы: катаральную, гиперпластическую (серозную) и гнойную.
Общие симптомы острого процесса:
Для катаральной фазы воспаления характерны незначительное увеличение пораженного лимфоузла, изменение его плотности, невыраженная болезненность, отсутствие общих симптомов.
В серозную фазу воспаление распространяется на окружающие ткани, усиливается болезненность, появляется гиперемия кожи в области поражения, нарастает общая симптоматика. Возможно вовлечение в процесс близлежащих сосудов – лимфангит.
Гнойная фаза характеризуется нарастанием интенсивности местных явлений – гиперемии, отека кожи над лимфатическим узлом, его контуры становятся неоднородными. Усиливается общая интоксикация. По мере нагноения лимфоузла и его гнойного расплавления на коже в области инфильтрата становится заметна флюктуация – чувство волнообразных колебаний при прощупывании.
Хроническая форма
Хроническое неспецифическое воспаление лимфоузлов протекает без остро выраженных проявлений. Лимфоузлы при этом состоянии увеличены, малоболезненные, плотные, не спаяны с окружающими тканями. Часто вследствие хронического течения болезни лимфоидная ткань разрастается либо замещается соединительной, происходит сморщивание лимфоузлов, которые перестают выполнять свои функции. Возможно появление очагов распада и некроза узла, развитие осложнений, связанных с расстройством лимфотока.
Особенности течения специфических процессов
Гонорейный лимфаденит протекает с увеличением и резкой болезненностью паховых лимфоузлов.
Для воспаления лимфоузлов при туберкулезе характерны лихорадка, симптомы интоксикации, периаденит (вовлечение в процесс прилежащей к узлу ткани), нередко – некротические изменения узлов.
Сифилитический лимфаденит отличается отсутствием нагноения. Воспаление одностороннее, при пальпации обнаруживается цепочка лимфоузлов, которые увеличены умеренно, не спаяны между собой и с кожей.
Диагностика
При появлении признаков воспаления лимфатических узлов следует обращаться к терапевту или педиатру, либо к хирургу. При наличии сопутствующих заболеваний привлекаются другие специалисты – инфекционист, дерматовенеролог, онколог.
Диагностика неспецифического лимфаденита обычно не представляет трудностей. Диагноз ставится на основании:
Для подтверждения воспаления лимфоузлов врач может назначить общий анализ крови, мочи, биохимический анализ крови.
При подозрении на специфический лимфаденит проводятся мероприятия для выявления первичного очага – анализ крови на сифилис, ВИЧ, проба Манту или диаскин-тест, посев крови на стерильность для выявления возбудителя.
В качестве дополнительных обследований назначаются:
При хроническом воспалении лимфатических узлов рекомендуется проведение пункционной биопсии узла или его иссечение с последующим гистологическим анализом.
Лечение воспаления лимфоузлов
При имеющемся первичном очаге инфекции требуется его устранение. Одновременно с этим назначаются:
Помимо медикаментозных методов для лечения лимфаденита применяется физиотерапия: УВЧ, ультрафиолетовое облучение, магнитотерапия, электрофорез, лазерное воздействие.
Пациенту с воспалением лимфатических узлов рекомендуется полноценное питание со сбалансированным содержанием белков, жиров и углеводов, обильным питьем. Необходимо потреблять достаточное количество витаминов, микроэлементов.
При неэффективности консервативной терапии, гнойном лимфадените, аденофлегмоне показано хирургическое лечение. Под местной или общей анестезией удаляется содержимое и ткани пораженного узла. Операционный материал отправляется на гистологическое исследование. В рану вставляется дренаж для оттока содержимого. Через несколько дней дренаж удаляется, края раны сшиваются.
Осложнения заболевания
Переход острого процесса в хроническую форму – нередкое осложнение воспаления лимфоузлов. Состояние долгое время не дает никаких симптомов, но при переохлаждении, ослаблении организма лимфоузел может воспалиться с развитием нагноения.
При длительно текущем остром лимфадените, обострении хронического процесса без должного лечения существует риск развития аденофлегмоны – разлитого гнойного воспаления жировой клетчатки вокруг пораженного лимфоузла. Аденофлегмона характеризуется тяжелым общим состоянием пациента, лихорадкой, интоксикацией, выраженной болью и отеком, плотным воспалительным инфильтратом в зоне воспаленного лимфатического узла. Состояние требует неотложной помощи.
Реже развиваются такие осложнения как абсцесс – нагноение пораженного лимфоузла с образованием четких границ, или флегмона – гнойное поражение, не имеющее четкого отграничения от окружающих тканей.
При тяжелом течении воспаления, ослабленном организме пациента, наличии сопутствующих заболеваний, отсутствии адекватной терапии существует опасность возникновения сепсиса. При нем возбудитель лимфаденита попадает в кровь, вызывает поражение любых органов, в тяжелых случаях – полиорганную недостаточность и летальный исход.
Застой лимфы при воспалении лимфатических узлов может спровоцировать развитие тромбофлебита, отеки, слоновость.
Профилактика лимфаденита
Поскольку заболевание часто вызывается неспецифическими возбудителями, то и специфической профилактики не существует. Важно придерживаться здорового образа жизни, отказаться от вредных привычек. Большое значение в поддержании иммунитета имеют сбалансированный рацион с достаточным потреблением белковой пищи, полиненасыщенных жиров, овощей, фруктов, полноценный сон, умеренная физическая активность.
Людям с хроническими заболеваниями необходимо периодически посещать врача и следить за состоянием здоровья. Всем без исключения рекомендуется раз в полгода проходить профилактический осмотр у стоматолога, так как именно заболевания зубов, десен, ротовой полости являются частой причиной лимфаденита.
При появлении первых признаков заболевания нельзя ждать, когда воспаление лимфоузлов пройдет самостоятельно. Следует как можно быстрее обратиться к врачу, чтобы не допустить развития осложнений и перехода болезни в хроническую форму.
Источники статьи:
Кишечные колики у взрослых: как избавиться от неприятных ощущений?
Диета при метеоризме.
Какие продукты следует исключить?
Признаки кишечных колик у взрослых
Ярким признаком кишечных колик у взрослых считается наличие острой боли. Характер боли – режущий, схваткообразный и колющий.
Боль может ослабевать и вновь набирать силу в течение продолжительного времени (от нескольких часов до нескольких дней) и распространяться по всей брюшной полости. При ощупывании мышц живота могут отмечаться выраженная болезненность и напряжение.
Что такое колики и как они проявляются?
Кишечные колики могут возникать в ответ на изменения образа жизни человека, например:
Как лечить кишечные колики у взрослых?
Лечение колик – это, прежде всего, устранение причины их возникновения.
При появлении отдельного симптома первой линией помощи может стать спазмолитическое средство. Оно купирует приступ боли и снимает спазм, избавляя от колик.
Но если вы сталкиваетесь с коликами, повторяющимся дискомфортом в животе, нарушениями стула или вздутием, то необходимо действовать комплексно. Кишечнику нужно оказать полноценную помощь, чтобы восстановить его правильную работу, и тогда симптомы не будут беспокоить еще долго. Необходимо набраться терпения и отнестись с пониманием к тому, что проблема, которая не имела качественного решения длительный период времени, не может быть решена разово.
Для подробного ознакомления с инструкцией по применению препарата и самим лекарственным средством перейдите по ссылке.
Современные представления о грибковой патологии пищеварительного тракта
В гастроэнтерологии, как и в других областях медицины, динамично развиваются методы диагностики и лечения грибковых инфекций на основе изучения физиологии, микробиологии, фармакологии, молекулярной патологии и медицинской генетики. Детально изучаются уже
В гастроэнтерологии, как и в других областях медицины, динамично развиваются методы диагностики и лечения грибковых инфекций на основе изучения физиологии, микробиологии, фармакологии, молекулярной патологии и медицинской генетики. Детально изучаются уже известные варианты болезни и описываются редкие и новые нозологические формы.
Грибы, являясь нормальными комменсалами желудочно-кишечного тракта (ЖКТ), становятся патогенными при определенных условиях. Это касается в основном дрожжеподобных грибов Candida spp., виды и даже штаммы которых различаются по факторам агрессии, способности к адгезии и инвазии [15].
Candida albicans — наиболее частый возбудитель кандидоза ЖКТ. Однако в последние годы большую роль играют Candida non-albicans (C. krusei, C. tropicalis, C. kefyr, C. glabrata, C. parapsilosis); у лиц с иммунодефицитом их пропорция составляет более 50%, при «относительно нормальном» иммунитете — 15%.
Дрожжеподобный гриб Cryptococcus neoformans в патологии ЖКТ как этиологический фактор играет незначительную роль. Он чаще поражает нервную систему и, диссеминируя из первичного очага, вовлекает гастроинтестинальный тракт. Описаны единичные случаи (чаще посмертно) криптококкового эзофагита, стоматита, терминального илеита, колита, холецистита, панкреатита. Как правило, они относились к ВИЧ-серопозитивным больным, а также к пациентам, страдающим гипергаммаглобулинемией Е с рецидивирующими абсцессами печени и перианальной зоны.
Грибы Aspergillus spp. редко вызывают болезнь ЖКТ, только в случаях стойкой нейтропении, кахексии и при других отягощающих состояниях.
Грибы класса Zygomycetes могут привести к развитию интестинального зигомикоза, который, как правило, ассоциирован с амебиазом, голоданием, диабетическим кетоацидозом, почечным гемодиализом. Penicillium spp. и Geotrichum поражают ЖКТ также редко.
ЖКТ покрыт слизистой оболочкой, состоящей из двух компонентов — поверхностного скользкого, слизистого слоя, по которому микроорганизмы легко продвигаются вдоль всего ЖКТ, и более глубокого плотного гликопротеинового слоя с остатками сиаловой кислоты, который формирует физиологический барьер. Адгезия и последующая инвазия грибов через этот плотный слой возможны только благодаря продукции грибами протеолитических «ферментов инвазии»: коагулазы, каталазы, козеиназы, фосфолипазы, а также фибриллярных протеиновых комплексов и эндотоксинов [15].
При физиологическом благополучии между макро- и микроорганизмами существует определенное равновесие, в котором играют роль, с одной стороны, факторы устойчивости организма к микроскопическим грибам, а с другой — факторы патогенности грибов.
Устойчивость организма зависит от принадлежности к группам риска и состояния иммунной системы.
Перечислим факторы риска развития грибковых инфекций ЖКТ.
Важным компонентом защиты от инвазии ЖКТ является иммунная система, ассоциированная с кишечником. Клеточная часть этой системы включает в себя интраэпителиальные лимфоциты, которые препятствуют дисперсии возбудителя через lamina propria и агрегации в пейеровых бляшках. В-лимфоциты кишечника участвуют в продукции секреторных IgA и IgM, которые уменьшают способность грибов к адгезии.
Т-клетки здорового организма продуцируют защитный интерферон, усиливают фагоцитоз, активируют Т-цитотоксические лимфоциты. СД4 и СД8 укрепляют местный иммунитет в ЖКТ. Причем оказалось, что цитотоксичность СД8 играет более существенную роль в предотвращении заболевания, чем предполагали раньше.
В защите важны также макрофагальный и нейтрофильный фагоцитоз, препятствующие диссеминации грибковой, особенно кандидозной инфекции.
У ВИЧ-пациентов и больных с нейтропенией, у которых фагоцитоз резко подавлен, местная инвазия и диссеминация инфекции наступают очень быстро. Известно, что нейтрофилы хотя и не могут полностью защитить слизистую оболочку ЖКТ от «атаки» грибов, но благодаря собственной «киллерной» субстанции через специфический механизм запускают активацию комплемента, который усиливает фагоцитоз. Следует отметить, что фагоцитоз особенно важен при кандидозной инфекции, но «не работает» в тканях против капсулированных криптококков и большинства мицелиальных грибов.
Облигатные микроорганизмы желудка и кишечника (аэробные лактобациллы, анаэробные бифидум-бактерии, нормальная кишечная палочка и др.) также играют защитную роль. Применение антибиотиков убивает, наряду с патогенными, и эти «полезные» бактерии, открывая на слизистой оболочке рецепторы адгезии для грибов [2].
Нельзя не упомянуть также о Helicobacter pylori, который довольно часто обитает в желудке, вызывает гастрит, язвенную болезнь, а иногда оказывает канцерогенное воздействие. В свою очередь, лечение хеликобактериоза антибиотиками приводит к активации грибов Candida и кандидозу желудка [1]. Ассоциации грибов с Helicobacter pylori и другими бактериями в ЖКТ встречаются нередко, что требует продуманного адекватного подхода к тактике лечения.
В желудке могут также присутствовать Saccharomyces cerevisiae и некоторые виды Candida, способные сбраживать и ферментировать до винного спирта сахара, попадающие с пищей в желудок. Этот феномен называется синдромом «пивоваренного завода» [14].
Вирулентность грибов, патогенные факторы, как и полисахариды (маннаны), плазмокоагулаза, эндотоксины, липиды, глюкоконъюгаты, влияют на развитие заболевания. Даже от внутривидовых способностей грибов зависит, разовьются ли в каждом конкретном случае кандиданосительство или болезнь [13]. Например, серотип В Candida albicans считается более вирулентным и наиболее распространенным возбудителем орофарингеального кандидоза у ВИЧ-инфицированных больных, также он поражает генитоуринарную систему и нередко выделяется из зева у гомосексуалистов.
Диагностика
Тщательное изучение анамнеза, выявление факторов риска, хронических заболеваний ЖКТ, патогномоничных клинических симптомов играют большую роль в своевременности установления диагноза.
В последние годы за счет эндоскопических технологий расширились возможности диагностики грибкового эзофагита и гастрита. При эзофагогастродуоденоскопии обращают внимание на гиперемию и изъязвления слизистой, наличие белых налетов и «пленок», сужение просвета пищевода, скопление слизи. Во время этой процедуры в обязательном порядке следует брать материал для микробиологического исследования, так как не всегда этиология этих проявлений грибковая. Причем информативность исследования налетов выше, чем биоптатов (95% по сравнению с 39%).
Особенно перспективны видеоинформационные эндоскопические исследования с цифровой регистрацией и анализом изображения. Четкое разграничение неизмененных и патологических тканей, анализ гистохимических процессов в слизистой оболочке пищеварительного тракта возможны с помощью эндоскопической спектроскопии и флюоресцентной эндоскопии. Видео- и колоноскопия, хромоэндоскопия на фоне «лекарственного» сна по технологии «Диантек» имеют высокое качество исследования, безболезненность манипуляций и отсутствие стресса и страха у пациентов.
Следует, однако, подчеркнуть, что инвазивные манипуляции при воспаленной слизистой ЖКТ небезопасны, могут способствовать грибковой и бактериальной диссеминации, а иногда приводят к травме и перфорации стенки пищевода или желудка. Эндоскопическая ультрасонография с допплеровским картированием, контрастным усилением тканевых и сосудистых структур перспективна, она позволяет детально дифференцировать все слои стенки пищеварительного тракта. Неинвазивные методы — виртуальная эндоскопия, позволяющая получить трехмерное изображение, магнитно-резонансное исследование — имеют большое будущее [3].
Изучение гастродуоденальной моторики с помощью сцинтиграфии и электрогастрографии также важно для диагностики и назначения дополнительных лекарственных средств, так как нарушение двигательной функции желудка, «застой» в ЖКТ создают условия для размножения грибов и бактерий. Колоноскопия дает возможность оценить состояние слизистой кишечника, наличие белого налета, язвенных дефектов и т. д. В перспективе в гастроэнтерологии будут внедряться методы, в основе которых лежат новые научно-практические исследования: иммуноферментный анализ фекальных антигенов, ПЦР и даже генетическое тестирование [3].
Еще одним достаточно информативным методом в гастроэнтерологии является рентгенография пищевода, желудка и кишечника. Она дает возможность выявить дефекты наполнения (депо бария), изъязвления, деформацию, конвергенцию складок, изменения контуров и глубины перистальтики, сужение или расширение пищеводной трубки. С помощью рентгенографии желудка можно оценить его моторику, своевременность эвакуации пищевого комка, что важно для понимания патогенеза заболевания.
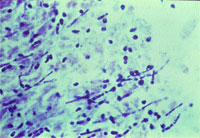 |
| Рисунок 1. Кандидозный эзофагит. Почкующиеся клетки и псевдогифы грибов Candida albicans на эзофагеальной язве |
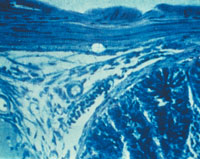 |
| Рисунок 2. Кандидозный энтерит. Утолщенные ворсинки и дефект слизистой тонкой кишки; псевдогифы грибов Candida |
Лабораторное подтверждение грибкового заболевания ЖКТ возможно при микроскопировании и/или культуральном исследовании смывов со слизистых оболочек полости рта и пищевода, содержимого желудка и кишечника, патологических «пленок», налетов и др. Количественная оценка грибов в биосубстратах должна проводиться в сопоставлении с клинической симптоматикой, с учетом наличия фоновых заболеваний, микст-инфекции и т. д. Например, обнаружение на слизистых единичных колоний Candida не является основанием для постановки диагноза «кандидоз» у иммунокомпетентных пациентов.
В кале диагностическую значимость приобретает количество колоний (более 10 5 –10 6 ). По-другому, с более низким диагностическим порогом, интерпретируются результаты посевов у иммуносупрессированных лиц, при нейтропении у больных СПИДом и в отделениях интенсивной терапии. Следует также обращать внимание на способность грибов к вегетации и образованию мицелия, так как это является одним из лабораторных признаков, подтверждающих диагноз кандидоза.
Гистологическое (окраска по Гомори–Гроккоту, ШИК-реакция) и цитологическое (окраска по Романовскому–Гимзе) исследования биоптатов позволяют обнаружить тканевые формы грибов. Многими авторами эти методы рассматриваются как наиболее достоверные. Кроме того, мицелий и псевдомицелий в тканях служат подтверждением наличия инвазивной формы грибковой инфекции ЖКТ (рис. 1, 2).
Кандидоз
Это наиболее распространенная грибковая оппортунистическая висцеральная патология. Агрессивные свойства грибов Candidа проявляются в их способности через стадию адгезии и инвазии поражать слизистые оболочки любых органов, в том числе и ЖКТ. Причем «атаке» подвергается чаще всего многослойный плоский эпителий полости рта и пищевода, реже — однослойный цилиндрический эпителий кишечника. Поэтому, как правило, в верхних отделах ЖКТ происходит инвазия грибов Candidа, а в отделах, расположенных ниже желудка, — колонизация. В то же время в кишечнике даже на стадии адгезии могут наблюдаться клинические симптомы — проявления неинвазивного кандидоза [10].
Язвенные дефекты пищевода, желудка и кишечника поддерживают грибковую колонизацию вплоть до инвазии. Желудочно-кишечный кандидоз нередко приводит к кандидемии.
Классификация кандидоза
I. Орофарингеальный кандидоз.
II. Кандидозный эзофагит.
III. Кандидоз желудка.
V. Кандидозный проктосигмоидит.
VI. Перианальный кандидоз.
VII. Секреторная диарея, ассоциированная с кандидозом.
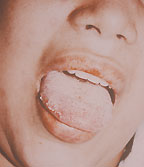 |
| Рисунок 3. Кандидозный глоссит. Типичные белые налеты и эрозии на воспаленной инфильтрированной слизистой |
Среди всех локализаций кандидоза пищеварительного тракта орофарингеальная занимает 1-е место (рис. 3).
О кандидозе полости рта упоминал еще Гиппократ, а впервые описал его хирург Лангенберк в 1839 г.
Кандидозный стоматит у новорожденных — распространенное заболевание. В первые дни после рождения слизистые ребенка устойчивы к грибам.
В дальнейшем недостаточная секреция IgA и постепенное снижение антимикробного иммунитета, переданного от матери, приводят к высокой заболеваемости. Патогномоничный синдром — белые творожистые налеты на слизистой полости рта, так называемая «молочница» [16].
Кандидоз ассоциирован также с ношением протезов. При этом развивается атрофический кандидоз, огромное количество грибов скапливается в щечных складках на фоне красного точечного воспаления слизистой; инвазия, как правило, отсутствует.
Кандидозный эзофагит в стационарах общего профиля встречается у 1,3–2,8% больных, в отделениях трансплантации — до 4%, при диссеминированном карциноматозе — от 2,8 до 6,7%. Это заболевание протекает часто без субъективных жалоб и выявляется случайно при «сплошных» исследованиях населения в 1–7% случаев [5, 17]. Иногда больные отмечают боль и дискомфорт при прохождении твердой и жидкой пищи, дисфагию, гиперсаливацию. По глубине поражения эндоскопически выделяют четыре типа — от легкого отека, гиперемии, единичных белых налетов
С. А. Бурова, доктор медицинских наук, профессор
Национальная академия микологии, ГКБ № 81, Москва