чем обрабатывать после удаления кондиломы
Современные методы лечения остроконечных кондилом
Остроконечные кондиломы (синонимы: condylomata acuminate, вирусные кондиломы, остроконечные бородавки, генитальные бородавки) относятся к заболеваниям, вызываемым вирусом папилломы человека (ВПЧ). Заболевания, обусловленные ВПЧ, являются одними из на
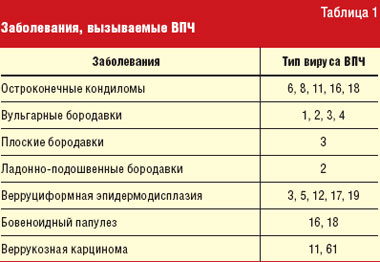
Остроконечные кондиломы (синонимы: condylomata acuminate, вирусные кондиломы, остроконечные бородавки, генитальные бородавки) относятся к заболеваниям, вызываемым вирусом папилломы человека (ВПЧ). Заболевания, обусловленные ВПЧ, являются одними из наиболее распространенных заразных вирусных инфекций человека. ВПЧ представляет собой небольшой округлый двухспиральный ДНК-вирус диаметром от 50 до 55 нм. На сегодняшний день описано более 80 типов ВПЧ (табл. 1). Инфекции, вызываемые ВПЧ, высокоспецифичны для эпидермиса, так как ВПЧ обладает тропизмом к эпителиальным клеткам кожи и слизистых оболочек.
Остроконечные кондиломы отличает высокая контагиозность. Заражение происходит контактным путем, чаще всего половым. Вирус может длительное время сохраняться на инфицированных предметах. Входными воротами для вируса служат мелкие ссадины, трещины или потертости. Также вирус может распространяться путем аутоинокуляции. Несоблюдение личной гигиены, ношение тесного нижнего белья, мацерация складок у тучных людей, а также иммунодефицитные состояния способствуют развитию поражения на большой площади кожного покрова.
За последние 20 лет отмечается рост заболеваемости остроконечными кондиломами. В США остроконечные кондиломы (или генитальные бородавки) относятся к наиболее часто встречающимся заболеваниям, передающимся преимущественно половым путем. Заболеваемость остроконечными кондиломами превышает 106,5 случая на 100 тыс. населения США, что составляет около 0,1% всей популяции [1]. Пристальное внимание к этому заболеванию объясняется тем, что некоторые из типов ВПЧ, которые вызывают остроконечные кондиломы, могут приводить к малигнизации процесса. Наиболее потенциально опасными являются типы 16 и 18. Неслучайно важно своевременно диагностировать и лечить остроконечные кондиломы. Рецидив остроконечных кондилом не всегда связан с повторным заражением, а может быть вызван реактивацией вируса.
Клиническая картина. Инкубационный период продолжается от 3 нед до 6 мес и в среднем составляет около 2,8 мес. Мужчины и женщины одинаково подвержены этому заболеванию. Средний возраст заболевших колеблется от 22 до 25 лет.
Обычно остроконечные кондиломы локализуются на половых органах и в перианальной области. У ВИЧ-инфицированных пациентов остроконечные кондиломы могут локализоваться в необычных местах, например на лице, веках и ушных раковинах. У мужчин наиболее частая локализация — пенис, уретра, мошонка, перианальная, анальная и ректальная области [2]. Элементы сыпи имеют телесный цвет, могут быть представлены гладкими папулами размером с булавочную головку и на начальных этапах развития не всегда заметны на половом члене. Для их выявления проводят пробу с 5% уксусной кислотой. После обработки кожи окраска папул становится белесоватой. В дальнейшем папулы разрастаются и приобретают бородавчатую или нитевидную форму, напоминая цветную капусту или петушиный гребень. Как правило, остроконечные кондиломы множественные и располагаются группами.
У женщин клиническая картина остроконечных кондилом может быть разнообразной. Классические экзофитные поражения на наружных половых органах носят распространенный характер и легко выявляются при осмотре, однако могут быть и случайными находками при проведении кольпоскопии или ректороманоскопии. На малых половых губах и в преддверии влагалища кондиломы представляют собой влажные, бархатистые или множественные пальцеобразные разрастания и занимают значительную площадь. Кондиломы в цервикальном канале обнаруживаются у 20% женщин, инфицированных ВПЧ и с локализацией остроконечных кондилом на наружных половых органах. Локализация остроконечных кондилом на шейке матки или в цервикальном канале считается неблагоприятным фактором, так как может способствовать развитию рака шейки матки [3].
Даже при своевременном и рациональном лечении остроконечные кондиломы часто рецидивируют. Это связано с тем, что вирус длительное время может сохраняться в инактивированном состоянии во внешне здоровых участках кожи и слизистых оболочках.
Дифференциальный диагноз остроконечных кондилом проводится со вторичным сифилисом (широкие кондиломы), контагиозным моллюском, бовеноидным папулезом, блестящим лишаем, красным плоским лишаем, ангиокератомами, ангиофибромами на венечной борозде головки полового члена, фолликулитами, мягкой фибромой, волосяной кистой (табл. 2).
Диагностика остроконечных кондилом, как правило, клинически не представляет трудности. Дополнительно в некоторых случаях проводят пробу с 5% уксусной кислотой. Для этого смоченную раствором медицинскую салфетку располагают в зоне предполагаемой локализации остроконечных кондилом на 5–10 мин, после чего высыпания приобретают белесоватый оттенок [4].
При установлении диагноза остроконечных кондилом необходимо проводить обследование на сифилис и ВИЧ-инфекцию.
Проведение биопсии показано тем больным, у которых возникает подозрение на предраковые заболевания или плоскоклеточный рак. Удаление остроконечных кондилом не снижает риск развития рака шейки матки. Поэтому всем женщинам, у которых в анамнезе имелись сведения об остроконечных кондиломах, необходимо ежегодно проводить цитологическое исследование мазков с шейки матки с целью своевременного выявления онкологического процесса.
Лечение и профилактика
Использование презервативов снижает риск заражения половых партнеров. Полностью удалить ВПЧ невозможно — можно лишь удалить остроконечные кондиломы, облегчив состояние больного и снизив риск заражения полового партнера. Существует несколько методов лечения остроконечных кондилом. Все они имеют определенные недостатки.
Криодеструкция — один из наиболее часто применяемых методов лечения. Пораженную поверхность обрабатывают жидким азотом с помощью ватного тампона или распылителя. Обработку повторяют каждые 1–2 нед до полного удаления всех кондилом. Метод редко приводит к рубцеванию, отличается невысокой стоимостью. Криодеструкция может вызывать сильную боль. Не всегда можно одномоментно обработать всю пораженную поверхность. В некоторых случаях после криодеструкции может развиваться гиперпигментация или гипопигментация.
Диатермокоагуляция является болезненным методом лечения и оставляет после себя стойкие рубцы, поэтому применяется только для удаления одиночных кондилом.
Удаление лазером осуществляется с помощью углекислотного и неодимового ИАГ-лазеров (лазеров на иттрий-алюминиевом гранате). После удаления могут оставаться рубцы.
Медикаментозные методы лечения. Кондилин (подофиллотоксин) — 0,5% раствор во флаконах по 3,5 мл с аппликатором. Компонент Кондилина подофиллотоксин — наиболее активный в составе растительного экстракта подофиллина, при местном применении он приводит к некрозу и деструкции остроконечных кондилом. Преимущество данного метода лечения состоит в том, что больной может самостоятельно обрабатывать пораженные участки кожи в доступных местах. С помощью пластикового аппликатора препарат наносится на кондилому; постепенно смачиваются все кондиломы, но не более 50 штук за 1 раз (по площади не более 10 см2). Препарат нужно наносить с осторожностью, избегая здоровых участков кожи. Первый раз обработку проводит врач или медсестра, обучая пациента правильно наносить препарат. После обработки препарат должен высохнуть, чтобы не возникло раздражения окружающей кожи или ее изъязвления. Кондилин наносят 2 раза в день в течение 3 дней, а затем делают 4-дневный перерыв. Продолжительность лечения не должна превышать 5 нед. Противопоказанием для применения препарата являются беременность, лактация, детский возраст, применение других препаратов, содержащих подофиллин.
Солкодерм представляет собой смесь кислот: 65% азотной, 98% уксусной, а также молочной и щавелевой кислоты и нитрата меди; выпускается в виде раствора (ампулы по 0,2 мл). После его нанесения на поверхность кожи она окрашивается в желтый цвет, после чего происходит мумификация обработанных тканей. Обработку должен осуществлять медицинский персонал. Препарат наносится на поверхность с помощью стеклянного капилляра или аппликатора, после чего препарат должен высохнуть. Одномоментно допускается обработка площади не более 4–5 см2. При необходимости обработку можно повторить через 4 нед. Нанесение препарата может сопровождаться сильным жжением и болью, в некоторых случаях может возникнуть гиперпигментация и образование рубцов.
Препараты интерферона вводят непосредственно в остроконечные кондиломы. Процедура болезненна и требует проведения повторной обработки.
Трихлоруксусная кислота в концентрации 80–90% наносится непосредственно на кондиломы. Остатки ее удаляют с помощью талька или бикарбоната натрия. При необходимости лечение повторяют с интервалом в 1 нед. Если после 6-кратной обработки остаются остроконечные кондиломы, то необходимо сменить метод лечения.
Литература
Л. П. Котрехова, кандидат медицинских наук, доцент
К. И. Разнатовский, доктор медицинских наук, профессор
СПбМАПО, Москва
Обработка кожи после лазерной деструкции
Как обработать рану после лазерной деструкции.
После удаления доброкачественного новообразования кожи необходим тщательный уход за оперированным участком, поскольку возможно присоединение инфекции.
На протяжении первых 24 часов после удаления доброкачественного новообразования кожа в области лазерной деструкции может быть воспалена, гиперемирована, отечна. Пациент может ощущать зуд и даже незначительную болезненность. Выраженность таких симптомов напрямую зависит от размера удаленного новообразования.
Рекомендации по уходу:
Соблюдение некоторых правил поможет ускорить темп восстановления, а также избежать осложнений и рецидивов после лазерной деструкции.
2.Не заклеивайте послеоперационную область лейкопластырем. Допускается накладывать бактерицидный пластырь при выходе на улицу;
преждевременное устранения корки провоцирует кровотечение, образование рубцов и пигментных пятен, а также инфицирование свежей раны.
Обработка кожи после лазерной деструкции
От момента лазерной деструкции в течении 3-5 дней необходимо проводить антисептическую обработку раневой поверхности.
Обрабатывать кожу антисептическими растворами необходимо не менее 2-3 раз в день.
Обрабатывать послеоперационную область медицинскими средствами согласно указаниям врача:
Чаще всего применяются эпителизирующие, трансдермальные мази, гели. Они не только стимулируют регенеративные процессы, но и обладают антибактериальной, анаболической активностью, предотвращают образование рубцов.
Общие правила ухода после лазерной деструкции:
Уход за кожей и реабилитация после удаления папиллом
Для удаления папиллом в современной медицине успешно используют несколько методик физического воздействия, включая традиционную хирургию, радиоволновой метод, электрокоагуляцию и пр. Вне зависимости от выбранного способа правильный уход после удаления папилломы, особенно если отросток имел крупные размеры, поможет избежать осложнений, возникновения косметических дефектов (рубцов) и рецидива.
Получить многоуровневую профессиональную помощь – от диагностики до удаления патологических новообразований и консультаций по реабилитации – могут клиенты медицинского центра «МедБиоСпектр». Наши специалисты готовы принять вас в Москве, на м. Каширская, и в г. Раменское, на ул. Чугунова, 21-А.
Что делать после удаления папилломы: рекомендации врачей
Физическое воздействие неизбежно приводит к изменению состояния кожи на участке локализации папилломы. В этой области может возникнуть отек, покраснение, болезненные ощущения – эти явления считаются нормальными и проходят спустя 3-4 дня. Точную продолжительность восстановительного периода предсказать невозможно, поскольку это зависит от локализации, размера и количества новообразований, особенностей организма, качества ухода, использованного метода деструкции, квалификации врача.
Сколько заживает рана после удаления папилломы в среднем:
Полное заживление после удаления папиллом, включая полную регенерацию кожи и восстановление пигментации, может потребовать нескольких месяцев.
Основные правила ухода
Рана, остающаяся на месте удаленной папилломы, уже затянута корочкой, которая служит защитным экраном от инфицирования. После удаления папиллом нельзя:
Для ускорения заживления и улучшения регенерации тканей врачи клиник «МедБиоСпектр» в Москве на Каширке (тел. +7 (495) 231-26-13) и в г. Раменское рекомендуют использовать антисептические и эпителизирующие средства, подбор которых выполняется индивидуально.
Удаление кондилом
Кондилома (или остроконечная кондилома) — это одна из разновидностей внешнего проявления вируса папилломы человека. Кондиломой называется небольшое кожное образование, которое либо имеет телесный цвет, либо чуть темнее, чем кожа.

 Кондиломы на половых губах и слизистых стенках влагалища могут не вызывать никаких ощущений, но могут иногда могут приносить дискомфорт при половом контакте. При отсутствии защиты при половом контакте партнер окажется заражен ВПЧ, хотя вирус также передается через кожу, и использование презерватива не даст Вам полной защиты. Кондиломы вызываются вирусом папилломы человека низкой онкогенности. Поэтому они не так опасны для здоровья женщины. Дисплазию шейки матки и онкологию вызывают подтипы ВПЧ высокой онкогенности, к которым относятся 16, 18, 31, 33 и 35 типы. Однако самостоятельно отличить папиллому с канцерогенным риском от кондиломы нельзя. Это можно сделать только при гистологическом исследовании или при ПЦР-методом на ВПЧ. Поэтому удаление кондилом на половых органах женщин обязательно должно сопровождаться гистологическим анализом удаленной ткани и типированием ВПЧ.
Кондиломы на половых губах и слизистых стенках влагалища могут не вызывать никаких ощущений, но могут иногда могут приносить дискомфорт при половом контакте. При отсутствии защиты при половом контакте партнер окажется заражен ВПЧ, хотя вирус также передается через кожу, и использование презерватива не даст Вам полной защиты. Кондиломы вызываются вирусом папилломы человека низкой онкогенности. Поэтому они не так опасны для здоровья женщины. Дисплазию шейки матки и онкологию вызывают подтипы ВПЧ высокой онкогенности, к которым относятся 16, 18, 31, 33 и 35 типы. Однако самостоятельно отличить папиллому с канцерогенным риском от кондиломы нельзя. Это можно сделать только при гистологическом исследовании или при ПЦР-методом на ВПЧ. Поэтому удаление кондилом на половых органах женщин обязательно должно сопровождаться гистологическим анализом удаленной ткани и типированием ВПЧ.