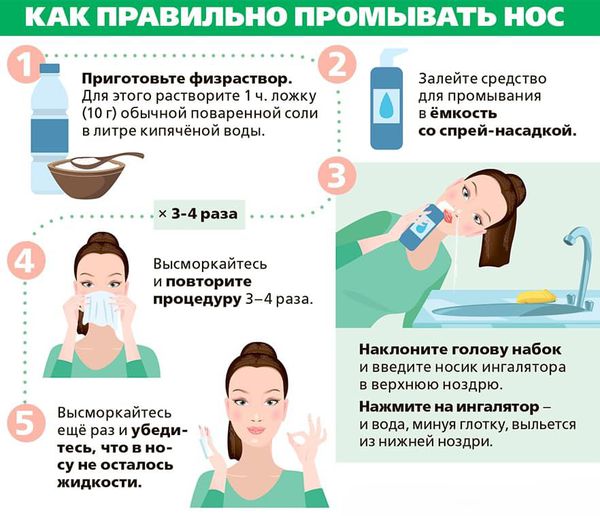
Болит горло и носоглотка чем
Что такое назофарингит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зайцев В. М., ЛОРа со стажем в 22 года.
Определение болезни. Причины заболевания
Назофарингит («nasus» — нос, «pharynx» — глотка) — это воспаление слизистой оболочки верхнего отдела глотки (носоглотки), которое сопровождается её отёком и покраснением. При назофарингите человеку трудно дышать носом из-за отёка слизистой и выделений, которые скапливаются в носу. Также его беспокоит дискомфорт и боль в горле.
Назофарингит — это полноценное самостоятельное заболевание, которое сочетает в себе признаки двух болезней: ринита (воспаления слизистой носа) и фарингита (воспаления слизистой глотки). Без лечения назофарингит может привести к риносинуситу с воспалением околоносовых пазух, хроническому фарингиту и гаймориту.
В медицинской литературе встречаются другие названия этого диагноза: «ринофарингит», «риноназофарингит», «эпифарингит», «риновирусная инфекция». В быту говорят «простуда» или «насморк». На самом деле простудой могут называть многие состояние, например вирус герпеса (простуда на губе) и острый ринит (когда течёт из носа).
Распространённость
Причины назофарингита
Предрасполагающие факторы:
Симптомы назофарингита
Болезнь начинается с зуда в носу, чихания, першения и саднения в горле. Затем из носа начинают течь жидкие прозрачные выделения. Через 2 – 3 дня они становятся густыми и приобретают зеленоватый или жёлтый оттенок.
Из-за отёчности слизистой носа появляется заложенность, становится труднее дышать носом. Больной перестаёт различать запахи (состояние аносмии). Кашель при назофарингите обычно сухой, поверхностный, без выделения мокроты. Часто наблюдается храп, особенно у маленьких детей с большими аденоидами.
Симптомы назофарингита сохраняются около недели, затем человек выздоравливает. В течение недели после выздоровления пациента может беспокоить остаточный кашель, так как в это время ещё остаётся сильная чувствительность гортаноглотки к различным раздражителям.
При неправильном лечении или его отсутствии болезнь из острого состояния переходит в подострое, а затем в хроническое. Хроническое воспаление протекает не так ярко, как острое: выделения из носа густые, боль в горле не так выражена, но дискомфорт и першение сохраняются. У больного часто болит голова, так как носовое дыхание нарушено и головной мозг не насыщается кислородом. Из-за проблем с дыханием нарушается сон. Температура тела при этом не повышается.
Патогенез назофарингита
Болезнетворные микроорганизмы попадают в организм воздушно-капельным путём. Если человек вдохнул инфекцию носом, то сначала воспаляется слизистая оболочка носа, затем процесс спускается в глотку. Если инфекция попадает через рот, то в первую очередь воспалятся горло, после этого воспаление поднимается наверх в носоглотку и нос.
Воспаление протекает в три фазы:
Фаза экссудации. Под воздействием цитокинов кровеносные сосуды расширяются и увеличивается проницаемость их стенок. Жидкая часть крови выходит через сосудистую стенку в очаг воспаления. За счёт этого лейкоциты быстрее добираются к месту воспаления. Пропитывание тканей лейкоцитами и воспалительным экссудатом приводит к тому, что слизистая оболочка носоглотки отекает и через сутки-трое после инфицирования появляются первые признаки назофарингита.
Фаза пролиферации. Это завершающий этап воспалительного процесса, при котором происходит восстановление повреждённой ткани.
Классификация и стадии развития назофарингита
В зависимости от возбудителя выделяют:
По длительности и характеру воспалительного процесса выделяют две формы назофарингита:
Хроническое воспаление в зависимости от характера развивающихся в слизистой оболочке изменений делится на три типа:
Стадии острого назофарингита:
Осложнения назофарингита
Сам по себе назофарингит не опасен. Осложнения развиваются нечасто. Но если игнорировать первые симптомы, лечить болезнь неправильно или вообще не лечить, воспаление может перейти на другие ткани и органы с присоединением бактериальной инфекции. В этом случае развиваются новые заболевания:
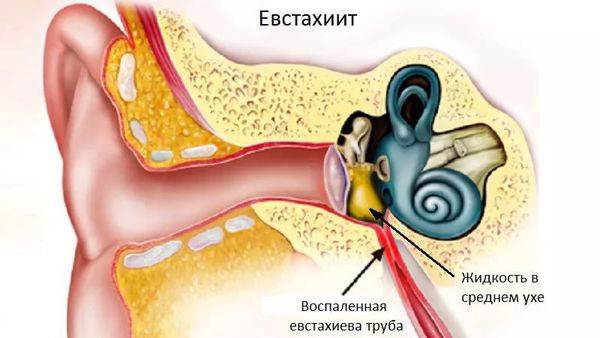
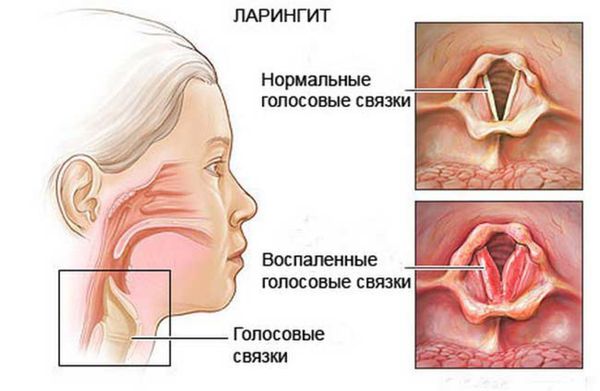
Чаще всего назофарингит осложняется синуситом, ларингитом и тубоотитом. Это связано с тем, что околоносовые пазухи, гортань и слуховые трубы расположены ближе всего к воспалённой носоглотке.
Диагностика назофарингита
Диагноз «назофарингит» ставит врач-оториноларинголог на основании сбора анамнеза, выяснения жалоб больного, физикального осмотра и результатов лабораторных исследований.
Сбор анамнеза и осмотр
Сначала ЛОР-врач выясняет жалобы больного, спрашивает, когда и при каких обстоятельствах появились первые симптомы, проводилось ли самостоятельно лечение, есть ли у больного аллергия.
Затем врач проводит осмотр ЛОР-органов:
Лабораторная диагностика
Инструментальная диагностика
Инструментальные исследования проводятся, если врач подозревает развитие осложнений. В этом случае могут потребоваться рентген или компьютерная томография (КТ) околоносовых пазух, рентген органов грудной клетки, отоскопия (осмотр полости уха) или эндоскопическое исследование носоглотки.
Дифференциальная диагностика
В некоторых случаях может потребоваться консультация врачей смежных специальностей: инфекциониста, педиатра или аллерголога. Если ЛОР-врач подозревает, что в организме пациента высокая концентрация инфекционного возбудителя, то к лечению подключается врач-инфекционист.
Помощь педиатра нужна в том случае, если у ребёнка на фоне назофарингита поднялась высокая температура, появился кашель, слабость, вялость или адинамия.
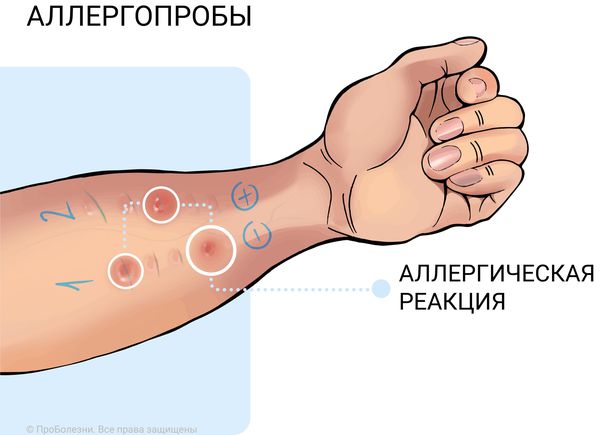
Консультация аллерголога нужна, если есть подозрение на аллергический ринит. На него могут указывать прозрачные выделения из носа и обильное слизетечение. Контролировать уровень аллергии и выполнять аллергопробы должен врач-аллерголог.
Лечение назофарингита
Назофарингит чаще всего развивается из-за вирусов, поэтому некоторые врачи назначают пациентам противовирусные препараты. Но их эффективность не доказана, т. е. они не влияют на скорость выздоровления. Причина скорее в самих вирусах: они быстро мутируют, поэтому находить эффективные противовирусные препараты достаточно сложно.
При лечении назофарингита показана симптоматическая терапия, которая включает:
Помимо медикаментозной терапии необходимо создать больному условия для выздоровления. Пациенту необходимо:
Что нельзя делать при назофарингите:
Прогноз. Профилактика
Если появились первые признаки простуды, лучше сразу обратиться к врачу. При своевременном обращении к доктору и выполнении всех его рекомендаций прогноз благоприятный: пациент выздоравливает в течение 1–2 недель, болезнь не переходит в хроническую форму и не развиваются осложнения.
Профилактика
Для профилактики назофарингита нужно соблюдать ряд простых рекомендаций:
Вакцинация от гриппа и других вирусов, а также от гемофильной палочки снижает риск развития назофарингита. После введения вакцины в организме появляются антитела. После введения вакцины в организме появляются антитела, которые уничтожают вирус и не дают болезни развиться.
Лучшие способы быстро избавиться от боли в горле
Боль в горле может вызывать ощущение разбитости, лихорадку, недомогание и часто является первым признаком простуды. Вот несколько наших лучших советов, которые помогут вам быстро избавиться от боли, включая зефир и куриный суп.
Нет ничего хуже ангины, ну кроме разве что сильного отрывистого кашля. Большинство случаев боли в горле, также известных как фарингит, вызваны простудными заболеваниями, такими как ОРВИ или грипп, и со временем пройдут, но есть несколько вещей, за счет которых вы можете попытаться ускорить выздоровление или облегчить боль.
Что вызывает боль в горле?
Боль в горле означает неприятные ощущения при глотании, зуд или раздражение горла. Иногда даже трудно говорить, потому что ваши миндалины отекают и воспаляются. У вас могут возникнуть трудности с глотанием пищи и жидкости, а при попытке глотать боль может усилиться. Это может быть вирусная или бактериальная инфекция. Как избавиться от боли в горле или облегчить ее?
Сможете ли вы избавиться от боли быстро или нет, полностью зависит от причины, по которой у вас болит горло. Иногда ангина не может полностью исчезнуть за день; это может занять несколько дней. При ангине, вызванной такими возбудителями, как стрептококк, могут потребоваться антибиотики. И, конечно же, если боль в горле не проходит в течение нескольких дней, вам следует проконсультироваться с врачом.
Заблаговременно действуйте при появлении симптомов
Не притворяйтесь, что все в порядке, пока не станет совсем плохо. Эксперты рекомендуют обращать внимание на следующие признаки появления ангины или простуды: царапание или боль в горле при глотании, разговоре, опухшие или болезненные железы на шее, белые пятна на миндалинах или приглушенный / изменившийся голос. Когда вы замечаете симптомы, как можно скорее начните следовать этим советам. Раннее лечение может означать скорейшее выздоровление без осложнений.
Отдых
Сон с увлажнителем
Используйте увлажнитель воздуха на ночь или практикуйте паровые ингаляции, чтобы успокоить воспаление и бороться с сухостью воздуха. Это увлажняет горло и снижает раздражение. Если вы спите с увлажнителем воздуха, вы можете проснуться, чувствуя себя заметно лучше.
Пейте больше жидкости
Пейте много прохладной или теплой жидкости, чтобы избежать обезвоживания. Избегайте очень горячих напитков. Если вы устали от всей этой воды, вы также можете выпить чай. Травяной чай может принести облегчение, но листья черного, зеленого или белого чая содержат антиоксиданты, которые, как считается, укрепляют иммунитет и предотвращают инфекции. Вы также можете добавить немного меда.
Попробуйте пить много теплых жидкостей, кроме кофеина. Можно обратить внимание на такие напитки, как бульон, чай без кофеина и теплая вода с медом, чтобы успокоить горло. Жидкость позволяет вам поддерживать горло влажным.
Полощите горло соленой водой
Полоскание горла соленой водой несколько раз в день помогает уменьшить отек в горле и избавляет от слизи, помогая вывести бактерии. Растворите половину чайной ложки соли в стакане воды. Если соли слишком много, добавьте немного меда. Выплевывайте воду после полоскания горла и не глотайте ее.
Держитесь подальше от раздражителей
Если у вас болит горло, обратите внимание на свое окружение. Избегайте воздействия дыма, чистящих средств и других раздражителей. Вы не хотите, чтобы воздух вокруг вас усугублял боль в горле.
Лекарства
Пастилки и спреи. Это может сработать, поскольку леденцы стимулируют выработку слюны, помогая поддерживать влажность горла. Для дополнительного облегчения выберите те, которые содержат охлаждающие ингредиенты. Они доступны без рецепта в любой аптеке и обычно содержат успокаивающие ингредиенты, такие как цинк или мед, чтобы временно уменьшить дискомфорт, вызванный болью в горле, и подавить кашель. Но будьте осторожны, если сильно кашляете или ложитесь. Врачи советуют избегать леденцов, если есть риск вдохнуть их при кашле.
Работает ли куриный суп?
Каждому так или иначе говорила мама или бабушка, попробовать куриный суп. Но действительно ли это помогает? Бульон может помочь облегчить боль в горле, так как врачи считают, что натрий обладает противовоспалительными свойствами, он также улучшает самочувствие и облегчает горло. Есть также дополнительное преимущество в том, что он питает вас, когда вы, вероятно, не хотите много есть.
Промывание носа
Промывание носа соленой водой звучит не очень хорошо, но может помочь. Это подтверждают исследования. В 2008 году дети, которые полоскали нос водой шесть раз в день, почувствовали некоторое облегчение от симптомов простуды. Помните, что полоскание также может смыть скопившуюся защитную слизь.
Сделайте ледяной леденец
Если тебе слишком больно, можно сделать ледяные леденцы. Облизывание леденцов облегчит боль в горле и обезболит пораженную область.
Избегайте триггерных продуктов
Если боль в горле вызвана кислотным рефлюксом, старайтесь избегать продуктов, вызывающих раздражение. Наиболее известные продукты, которые могут усугубить последствия кислотного рефлюкса, включают кофе, острую пищу, цитрусовые и все с высоким содержанием жира.
Знайте, когда следует обратиться к врачу
Как уже отмечалось ранее, не все боли в горле можно вылечить самостоятельно. Менее тяжелые, вызванные факторами окружающей среды, аллергией или простудой должны пройти сами по себе, и можно помочь себе с помощью этих безрецептурных и домашних средств. Но если симптомы не исчезнут, возможно это болезнь, что требует антибиотиков или другой формы лечения под контролем врача.
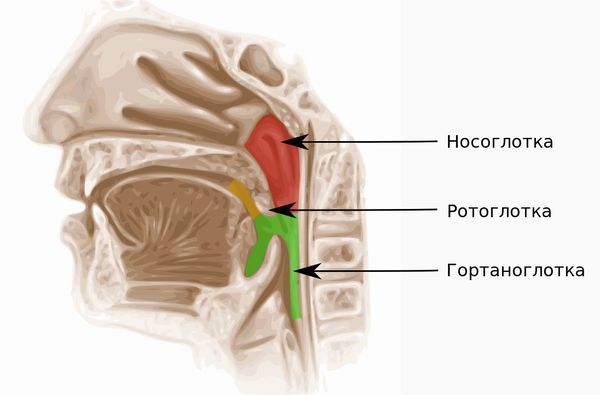
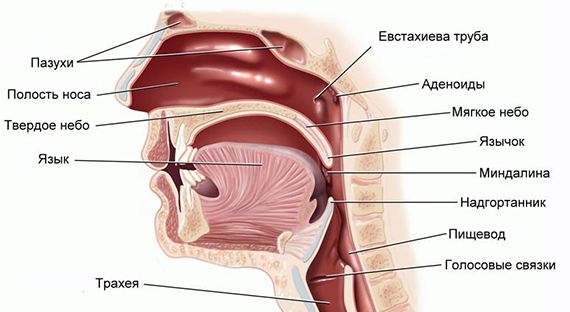
Воспаление носоглотки
Полость, находящаяся в черепе человека и соединяющая ротовую и носовую полость, называется носоглоткой. Сверху она соединяется с клиновидной и затылочной костью, а ее задняя стенка граничит с первым и вторым шейным позвонками. Носоглотка обеспечивает проведение воздуха в нижние дыхательные пути. Она выполняет защитную функцию, первой противостоит атаке болезнетворных вирусов и бактерий.
Причины воспаления носоглотки
Генетическими маркерами усвояемости витамина Е является ApoA5. Белок «цинковых пальцев» регулирует транскрипцию генов, продукты которых регулируют уровень триглицеридов и SCARB1. Скавенджер-рецептор В1 участвует в метаболизме липидов и витамина Е.
Ринофарингит или нозофарингит — воспалительное заболевание, которое поражает слизистую оболочку глотки и носа.
Причинами воспаления могут быть:
В рядах ученых не наблюдается единой точки зрения по поводу того, можно ли забеременеть сразу после выкидыша или стоит подождать более длительный срок. Однако известно, что основная доля экспертов все же сходится во мнении, что до момента наступления новой беременности должно пройти не менее 3-6 месяцев со времени произошедшего выкидыша. Это оптимальное время для восстановления физических сил и психологического здоровья.
Мы подготовили для Вас список исследований, которые помогут разобраться с данной проблемой:
Признаки болезней носоглотки
Инфекции, аллергены и раздражающие агенты повреждают клетки мерцательного эпителия, вызывая воспаление слизистой, расширение сосудов, повышение их проницаемости и усиление выделения слизи. Вследствие стимуляции чувствительных нервных рецепторов ринофарингит сопровождается болезненностью задней стенки глотки.
При инфекционном воспалении носоглотки после инкубационного периода (1–3 дня) возникают такие симптомы, как сухость и жжение в носовых ходах, чихание, ухудшение дыхания через нос, першение в горле. За этим следуют обильные выделения из носа, усиление боли и першения. Больной страдает от озноба, потливости, слабости. На 4–6 день выделения из носа становятся густыми, уменьшаются в количестве. Нормализуется носовое дыхание, исчезают симптомы интоксикации.
Аллергические поражения носоглотки сопровождаются частыми приступами чихания, ринореей, кашлем с трудноотделяемой мокротой, затрудненным дыханием, чувством нехватки воздуха.
Хронический ринофарингит проявляет себя постоянным чувством заложенности носа, ощущением сухости в глотке, першением, покашливанием, частыми глотательными движениями, затруднениями при продолжительном разговоре.
Диагностика заболеваний носоглотки
Обследованием занимается врач-отоларинголог, выполняющий тщательный физикальный осмотр, риноскопию, фарингоскопию. Идентификацию возбудителя проводят путем лабораторного анализа отделяемого из носа и зева (бактериологический посев, ПЦР). Также может назначаться рентгенография околоносовых пазух и грудной клетки.
Принципы лечения воспалительных заболеваний носоглотки
Терапия ринофарингита включает в себя:
В медико-генетическом центре «Геномед» можно пройти исследование и узнать о наличии склонности к заболеваниям ЛОР-органов, в том числе носоглотки.
Острый трахеит
Трахея – это полая хрящевая трубка между гортанью и бронхами. Как и другие отделы дыхательных путей, она выстлана изнутри слизистой оболочкой. Благодаря ей трахея не только проводит воздух, но и очищает, согревает и дополнительно увлажняет его. Воспаление слизистой оболочки трахеи называют трахеитом. Это заболевание может быть острым и хроническим. Острый вид встречается чаще. Пик заболеваемости приходится на холодное время года, что связано с распространенностью в этот период вирусных инфекций и неблагоприятными погодными условиями.
Трахеит редко протекает изолированно. Обычно он сочетается с острым ринитом, то есть насморком, фарингитом (воспалением глотки), ларингитом (воспалением гортани) или с бронхитом. Это означает, что лечение должно носить комплексный характер и планировать его обязательно должен врач. Только специалист сможет составить реальную картину заболевания и подобрать оптимальную схему терапии с учетом индивидуальных особенностей пациента.
Симптомы острого трахеита
Острый трахеит проявляется прежде всего приступами кашля – сухого, болезненного, достаточно грубого и навязчивого. Он усиливается ночью и утром, что связано со скоплением в дыхательных путях мокроты. Приступ кашля при трахеите могут спровоцировать и другие факторы: смех, крик, глубокие вдохи, контрастная температура воздуха, резкие ароматы и дым. В первые дни мокрота почти не образуется либо остается такой вязкой, что отходит с большим трудом. Поэтому в начале заболевания кашель сухой, надсадный, не приносящий облегчения. По мере развития трахеита и при вовлечении в воспалительный процесс бронхов выделение мокроты увеличивается, она разжижается. При этом кашель становится влажным, более продуктивным и не таким изматывающим, его приступы повторяются реже. Самочувствие пациента существенно улучшается.
Помимо кашля, нередко наблюдаются и другие симптомы при остром трахеите:
Важно знать!
Воспалительный процесс при трахеите нередко распространяется на соседние участки дыхательной системы, ведь между ними нет четкой границы, слизистая оболочка плавно переходит из одного отдела респираторного тракта в другой. Стекание мокроты или ее заброс вверх при кашле способствуют раздражению тканей и распространению возбудителя. При вовлечении в воспаление бронхов развивается трахеобронхит. Это сопровождается ухудшением состояния пациента: у него повышается температура тела, учащаются приступы кашля, боль в грудной клетке становится сильнее, может появиться одышка. Если же трахеиту сопутствует ларингит, нужно быть готовым к осиплости или даже временной потере голоса. А при сопровождающем отеке подскладочного пространства гортани (оно находится примерно под голосовыми связками) может развиться острая дыхательная недостаточность с затруднением вдоха и чувством страха.
Почему возникает острый трахеит?
Инфекция
К развитию заболевания чаще всего приводят вирусные инфекции – грипп и другие вирусы, поражающие респираторный тракт и дыхательную систему. Возбудителями могут выступать и бактерии: пневмо-, стрепто-, стафилококки и прочие. Нередко встречается так называемая микст-инфекция, когда воспаление обусловлено несколькими различными возбудителями сразу. При этом чаще всего бактериальная инфекция является вторичной, она осложняет течение ОРВИ.
Неинфекционные факторы
Острый трахеит у взрослого может иметь и неинфекционную природу, хотя это встречается реже.
Иногда трахеит становится профессиональным заболеванием, то есть его появление связывается с вредными факторами на производстве. Поэтому в группе риска находятся работники горячих цехов, ферм, химических и нефтеперерабатывающих производств, а также шахтеры и камнетесы.
Что способствует развитию трахеита?
Трахеит развивается далеко не у всех людей, которые заболели ОРВИ, контактировали с раздражающими веществами или замерзли. Риск поражения трахеи увеличивается при наличии предрасполагающих факторов. В первую очередь это любые фоновые заболевания верхних дыхательных путей, сопровождающиеся нарушением носового дыхания. Насморк любой природы, синуситы, выраженное искривление носовой перегородки приводят к тому, что человек начинает дышать ртом. В результате в гортань и трахею попадает недостаточно согретый и увлажненный воздух, что раздражает слизистую оболочку и повышает риск ее воспаления при инфицировании. К предрасполагающим факторам относят и заболевания сердца, сопровождающиеся хронической сердечной недостаточностью с застоем в малом круге кровообращения. Возникающее при этом набухание слизистой оболочки приводит к снижению ее барьерной функции. Недостаток витаминов и питательных веществ, снижение иммунитета, избыток в организме токсинов – все это тоже повышает риск воспаления трахеи в ответ на внедрение возбудителя или переохлаждение.
Лечение острого трахеита
Лечить острый трахеит необходимо под контролем специалиста. В некоторых случаях требуется дополнительное обследование для уточнения причины и характера заболевания.
Основными задачами являются:
Неосложненные формы трахеита допустимо лечить в амбулаторных условиях. А вот тяжелые случаи заболевания могут потребовать госпитализации. Особое внимание уделяется лечению ослабленных и пожилых пациентов, особенно если они по состоянию здоровья не способны к самостоятельному передвижению, ведь трахеит у них достаточно легко переходит в трахеобронхит и даже пневмонию. Лечение проводится комплексно, с использованием лекарственных препаратов и немедикаментозных методов. Не стоит прерывать терапию после улучшения состояния, необходимо соблюдать рекомендованные врачом сроки приема лекарств.
Медикаментозное лечение трахеита
Схема медикаментозного лечения острого трахеита составляется с учетом природы заболевания и выраженности имеющихся у пациента симптомов.
Воздействие на причину
Если возбудителем стал тот или иной вирус, обычно применяются противовирусные средства, а также иммуностимуляторы (например, препараты на основе эхинацеи). При тяжело протекающем и затяжном трахеите бактериальной природы врач может ввести в схему лечения антибиотики. Если же болезнь протекает без осложнений, с ней обычно удается справиться и без этих средств. Но решение о рациональности и продолжительности антибиотикотерапии должен принимать только врач. В некоторых случаях при трахеите до начала лечения противомикробными средствами проводится бактериологическое исследование мокроты. Ее высевают на питательные среды для определения вида возбудителя и его чувствительности к основным группам препаратов. Это поможет подобрать наиболее подходящий антибиотик.
Лечение кашля и очищение дыхательных путей
Большое внимание при лечении острого трахеита нужно уделить, разумеется, кашлю – основному симптому болезни. При сухом, изнуряющем непродуктивном кашле применяют препараты, подавляющие кашлевый рефлекс. Такая мера бывает необходима в первые дни трахеита. На следующей стадии заболевания основной задачей лечения является очищение дыхательных путей от образующейся мокроты. Для этого необходимо облегчить ее отхождение с помощью муколитических и отхаркивающих средств. Но одновременно с противокашлевыми препаратами их применять нельзя. Также недопустимо подавлять влажный кашель. Это чревато застоем мокроты и переходом воспаления на нижележащие отделы дыхательной системы, вплоть до развития бронхопневмонии.
Поддерживающая терапия
Немедикаментозные меры
Для уменьшения выраженности воспалительного процесса назначаются физиотерапевтические процедуры. Но прогревания можно начинать, только если нет лихорадки.
Общие советы, как помочь организму справиться с болезнью
При любом заболевании дыхательных путей, в том числе при трахеите, стоит следовать некоторым несложным правилам.
При своевременно начатом лечении трахеит разрешается в течение 10–14 дней, не оставляя после себя никаких последствий и не ограничивая в последующем трудоспособность.