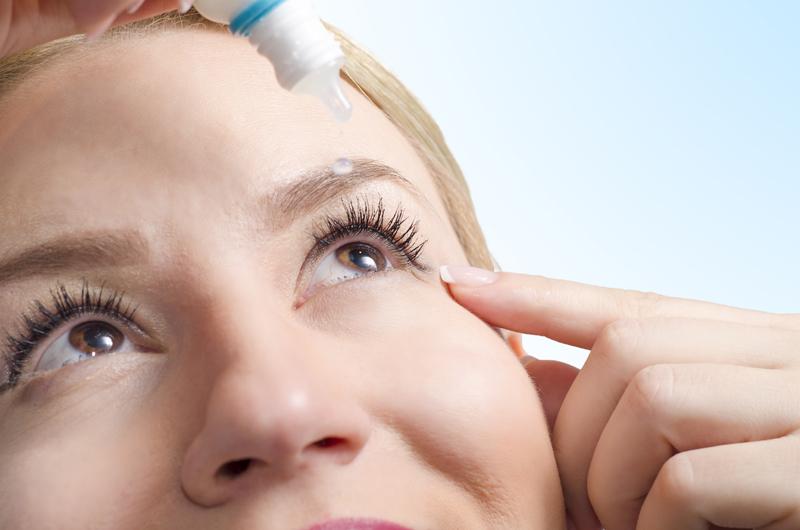
Болезнь шегрена что это такое
Синдром Шегрена
Синдром Шегрена — что это такое? Причины, симптомы и лечение
Синдром Шегрена («сухой синдром») проявляется снижением функции желез внешней секреции, вследствие такой патологии появляется выраженная сухость кожных покровов и слизистой оболочки влагалища, трахеи, носоглотки, глаз, полости рта, также наблюдается уменьшение секреции пищеварительных ферментов, которые вырабатывает поджелудочная железа.
Чаще всего данный синдром сопровождает целый ряд аутоиммунных патологий соединительной ткани – дерматомиозит, склеродермию, и в таких случаях носит название – вторичный синдром Шегрена. Если же патология развивается самостоятельно, то название звучит, как первичный синдром Шегрена, или болезнь Шегрена.
Что это такое?
Синдром Шегрена — аутоиммунное системное поражение соединительной ткани, проявляющееся вовлечением в патологический процесс желез внешней секреции, главным образом слюнных и слёзных, и хроническим прогрессирующим течением.
Патоморфология
Основным морфологическим признаком является инфильтрация желез внешней секреции лимфо- и плазмоцитами. В первую очередь страдают слезные и слюнные железы, чуть реже – железы бронхов, пищеварительного тракта и влагалища.
Дольки пораженных желез у ряда больных разрушены, а у других дольковая структура сохранена. Железы либо увеличены в размере, либо находятся в пределах нормы.
Что интересно, даже при отсутствии яркой клинической симптоматики синдрома Шегрена, у больного каким-либо заболеванием соединительной ткани вероятнее всего обнаружатся гистологические признаки воспаления слюнных желез.
Причины развития
Причины возникновения синдрома Шегрена пока до конца не установлены. Среди наиболее вероятных является теория о патологической реакции иммунной системы организма. Такая реакция развивается в ответ на повреждение клеток внешних желез ретровирусом, в частности это – вирус Эпштейн-Барр, VI вирус герпеса, цитомегаловирус, вирус иммунодефицита человека. Несмотря на значительное сходство иммунологических нарушений с изменениями в организме, пораженном вирусом, прямых доказательств роли вируса, как причины развития патологии, не получено.
Сами вирусы и измененные от их воздействия эпителиальные клетки желез воспринимаются иммунной системой как антигены (чужеродные агенты). Иммунная система продуцирует антитела против таких клеток и постепенно вызывает разрушение тканей железы. Заболевание часто встречается как наследственное или семейное, особенно часто среди близнецов, что позволяет предположить о том, что существует генетическая предрасположенность.
Таким образом, предполагают, что в механизме развития и возникновения патологии важное значение имеет сочетание множества факторов:
Есть два типа синдрома Шегрена: первичный — симптомы болезни являются первыми проявлениями ее, и вторичный, когда симптоматика проявляется у пациентов, страдающих иными ревматическими заболеваниями, такими как склеродермия, ревматоидный артрит или системная красная волчанка. Первичный и вторичный варианты синдрома встречаются примерно с одинаковой частотой. Это иногда затрудняет точную постановку диагноза. Синдром Шегрена достаточно распространен: в Великобритании, например, насчитывается около полумиллиона больных. Наиболее часто поражаются женщины в возрасте от 40 до 60 лет, тогда как только один пациент из 13 – мужчина.
Симптомы синдрома Шегрена
Симптоматику заболевания делят на две группы:
Железистые симптомы, можно выделить следующие:
Внежелизистым проявлениям характерны следующие признаки:
Нередко на фоне описываемой нами патологии у больных развивается повышенная индивидуальная чувствительность к некоторым лекарственным препаратам, в частности, к нестероидным противовоспалительным лекарственным средствам, некоторым антибиотикам (пенициллину), препаратам так называемой базисной терапии, цитостатикам.
Диагностика
Жжение глаз и сухость полости рта не всегда может означать, что речь идет о наличии у человека данного синдрома. Диагностировать синдром Шегрена можно лишь при наличии воспалительного поражения желез. Однако встречаются случаи, когда к подобному результату могут привести различные заболевания обмена веществ, при которых значительно снижается секреция слюны (чаще всего это сахарный диабет).
Вследствие этого у людей старческого возраста преждевременно снижаются функции слюнных и слезных желез. Данные формы сухости глаз и рта не имеют никакого отношения к синдрому Шегрена. Также для диагностики данного синдрома проводится исследование тканей. Для данного вида исследования берут небольшие фрагменты слизистой оболочки полости рта, которые исследуют при помощи микроскопа. Таким образом устанавливается поражение слизистых желез.
Осложнения
Распространенные последствия синдрома Шегрена:
Если больной долго не предпринимает никаких мер по лечению заболевания Шегрена или ему была назначена неверная терапия, патология прогрессирует, приводя к серьезным нарушениям работы органов и систем.
Лечение синдрома Шегрена
При наличии синдрома Шегрена лечение проводится в зависимости от стадии заболевания и наличия системных проявлений.
В целях стимуляции функции желез проводится:
На начальных этапах при отсутствии поражения других систем и невыраженных лабораторных изменениях назначаются длительные курсы глюкокортикостероидов (преднизолон, дексаметазон) в небольших дозах.
Если симптоматика и лабораторные показатели значительно выражены, но нет системных проявлений, к кортикостероидам добавляются цитостатические иммунодепрессивные препараты — циклофосфамид, хлорбутин, азатиоприн. Поддерживающая терапия проводится этими же средствами в течение нескольких лет.
В определенных случаях необходимо соблюдение диетического питания и ограничение физических нагрузок.
Профилактика
Для профилактики нарушения необходимо соблюдать все указания лечащего врача для предотвращения обострений. Также необходимо соблюдать несколько простых правил:
Прогноз
Синдром Шегрена может повреждать жизненно важные органы с переходом в стабильное состояние, постепенным прогрессированием или, наоборот, длительной ремиссией. Такое поведение характерно и для других аутоиммунных заболеваний.
Кроме того, установлено, что у детей женщин, больных синдромом Шегрена во время беременности, более высокий риск развития неонатальной красной волчанки с врожденной блокадой сердца.
Синдром Шегрена – что это такое? Причины, симптомы и лечение у опытных врачей медицинской Клиники МЕДСИ
Оглавление
Синдром Шегрена – аутоиммунное системное поражение соединительной ткани. Патология отличается тем, что в нее вовлечены железы внешней секреции (преимущественно слезные и слюнные). Вследствие развития заболевания появляется выраженная сухость кожи, носоглотки, глаз, рта, трахеи и влагалища. Также сокращается выработка пищеварительных ферментов. Патология может развиваться как самостоятельная или сопровождать склеродермию, дерматомиозит и другие заболевания. Лечение симптома Шегрена следует начинать после обнаружения первых же признаков.
Патоморфология
На раннем этапе в процесс вовлекаются мелкие протоки желез. При развитии заболевания железистая ткань атрофируется и замещается соединительной. Это приводит к нарушению функций пораженного органа. Нередко даже при отсутствии других выраженных симптомов синдрома Шегрена у пациентов отмечаются признаки воспаления слюнных желез.
Причины развития
Причины возникновения патологии в настоящий момент до конца не установлены.
Наиболее вероятной считают теорию о патологической реакции иммунной системы, которая развивается в ответ на повреждение клеток ретровирусом (герпесом, ВИЧ и др.). Как вирусы, так и клетки эпителия, измененные под их воздействием, воспринимаются иммунной системой человека как чужеродные. Иммунная система защищает организм и вырабатывает антитела. Это и приводит к разрушению тканей железы. Нередко синдром Шегрена передается по наследству, встречается у родителей и детей, у близнецов.
Спровоцировать развитие патологии могут следующие факторы (нередко их комбинации):
Симптомы синдрома Шегрена
Симптомы синдрома Шегрена во много зависят от причин заболевания, но всегда требуют устранения (лечения), так как существенно снижают уровень качества жизни пациента.
К основным железистым признакам относят:
К внежелезистым проявлениям патологии относят:
Нередко пациенты жалуются на повышенную чувствительность к ряду медикаментозных препаратов (нестероидным противовоспалительным средствам, антибиотикам и др.).
Если у вас появилась сыпь на теле, повысилась температура, пересыхают слизистые или обнаруживаются другие симптомы, и вы не знаете, что это, но хотите начать лечение, следует обратиться к специалисту: только он может провести диагностику и выявить синдром Шегрена или другую патологию.
Диагностика
Такие симптомы, как жжение и сухость глаз, например, не всегда свидетельствуют о синдроме Шегрена, но становятся причиной обращения к врачу с целью профилактики и лечения. Профессионалу очень важно точно распознать заболевание.
Диагностировать синдром Шегрена можно при наличии воспалительного процесса. Но в некоторых случаях воспаление провоцируется другими патологиями (например, сахарным диабетом). Для этого заболевания также характерно снижение секреции слюны. По этой причине диагностика должна быть максимально точной.
Наиболее информативным методом является биопсия слюнных и слезных желез с последующей гистологией полученного материала. Она проводится быстро и не доставляет пациентам выраженного дискомфорта. Фрагменты слизистых оболочек исследуются под микроскопом. Благодаря этому специалистам удается зафиксировать поражение желез.
Осложнения
К основным осложнениям синдрома Шегрена относят:
Патология прогрессирует как без лечения, так и в том случае, если терапия проводится неправильно. Именно поэтому следует обращаться только к высококвалифицированным врачам, располагающим опытом работы с пациентами с синдромом Шегрена.
Лечение заболевания
Основными задачами в терапии синдрома Шегрена являются снятие воспаления пораженных органов и устранение симптомов слизистых оболочек.
Для устранения воспалительного процесса назначаются:
В ходе подготовки к лечению пациентам проводят плазмаферез, позволяющий очистить кровь.
Для профилактики сухости конъюнктивы назначают препараты искусственной слезы и мази. Уход за полостью рта заключается в тщательном полоскании после каждого приема пищи.
Важно! Лечение синдрома Шегрена всегда проводится только под контролем врача-ревматолога.
Прогноз
Синдром Шегрена опасен тем, что может приводить к повреждению жизненно важных органов, постепенно прогрессировать. Бывают и случаи длительных ремиссий, когда патология никак не проявляет себя и больному кажется, что он полностью излечился, но болезнь внезапно возвращается. Одним пациентам помогает только симптоматическое лечение, другие долгое время борются с постоянным дискомфортом. Качество жизни многих больных существенно снижается. Пациенты страдают от суставных болей, сухости слизистых, упадка сил.
Важно! Пациенты с синдромом Шегрена подвержены высокому риску неходжкинской лимфомы. У некоторых больных развиваются другие онкологические заболевания, которые могут стать причиной не только снижения качества жизни, но и смерти.
При правильном и комплексном лечении пациенты могут рассчитывать на длительную и стойкую ремиссию. Но терапия должна быть комплексной и начаться как можно раньше – после обнаружения первых же признаков патологии.
Преимущества лечения синдрома Шегрена в МЕДСИ
Если вы хотите записаться на прием к ревматологу, позвоните
Болезнь шегрена что это такое
Это хроническое прогрессирующее системное аутоиммунное заболевание с поражением желез внешней секреции, обязательно слюнных и слезных. Название дано в честь шведского офтальмолога Хенрих
При отсутствии лечения или неадекватной терапии, у пациентов, страдающих болезнью Шёгрена, могут развиться тяжелые осложения: васкулит с поражением внутренних органов (почек, легких, периферической и центральной нервной системы, и других), а также лимфомы. У 25% больных в первые 10 лет от начала болезни развиваются MALT-лимфомы слюнных желез, через 17 лет у 4-10% нелеченных пациентов диагностируют высокоагрессивные В-клеточные лимфомы.
Прогноз при правильно подобранной терапии благоприятный.
Симптомы
Диагностика
Диагноз болезни Шегрена ставится ревматологом на основании комплексного обследования пациента:
Институт ревматологии им. В.А. Насоновой является «пионером» по изучению болезни Шёгрена и ведущим учреждением в России в этой области.
Сотрудниками Института во главе с ведущим специалистами разработаны Российские критерии болезни Шёгрена, выделены группы риска развития лимфопролиферативных заболеваний, разработаны схемы лечения железистых или системных форм, MALT-лимфом слюнных и слезных желез.
У нас разработаны и внедрены уникальные и индивидуальные подходы к терапии болезни Шегрена без применения высоких доз кортикостероидов, с использованием цитостатиков и генно-инженерных биологических препаратов.
Сотрудниками нашей лаборатории накоплен большой опыт по диагностике различных заболеваний, протекающих с поражением орбит и слюнных желез:
В Институте ревматологии им. В.А. Насоновой вследствие многолетней работы с данной группой больных создана уникальная лечебно-диагностическая группа специалистов различных медицинских направлений (ревматолога, стоматолога, офтальмолога, хирурга, патоморфолога, гематолога), проводящих диагностику и лечение болезни Шёгрена и ее осложнений согласно современным международным критериям и стандартам.
Запишитесь на приём к специалисту:
Официальный сайт ФГБНУ «Научно-исследовательский институт ревматологии им. В.А. Насоновой»
Болезнь Шегрена: причины, симптомы, лечение
Оглавление
Аутоиммунное заболевание, при котором патологические процессы распространяются на слюнные, сальные, слезные, пищеварительные или потовые железы, — это болезнь Шегрена. Она затрагивает соединительные ткани, вызывая изменение коллагеновых волокон. По мере прогрессирования заболевания, в процесс вовлекаются структуры опорно-двигательного аппарата, сосуды, кожа и другие органы.
Обычно сухой синдром Шегрена диагностируется у женщин в возрасте от 20 до 60 лет. Впервые его описал швейцарский офтальмолог в конце XIX века, в честь которого заболевание получило свое название.
Причины
Причины заболевания не исследованы до конца. Известно, что болезнь и синдром провоцируют факторы окружающей среды, оказывающие негативное воздействие на организм. Важную роль играет предрасположенность организма, проблемы с регулированием В-лимфоцитов в крови.
При патологии экзокринных желез развиваются дегенеративные процессы, некроз, атрофируются ацинарные железы, ухудшается работа слезных и слюнных желез. Из-за поражения нервных волокон пересыхает слизистая оболочка. Аутоиммунные процессы распространяются из-за того, что организм не может компенсировать свои основные потребности.
Женщины чаще подвержены развитию синдрома, на мужчин приходится не более 10% всех обращений к врачу. Это объяснимо частым изменением гормонального фона в женском организме — в период беременности или лактации, менопаузы.
Располагающие факторы
Симптомы
Симптомы болезни Шегрена достаточно разнообразны. Чаще всего затрагиваются слюнные железы, в результате чего развивается сиаладенит или паротит, субмаксиллит. На всех этапах заболевания пациента сопровождает кератоконъюнктивит или конъюнктивит, сухость слизистой оболочки глаз. По этой причине врачи рекомендуют специальные увлажняющие капли, помогающие уменьшить симптом. Характерным признаком является рецидивирующий стоматит, атрофический или субатрофический ринофаринголарингит. Красная кайма губ пересыхает, на ней появляются язвы.
У 70% больных присутствует артралгия — боль в суставах. В некоторых случаях наблюдается рецидивирующий неэрозивный артрит, который затрагивает маленькие суставы в кистях рук.
Во время синдрома развиваются проблемы с почками. Может появиться нефротический синдром, интерстициальный нефрит или гломерулонефрит. Постепенно поражаются ткани эпителия почечного канальцевого аппарата, желчевыводящих путей.
Затрагивается периферическая нервная система, в результате чего у пациента появляется туннельная невропатия, полиневропатия, мононеврит и другие патологии.
Классификация
Болезнь Шегрена бывает хронической и подострой. Первая сопровождается ЛОР-заболеваниями, неправильной работой слюнных, сальных, слезных, пищеварительных или потовых желез. При подострой форме у пациента наблюдаются поражения кожи, ревматологические патологии, проблемы с почками, нервной системой. Исходя из выраженности симптоматики есть поздняя, выраженная и ранняя стадии.
Диагностика
Во время консультации врач проводит осмотр пациента, собирает анамнез, внимательно изучает жалобы. После этого определяются диагностические процедуры, которые могут включать:
Дифференциальная диагностика позволяет точно выявить причину плохого самочувствия пациента.
Лечение
Стандартного лечения болезни Шегрена нет, поэтому врачи подбирают поддерживающие и симптоматические методы терапии. Например, для устранения сухости слизистой оболочки подбираются лекарственные препараты, оберегающие и увлажняющие роговицу. К ним относится Гилан, в состав которого входит высокоочищенный натрия гиалуронат. Он создает на поверхности глаз защитную пленку, которая оберегает слизистую от пересыхания, воспаления или раздражения. В некоторых случаях врачи подбирают мягкие контактные линзы.
Чтобы уменьшить воспаление слезных желез, врач назначает препараты с циклоспорином. Избавиться от сухости во рту можно при помощи медикаментов, стимулирующих отток слюны. Для нормализации выработки слюны подбираются лекарства с кальцием, во время еды нужно пить воду. Так как при синдроме ускоряется развитие кариеса, необходимо проводить тщательную гигиену ротовой полости, регулярно обращаться к стоматологу.
В некоторых случаях наблюдается недостаточность поджелудочной железы, для лечения которой подбираются лекарства с ферментами. Если присутствует секреторная недостаточность желудка, используется заместительная терапия.
Если у пациента проявляются мышечно-скелетные симптомы, его лечат нестероидными противовоспалительными препаратами. Чтобы купировать воспалительный процесс в околоушных железах, врачи подбирают противогрибковые препараты, составляют курс антибиотиков.
На поздних стадиях присутствуют серьезные осложнения, которые требуют приема иммуноглобулинов, иммунодепрессантов, кортикостероидов. При появлении гломерулонефрита, язвенно-некротического ангиита и других патологий клинические рекомендации включают плазмаферез, гемосорбцию.
Профилактика
Специфических профилактических методов нет, так как не изучены до конца причины, вызывающие развитие синдрома. Есть общие рекомендации, которые позволяют уменьшить вероятность его появление. Они включают:
Синдром Шегрена встречается у многих пациентов и сопровождается рядом неприятных признаков. Его лечение включает прием препаратов, ухудшающих работу иммунитета. Сохранить стабильное состояние можно только при комплексной терапии, подобранной стоматологом, гастроэнтерологом, окулистом и ревматологом. Лечение и профилактика определяются только врачами.
Прогноз
Болезнь не угрожает жизни пациента, однако способна существенно ухудшить ее качество. Выраженная симптоматика создает значительный дискомфорт, не позволяет вести привычный образ жизни.
В целом, прогноз положительный. Своевременная диагностика и лечение позволяют сохранить трудоспособность человека, остановить развитие патологических процессов.
Осложнения
Без лечения синдром Шегрена провоцирует развитие опасных осложнений, которые делают пациента инвалидом.
В частых случаях к причине заболевания добавляется вторичное инфицирование. При нем развиваются рецидивирующие трахеиты, бронхопневмония, синуситы. Если присутствуют системные поражения, у пациента появляется почечная недостаточность, нарушается кровообращение спинного или головного мозга.
Заключение
На консультации врач определяет симптомы и лечение синдрома Шегрена, при необходимости назначает диету. Он подробно расскажет что это такое, чем и как лечить заболевание.
Как правило, подбирается комплексная терапия, при которой устраняется первопричина заболевания и уменьшается симптоматика. Например, многие пациенты сталкиваются с сухостью слизистой оболочки глаз. Для облегчения состояния врач может предложить раствор Гилан, состав которого идентичен составу натуральной слезной железы. В нем отсутствуют консерванты, поэтому он не вызывает привыкания.
Болезнь Шегрена
Общая информация
Краткое описание
Общероссийская общественная организация Ассоциация ревматологов России
Федеральные клинические рекомендации по диагностике и лечению болезни Шегрена
М.35.0 Системная красная волчанка
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
* Оценочная шкала окраски глазного эпителия
Эпидемиология
Заболеваемость БШ колеблется от 4 до 250 случаев на 100000 населения. Пик заболеваемости приходится на 135-50 лет. Женщины страдают в 8-10 раз чаще мужчин. Смертность при БШ в 3 раза выше, чем в популяции.
Диагностика
Диагноз БШ устанавливается на основании жалоб, анамнестических данных, клинико-лабораторного и инструментального обследования пациента, при исключении других заболеваний.
Клинические признаки, повышающие вероятность диагноза БШ
Поражение секретирующих эпителиальных желёз (аутоиммунный эпителиит).
· Слюнные железы поражаются у всех больных по типу рецидивирующего паренхиматозного сиаладенита (чаще паротита), реже субмаксиллита в сочетании с сиалодохитом у четверти больных, или наблюдается постепенное увеличение околоушных/поднижнечелюстных слюнных желёз, крайне редко малых слюнных желёз слизистой полости рта.
· Различной степени тяжести сухой коньюнктивит/кератоконъюнктивит (снижение слёзовыделения по стимулированному тесту Ширмера 1 мм в диаметре характерно для паренхиматозного паротита)
· биопсию малых слюнных желёз нижней губы (обнаружение 100 и более клеток в поле зрения в среднем при просмотре не менее 4-х малых слюнных желёз является диагностичным).
· биопсию увеличенных околоушных/поднижнечелюстных слюнных желез (с целью диагностики MALT-лимфомы)
· сиалометрию (снижение стимулированной секреции слюны 1 мм
3) Очагово-диффузная лимфогистиоцитарная инфильтрация в биоптатах
малых слюнных желез ( ≥ 2 фокусов* в 4 мм²)
Дифференциальный диагноз
· Наиболее часто в ревматологической практике необходимо проводить дифференциальную диагностику между БШ и СШ в сочетании с РА, ССД, СКВ, аутоиммунным гепатитом, первичным билиарным циррозом печени.
· Помимо БШ сухость глаз и полости рта может быть следствием многих причин.
Сухость глаз
1) структурные нарушения слёзной плёнки
— дефицит водного слоя (сухой кератоконъюнктивит)
— дефицит муцина (гиповитаминоз А, пемфигус, химические ожоги, синдром Стивена-Джонса)
— дефицит жирового слоя (блефарит)
2) роговичная эпителиопатия (поражение V черепного нерва, ношение контактных линз)
3) дисфункция век
Дефицит слёз
1) Заболевания слёзных желёз
Первичные
— врождённая алакримия
— приобретенная алакримия
— первичное заболевание слёзных желёз
Вторичные
— саркоидоз
— ВИЧ
— реакция трансплантат против хозяина
— ксерофтальмия
2) Слёзная обструкция
— трахома
— офтальмологическая рубцовая пузырчатка
— синдром Стивена-Джонса
— ожоги
3) Рефлекторные нарушения
— нейропатический кератит
— контактные линзы
— паралич лицевого нерва
Сухость рта
— Лекарственные препараты (диуретики, антидепрессанты, нейролептики, транквилизаторы, седативные, антихолинергические, антигистаминные)
— Психогенные факторы (тревожное состояние, депрессия)
— Системные заболевания (саркоидоз, туберкулёз, амилоидоз, сахарный диабет, панкреатит, IgG4 склерозирующий сиалоаденит, лимфомы)
— Дегидратация
— Вирусные инфекции
— Аплазия или недоразвитие слюнных желёз (редко)
— Облучение
— Постменопауза
— Белковое голодание
Увеличение слюнных и/или слёзных желез, характерное для многих заболеваний, входящих в круг дифференциальной диагностики БШ, может быть одно- или двухсторонним.
Увеличение слёзных желез
Двухстороннее:
Бактериальный/вирусный дакриоаденит
Гранулематозные поражения (туберкулез, саркоидоз )
Лимфопролиферативные заболевания
Идиопатическое воспалительное заболевание орбиты
Доброкачественная лимфоидная гиперплазия (MALT-дакриоаденит)
IgG4-связанные заболевания (IgG4-связанный псевдотумор орбит и склерозирую-
щий дакриоаденит)
Гистиоцитозы (ювенильная ксантогранулёма, ретикулогистиоцитоз )
Одностороннее
Бактериальный/вирусный дакриоаденит
Лимфопролиферативные заболевания с поражением слёзных желёз
Первичные опухоли:
Эпителиальные (аденома, аденокарцинома)
Смешанные (ангиома, меланома)
Увеличение слюнных желез
Одностороннее
Бактериальные инфекции
Хронический сиаладенит
Сиалолитиаз
Первичные неоплазии (аденома, аденокарцинома, лимфома, смешанная опухоль слюнных желёз)
Двухстороннее
Бактериальные/вирусные инфекции (Эпштейн Барр, цитомегаловирус, коксаки, паромиксовирус, герпес, ВИЧ, вирус эпидемического паротита)
Гранулёматозные заболевания (туберкулез, саркоидоз)
AL-амилоидоз, мастоцитоз
Метаболические нарушения (гиперлипидемия, сахарный диабет, подагра, алкогольный цирроз печени)
Акромегалия
Анорексия, гипоменструальный синдром
IgG4-связанные склерозирующие сиалоадениты
Лимфоэпителиальный сиаладенит
Онкоцитарная гиперплазия слюнных желёз
Лимфомы
Лечение
Лечение проводится в зависимости от наличия железистых и внежелезистых проявлений, и иммуновоспалительной активности заболевания.
Цели лечения
· Достижение клинико-лабораторной ремиссии заболевания.
· Улучшение качества жизни больных.
· Предотвращение развития опасных для жизни проявлений заболевания (генерализованный язвенно-некротический васкулит, тяжёлые поражения центральной и периферической нервной системы, аутоиммунные цитопении, лимфопролиферативные заболевания).
Нефармакологические подходы к сухому синдрому (D)
1. Избегать ситуаций, усиливающих сухость слизистых оболочек: сухой или кондиционированный воздух, сигаретный дым, сильный ветер, длительная зрительная (особенно компьютерная), речевая или психоэмоциональная нагрузка.
2. Ограничить применение препаратов, усугубляющих сухость (диуретики, трициклические антидепрессанты, бета-блокаторы, антигистаминные), и определенных раздражающих веществ (кофе, алкоголь, никотин).
3. Частое употребление небольших количеств воды или не содержащей сахара жидкости облегчает симптомы сухости рта. Полезна вкусовая и механическая стимуляция саливации с использованием жевательной резинки и леденцов без сахара.
4. Скрупулезная гигиена полости рта, использование зубной пасты и ополаскивателей с фторидами, тщательный уход за зубными протезами, регулярное посещение стоматолога обязательно с профилактической целью относительно прогрессирующего кариеса и периодонтита.
5. Терапевтические контактные линзы могут служить дополнительной протекцией эпителия роговицы, однако, их ношение должно сопровождаться адекватным увлажнением и профилактической инстилляцией антибиотиков.
Применение точечной окклюзии входных отверстий носослезного канала: временной (силиконовые или коллагеновые пробки) или чаще перманентной (прижигание или хирургическое вмешательство).
Лечение железистых проявлений БШ.
1. Для лечения железистых проявлений используют локальную терапию сухого синдрома (увлажняющие заместители, иммуномодулирующие препараты), стимуляторы эндогенной секреции слюнных и слезных желез.
Для улучшения саливации и терапии сухого кератоконъюнктивита возможно применение препаратов системного действия (малые дозы ГК и лейкерана (C), ритуксимаб (РТМ) (А).
2. Для замещения объема слезы пациентам следует 3-4 и > раз в день использовать искусственные слезы, содержащие 0,1-0,4% гиалуронат натрия, 0,5-1% гидроксипропилметилцеллюлозу, 0,5-1% карбоксиметилцеллюлозу, 0,1-3% декстран 70. При необходимости интервал между закапыванием слез может быть сокращен до 1 часа. Препараты без консервантов позволяют избежать раздражения глаз. Для пролонгирования эффекта возможно использование препаратов искусственной слезы большей вязкости. Такие препараты лучше применять на ночь из-за возникновения эффекта помутнения зрения (В).
3. Глазные капли на основе сыворотки крови применимы для пациентов с непереносимостью искусственных слез или тяжелым, резистентным к лечению сухим кератоконъюнктивитом. Обязательно чередование с антибактериальными каплями (В).
4. Использование препаратов-заменителей слюны на основе муцина и карбоксиметилцеллюлозы восполняет её смазывающие и увлажняющие функции, особенно во время ночного сна (Oral balance гель, Biotene ополаскиватель, Salivart, Xialine). (В).
5. Учитывая высокую частоту развития кандидозной инфекции при наличии сухого синдрома, показано локальное и системное противогрибковое лечение (нистатин, клотримазол, флуконазол) (D) 21.
6. У пациентов со значительным увеличением околоушных, поднижнечелюстных слюнных и слёзных желёз, рецидивирующим характером паренхиматозного сиалоаденита противопоказана их рентгенотерапия ввиду значительного нарастания сухости и увеличения риска развития лимфом (С).
7. Офтальмологическая эмульсия Циклоспорина А (Restasis) рекомендуется для лечения сухого кератоконъюнктивита. Считается оптимальным назначение 0,05% глазных капель два раза в день в течение 6-12 мес. (В).
8. Локальное применение НПВП (0,1% индометацин, 0,1% диклофенак) уменьшает дискомфортные ощущения в глазах, однако, может провоцировать повреждения роговицы (С).
9. Приемлемым считается локальное применение ГК короткими курсами (до двух недель) при обострении сухого кератоконъюнктивита. (С). Потенциальные побочные эффекты, повышение внутриглазного давления, развитие катаракты, ограничивают длительность применения ГК. Для локального применения лучше подходят Лотепреднол (Lotemax) и Римексолон (Vexol), не обладающие типичными побочными эффектами.
10. Для стимуляции остаточной секреции слюнных и слезных желез системно применяются агонисты М1 и М3 мускариновых рецепторов: пилокарпин (Salagen) 5 мг 4 раза в день или цевимелин (Evoxac) 30 мг 3 раза в день. (А).
11. Диквафозол, агонист пуриновых P2Y2 рецепторов, стимулирует нежелезистую секрецию водного, муцинового и липидного компонента слезной пленки. Используется локально 2% раствор (В).
12. 2% офтальмологическая эмульсия ребамипида, повышающего количество муциноподобных веществ и слезной жидкости, улучшает повреждения роговицы и конъюнктивы (В). Пероральный прием ребамипида (Мукоген) по 100 мг 3 раза в день улучшает симптомы сухости рта (A).
13. Облегчение сухости верхних дыхательных путей (ринит, синусит, ларингит, бронхит) достигается при приеме бромгексина или ацетилцистеина в терапевтических дозах. (С).
14. При диспареунии, обусловленной недостаточной лубрикацией, помимо местного использование лубрикантов, в постменопаузальном периоде показано локальное и системное применение эстрогенов (D).
Лечение внежелезистых системных проявлений БШ.
Для лечения системных внежелезистых проявления БШ используются ГК, алкилирующие цитостатические (лейкеран, циклофосфан), биологические (ритуксимаб) препараты.
1. Больным с рецидивирующими сиаладенитами и минимальными системными проявлениями, такими как суставной синдром, назначают ГК в малых дозах (преднизолон 5 мг в день или через день) либо НПВП (С).
2. При значительном увеличении больших слюнных желёз (после исключения лимфомы), диффузной инфильтрации малых слюнных желёз, отсутствии признаков тяжёлых системных проявлений, умеренных и значительных сдвигах показателей лабораторной активности необходимо назначение малых доз ГК в сочетании с лейкераном 2-4 мг/сут в течение года, затем 6-14 мг/неделю в течение нескольких лет (С).
3. При лечении васкулита (криоглобулинемический гломерулонефрит, поражение периферической и центральной нервной системы, рецидивирующая пурпура и язвенно-некротическое поражение кожи) назначается циклофосфан. В комбинации с малыми дозами ГК циклофосфан в дозе 200 мг/неделю в течение 3 месяцев с последующим переходом на 400 мг/месяц применяется при не угрожающих жизни системных проявлениях заболевания (рецидивирующая криоглобулинемическая пурпура, смешанная моноклональная криоглобулинемия, сенсорно-моторная полинейропатия) (С).
4. Тяжелые системные проявления БШ, такие как криоглобулинемический и интерстициальный нефрит, язвенно-некротический васкулит, сенсорно-моторная нейропатия аксонально-демиелинизирующего и демиелинизирующего типа, мононеврит, полиневрит, энцефаломиелополирадикулоневрит, миозит, интерстициальный пневмонит, генерализованная лимфаденопатия, аутоиммунная гемолитическая анемия и тромбоцитопения, а также MALT-лимфома слюнных желез, требуют более высоких доз преднизолона (20-60 мг/сут) и цитостатических средств (лейкеран 6-10 мг/сут, циклофосфан 0,8-3,0 г/месяц) в сочетании с интенсивными методами терапии (С).
5. Длительный приём малых доз ГК в комбинации с лейкераном или циклофосфаном не только снижает частоту рецидивов паротита, приводит к нормализации размеров слюнных желёз, уменьшает показатели лабораторной активности, улучшает клиническую симптоматику и замедляет прогрессирование многих системных проявлений заболевания, но и достоверно повышает саливацию, уменьшает частоту развития лимфом и увеличивает выживаемость больных БШ (С).
6. Внутривенный иммуноглобулин применяется в лечении агранулоцитоза, аутоиммунной тромбоцитопении, гемолитической анемии при БШ, а также у отдельных больных с выраженной сенсорной нейропатией при резистентности к терапии (D).
Показания к проведению пульс-терапии (D):
· выпотной серозит
· тяжёлые лекарственные аллергические реакции
· аутоиммунная гемолитическая анемия и тромбоцитопения
· при наличии противопоказаний для проведения комбинированной пульс-терапии.
Пульс-терапия позволяет снизить дозу пероральных ГК и уменьшить частоту их побочных проявлений (D).
Показания к комбинированной пульс-терапии (D):
· острый криоглобулинемический гломерулонефрит, гломерулонефрит с быстро прогрессирующей почечной недостаточностью
· язвенно-некротический васкулит
· аутоиммунная панцитопения
· интерстициальный пневмонит
· мононеврит, полиневрит, энцефаломиелополирадикулоневрит, поперечный и восходящий миелит, цереброваскулит
После достижения клинического эффекта и нормализации иммуновоспалительной активности заболевания больные переводятся на поддерживающие дозы ГК и алкилирующих цитостатических препаратов (С).
Показания к проведению экстракорпоральной терапии (D):
Абсолютные
· язвенно-некротический васкулит
· криоглобулинемический гломерулонефрит
· энцефаломиелополирадикулоневрит, демиелинизирующая миелопатия, полиневрит
· ишемия верхних и нижних конечностей вследствие криоглобулинемического васкулита.
· синдром гипервязкости крови
Относительные
· гипергаммаглобулинемическая пурпура
· мононеврит
· лекарственный дерматит, отек Квинке, феномен Артюса
· интерстициальный пневмонит
· гемолитическая анемия, тромботическая тромбоцитопеническая пурпура
В случаях аллергических реакций, интерстициального нефрита с признаками хронической почечной недостаточности, при низких цифрах общего белка в сыворотке крови, тяжёлых офтальмологических проявлениях (буллёзно-нитчатый кератит, язвы роговицы) предпочтительно использование гемосорбции, криоафереза. При остальных системных проявлениях более эффективным является плазмаферез, криоаферез и двойная фильтрация плазмы. Последние два метода наиболее эффективны при смешанной моноклональной криоглобулинемии. Обычно процедуры проводятся с 2-5-дневным интервалом с введением после каждой процедуры 250-1000 мг метилпреднизолона и 200-1000 мг циклофосфана в зависимости от тяжести системных проявлений и иммуновоспалительной активности заболевания. Для больных с нормальным или низким общим белком сыворотки крови предпочтительно применять двойную фильтрацию плазмы, криоаферез с гепаринокриофракционированием плазменных белков. Всего проводится 3-5 процедур при наличии гипергаммаглобулинемической пурпуры и 5-8 процедур при криоглобулинемической пурпуре. При васкулите, обусловленном смешанной моноклональной криоглобулинемией, целесообразно использовать программный плазмаферез в течение года до достижения стойкой клинико-лабораторной ремиссии (D).
Применение генно-инженерных биологических препаратов
Применение анти-В клеточной терапии ритуксимабом (РТМ) позволяет контролировать системные внежелезистые проявления БШ и уменьшать функциональную железистую недостаточность. РТМ улучшает клиническое течение БШ без увеличения частоты побочных эффектов.
· РТМ назначается больным БШ с тяжелыми системными проявлениями (криоглобулинемический васкулит, гломерулонефрит, энцефаломиелополирадикулоневрит, интерстициальный пневмонит, аутоиммунная панцитопения), а также в случаях резистентности или недостаточной эффективности традиционного лечения ГК и цитостатическими препаратами. С целью усиления эффективности РТМ показана комбинированная терапия с циклофосфаном (D).
· У больных с небольшой длительностью БШ и сохраненной остаточной секрецией слюнных и слезных желез монотерапия РТМ приводит к увеличению саливации и улучшению офтальмологических проявлений (А).
· РТМ назначается при БШ, осложненной лимфомой низкой степени злокачественности MALT-типа: локализованной экстранодальной лимфомой слюнных, слезных желез или легких, без поражения костного мозга. Проводится как монотерапия РТМ, так и комбинированная терапия РТМ и циклофосфаном (D).
Профилактика
Первичная профилактика невозможна ввиду неясной этиологии заболевания. Вторичная профилактика направлена на предупреждение обострения, прогрессирования заболевания и своевременное выявление развивающихся лимфом. Она предусматривает раннюю диагностику и своевременно начатую адекватную терапию. Некоторые больные нуждаются в ограничении нагрузки на органы зрения, голосовые связки и исключении аллергизирующих факторов. Больным противопоказана вакцинация, лучевая терапия и нервные перегрузки. С большой осторожностью должны применяться электропроцедуры.
Обучение пациентов
Так как больные БШ имеют хроническое заболевание с неуклонной прогрессией на протяжении всей жизни, необходимо наладить тесный контакт с больными. Только при полном доверии пациента к врачу, он будет соблюдать рекомендуемую терапию. Необходимо научить пациента как можно раньше улавливать возможные побочные проявления назначаемых препаратов и знать основные признаки обострения заболевания.