Болезнь шамберга чем лечить
Болезнь Шамберга
Болезнь Шамберга (гемосидероз кожи, хроническая пигментная пурпура, прогрессивный пигментный дерматоз) — это хроническое заболевание, возникшее в результате поражения сосудистой стенки. Для болезни Шамберга характерны точечные кровоизлияния (петехии), со временем переходящие в пятна коричнево-бурого цвета. Диагностику проводят с использованием дерматоскопии кожи пациента. При лечении болезни Шамберга используют глюкокортикоиды, противовоспалительные препараты, а при необходимости проводят плазмаферез и гемосорбцию.
Болезнь Шамберга — редкое заболевание кожи, не угрожающее жизни, но его необходимо немедленно лечить. На сегодняшний день болезнь Шамберга изучена не полностью, особенно это касается механизма ее развития. Существует утверждение, согласно которому повреждение капилляров носит аутоиммунный характер, поскольку на их стенках откладываются циркулирующие иммунные комплексы. Воспаление провоцирует увеличение проницаемости стенки капилляра, поэтому может произойти внутрикожное петехиальное кровоизлияние.
В гемоглобине, вышедшем из сосудистого русла, содержится железо, преобразующееся в пигмент гемосидерин через некоторое время. Стоит отметить, что именно гемосидерин оказывает решающее влияние на окраску пятен, характерных для болезни Шамберга. Чаще от данного заболевания страдают молодые мужчины.
Симптомы болезни Шамберга
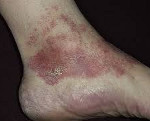
При болезни Шамберга высыпания характеризуются разнообразием внешнего вида и симметричностью. Разнообразие заключается в наличии на коже одновременно старых и новых петехий. Болезнь Шамберга не будет вызывать изменения в самочувствии человека, он может даже ничего не подозревать. Болезнь Шамберга отличается поражением только кожного капилляра. Заболевание носит доброкачественный характер. Кровоизлияния во внутренние органы не наблюдаются.
Болезнь Шамберга делится на четыре типа:
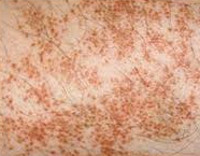
Для петехиального типа болезни Шамберга характерно наличие на коже пятен различного размера, имеющих неровные очертания. Данные пятна составляют мелкие петехиальные кровоизлияния. Через некоторое время они могут поменять окраску на буро-желтую или буро-коричневую. Подобные изменения не сопровождаются дискомфортом или отеками. Поражается кожа на бедрах и голенях.
При лихеноидном типе появляются пятна гемосидероза коричнево-бурой окраски, высыпания петехиального типа и мелкие блестящие узелки. Стоит отметить, что окраска кожи остается неизменной. Известны случаи, когда лихеноидный тип заболевания характеризуется присутствием лишь узелков. В то же время высыпание имеет множественный характер, пятна появляются на любом участке тела больного.
Болезнь Шамберга телеангиэктатического типа может характеризоваться медальоноподобными пятнами на коже. По центру данных образований располагается кистозно-расширенный участок капилляров (сосудистый тип), а точечные кровоизлияния находятся по периферии.
Экзематоидный тип — это комбинация высыпаний, напоминающих петехиальный тип, и высыпаний, характерных для экземы. В области очагов пятен коричневато-бурого цвета и точечных кровоизлияний возникает отечность, могут появляться корочки, узелки и пузырьки. Высыпания сопровождаются сильным зудом. Данный симптом наблюдается и при экземе.
Диагностика болезни Шамберга
Установить диагноз может только дерматолог. Точный диагноз болезни Шамберга ставится, как правило, на основании дерматоскопии области высыпаний и общей клинической картины. Сосочковую часть дермы исследуют с использованием микроскопа, что позволяет выявить некоторые изменения капилляров. Это могут быть скопления иммунных клеток, булавовидное расширение сосудов или набухание стенки капилляра.
Выявление эритроцитов говорит о том, что присутствует повышенная проницаемость стенки капилляра. Кроме того, могут наблюдаться некроз и изъязвление стенки капилляра. Болезнь Шамберга вызывает появление одного узелка или пары подобных образований на стенках капилляров.
Лечение болезни Шамберга
При болезни Шамберга лечение носит комплексный характер. Сначала назначается диетотерапия с исключением раздражающих и потенциально аллергенных продуктов. Исключаются: шоколад, кофе, чай, цитрусовые, жареные блюда, спиртное и копчености. Также следует избегать переохлаждений, ушибов, физических перегрузок.
Параллельно с лечением болезни Шамберга необходимо провести терапию сопутствующих заболеваний. Это касается и эндокринных нарушений. Также пристальное внимание уделяется санации очагов хронической инфекции. Если говорить об эндокринных нарушениях, то они могут провоцировать развитие заболевания, способствовать его перерождению в хронический тип.
Аутоиммунный механизм развития болезни Шамберга требует в процессе лечения использовать кортикостероиды: метилпреднизолон, преднизолон, дексаметазон и др. Укрепить стенки сосудов помогут препараты калия и кальция, витамины. Чтобы уменьшить воспаление и болевые ощущения, используют нестероидные противовоспалительные средства.
Также в лечении широко применяются мази. Стенки сосудов помогут укрепить втирания с гепарином. Препараты с кортикостероидами позволят уменьшить симптомы зуда, отека и воспаления.
Тяжелые случаи болезни Шамберга требуют применять специфические методики, чтобы удалить из крови иммунные комплексы: плазмоферез, гемосорбцию и криопреципитацию.
Болезнь Шамберга
Болезнью Шамберга (хронической пигментной пурпурой, гемосидерозом кожи) называется хроническая патология, которая возникает из-за поражения кожных капилляров.
В результате на коже проступают точечные петехии (кровоизлияния, как от укола иголкой), которые переходят в пятна коричневого или бурого цвета.
Болезнь имеет достаточно типичные проявления: высыпания симметричны, но имеют внешнее разнообразие.
Это происходит потому, что на коже одновременно могут находиться новые и застарелые кровоизлияния.
При болезни Шамберга нет общих нарушений самочувствия, так как кроме кожных сосудов нигде кровоизлияний не образуется. Течение болезни доброкачественное, не дает осложнений и не нарушает общего самочувствия.
Выделяется четыре типа болезни Шамберга:
1. Петехиальный тип
Пятна состоят из множества сгруппированных мелких точечных кровоизлияний. По мере развития они становятся буро-желтыми или буро-коричневыми. На коже нет отечности и дискомфорта.
2. Телеангиоэктатичный тип.
3. Лихеноидный тип болезни Шамберга.
Высыпания расположены россыпью по всему телу. Могут возникать узелки на коже, они обильные и множественные. Появляются точечные кровоизлияния. Есть пятна с отложением пигмента и узелки кожи с блестящей неизмененной поверхностью.
4. Экзематозный тип.
Это проявления петехиального типа болезни Шамберга, при котором проявляются еще и признаки экземы.
В отличие от симптомов болезни Шамберга первого типа, места поражений отечны, с пузырьками, узелками и даже корочками. Они зудят, как типичная экзема.
Для того чтобы установить точный диагноз, необходима консультация и затем и лечение у врача-дерматолога.
Иногда требуется дополнительное посещение аллерголога-иммунолога.
Первоначальный диагноз устанавливают на основании типичных проявлений на коже и описания динамики высыпаний самим больным.
Одним из основных диагностических методов для определения болезни Шамберга является дерматоскопия зоны поражения – исследование верхних слоев кожи под микроскопом.
При болезни Шамберга врач обнаружит:
В основе лечения лежат:
Из медикаментозной терапии применяются:
При тяжелых случаях болезни Шамберга применяются методы удаления из крови иммунных комплексов – гемосорбцию, плазмоферез и криопреципитацию.
Прогноз при заболевании благоприятный, так как на общее самочувствие и развитие организма она не влияет. Но качество жизни болезнь Шамберга нарушает – больные стесняются своего внешнего вида, не могут носить открытую одежду.
Механизмы болезни точно не установлены, однако одна из версий более предпочтительна. Считается, что повреждение стенок сосудов имеет под собой аутоиммунную природу, то есть клетки собственных сосудов воспринимаются как аллерген, и их атакует иммунная система.
В результате повреждаются стенки сосудов, в них образуются отверстия, через которые выходит немного крови под кожу. Визуально это выглядит как точечное кровоизлияние. Постепенно железо из эритроцитов, которые попали внутрь кожи, начинает преобразовываться в особый пигмент – гемосидерин. Он имеет бурый цвет и придает специфическую окраску коже.
Васкулиты кожи
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Трудность в освещении этой темы заключается в том, что до настоящего времени нет общепринятой классификации и даже согласованной терминологии васкулитов. В настоящее время описано около 50 различных нозологических форм, и разобраться в этом многообразии непросто. Пестрота клинических проявлений и недостаточно изученные патогенетические механизмы привели к тому, что под разными названиями может скрываться лишь вариант основного типа поражения кожи. Также, помимо первичных васкулитов, в основе которых лежит воспалительное поражение сосудов кожи, выделяют и вторичные васкулиты (специфические и неспецифические), развивающиеся на фоне определенного инфекционного (сифилис, туберкулез и др.), токсического, паранеопластического или аутоиммунного (системная красная волчанка, дерматомиозит и др.) процесса. Возможна трансформация васкулита кожи в системный процесс с поражением внутренних органов и развитием тяжелых, иногда опасных для жизни осложнений.
Васкулиты кожи — это неоднородная группа заболеваний, и клинические проявления их чрезвычайно разнообразны. Однако существует целый ряд общих признаков, объединяющих эти дерматозы:
1) воспалительный характер изменений кожи;
2) симметричность высыпаний;
3) склонность к отеку, кровоизлияниям и некрозу;
4) первичная локализация на нижних конечностях;
5) эволюционный полиморфизм;
6) связь с предшествующими инфекционными заболеваниями, приемом лекарств, переохлаждением, аллергическими или аутоиммунными заболеваниями, с нарушением венозного оттока;
7) острое или обостряющееся течение.
Поражения кожи при васкулитах многообразны. Это могут быть пятна, пурпура, узелки, узлы, некрозы, корки, эрозии, язвы и др., но основным клиническим дифференциальным признаком является пальпируемая пурпура (геморрагическая сыпь, возвышающаяся над поверхностью кожи и ощущаемая при пальпации).
Общепринятой классификации васкулитов не существует. Систематизируют васкулиты по разным принципам: этиологии и патогенезу, гистологической картине, остроте процесса, особенностям клинических проявлений. Большинство клиницистов пользуются преимущественно морфологическими классификациями кожных васкулитов, в основу которых обычно положены клинические изменения кожи, а также глубина расположения (и соответственно калибр) пораженных сосудов. Выделяют поверхностные (поражение сосудов дермы) и глубокие (поражение сосудов на границе кожи и подкожной клетчатки) васкулиты. К поверхностным относят: геморрагический васкулит (болезнь Шенлейна–Геноха), аллергический артериолит (полиморфный дермальный ангиит), лейкокластический геморрагический микробид Мишера–Шторка, а также хронические капилляриты (гемосидерозы): кольцевидная телеангиэктатическая пурпура Майокки и болезнь Шамберга. К глубоким: кожную форму узелкового периартериита, острые и хронические узловатые эритемы.
Геморрагический васкулит — системное заболевание, поражающее мелкие сосуды дермы и проявляющееся пальпируемой пурпурой, артралгиями, поражением желудочно-кишечного тракта (ЖКТ) и гломерулонефритом. Встречается в любом возрасте, но наибольшему риску подвергаются мальчики в возрасте от 4 до 8 лет. Развивается после инфекционного заболевания, через 10–20 дней. Острое начало заболевания, с повышением температуры и симптомами интоксикации чаще всего наблюдается в детском возрасте. Выделяют следующие формы геморрагического васкулита: кожная, кожно-суставная, кожно-почечная, абдоминально-кожная и смешанная. Течение может быть молниеносным, острым и затяжным. Длительность заболевания различна — от нескольких недель до нескольких лет.
Процесс начинается симметрично на нижних конечностях и ягодицах. Высыпания имеют папулезно-геморрагический характер, нередко с уртикарными элементами, при надавливании не исчезают. Окраска их меняется в зависимости от времени появления. Высыпания возникают волнообразно (1 раз в 6–8 дней), наиболее бурными бывают первые волны сыпи. Суставной синдром появляется либо одновременно с поражением кожи, либо через несколько часов. Чаще всего поражаются крупные суставы (коленные и голеностопные).
Одним из вариантов заболевания является так называемая некротическая пурпура, наблюдаемая при быстром течении процесса, при котором появляются некротические поражения кожи, изъязвления, геморрагические корки.
Наибольшие трудности вызывает диагностика абдоминальной формы геморрагического васкулита, так как высыпания на коже не всегда предшествуют желудочно-кишечным явлениям (рвоте, схваткообразным болям в животе, напряжению и болезненности его при пальпации, кровью в стуле).
Почечная форма проявляется нарушением деятельности почек различной степени выраженности, от кратковременной нестойкой гематурии и альбуминурии до выраженной картины острого гломерулонефрита. Это поздний симптом, он никогда не встречается до поражения кожи.
Молниеносная форма геморрагического васкулита характеризуется крайне тяжелым течением, высокой лихорадкой, распространенными высыпаниями на коже и слизистых, висцерапатиями, может закончиться смертью больного.
Диагностика заболевания базируется на типичных клинических проявлениях, в атипичных случаях проводится биопсия. При абдоминальной форме необходимо наблюдение хирурга. Рекомендуется наблюдение нефролога в течение трех месяцев после разрешения пурпуры.
Термином «аллергический артериолит» Ruiter (1948) предложил называть несколько родственных форм васкулитов, отличающихся клиническими проявлениями, но имеющих ряд общих этиологических, патогенетических и морфологических признаков.
Патогенетическими факторами болезни считают простуду, фокальные инфекции. Высыпания располагаются обычно симметрично и имеют полиморфный характер (пятна, папулы, пузырьки, пустулы, некрозы, изъязвления, телеангиэктазии, волдыри). В зависимости от преобладающих элементов выделяют три формы заболевания: геморрагический тип, полиморфно-узелковый (соответствует трехсимптомной болезни Гужеро–Дюперра) и узелково?некротический (соответствует узелково?некротическому дерматиту Вертера–Дюмлинга). При регрессе сыпи могут оставаться рубцовые атрофии и рубчики. Заболевание склонно к рецидивам. Нередко перед высыпаниями больные жалуются на недомогание, усталость, головную боль, в разгар заболевания — на боли в суставах (которые иногда припухают) и в животе. Диагностика всех типов заболевания сложна из-за отсутствия типичных, характерных симптомов. При гистологическом исследовании выявляется фибриноидное поражение сосудов мелкого калибра с образованием инфильтративных скоплений из нейтрофилов, эозинофилов, лимфоцитов, плазматических клеток и гистиоцитов.
Геморрагический лейкокластический микробид Мишера–Шторка по клиническому течению сходен с другими формами полиморфных дермальных васкулитов. Признаком, позволяющим выделить это заболевание как самостоятельное, является наличие феномена — лейкоклазии (распад ядер зернистых лейкоцитов, приводящий к образованию ядерной пыли) при гистологическом исследовании. Таким образом, геморрагический лейкокластический микробид может трактоваться как дерматоз, обусловленный хронической фокальной инфекцией (внутрикожные тесты со стрептококковым антигеном положительные), протекающий с выраженной лейкоклазией.
Хронические капилляриты (гемосидерозы), в отличие от остро протекающих пурпур, характеризуются доброкачественным течением и являются исключительно кожными заболеваниями.
Болезнь Шамберга — представляет собой лимфоцитарный капиллярит, который характеризуется наличием петехий и коричневых пурпурных пятен, возникающих чаще всего на нижних конечностях. Пациентов беспокоит исключительно как косметический дефект.
Пурпура Майокки характеризуется появлением на нижних конечностях розовых и ливидно-красных пятен (без предшествующей гиперемии, инфильтрации), медленно растущих с образование кольцевидных фигур. В центральной части пятна развивается небольшая атрофия и ахромия, выпадают пушковые волосы. Субъективные ощущения отсутствуют.
Узелковый периартериит характеризуется некротизирующим воспалением мелких и средних артерий мышечного типа с последующим образованием аневризм сосудов и поражением органов и систем. Наиболее часто встречается у мужчин среднего возраста. Из этиологических факторов важнейшими являются непереносимость лекарств (антибиотиков, сульфаниламидов), вакцинация и персистирование HbsAg в сыворотке крови. Заболевание начинается остро или постепенно с симптомов общего характера — повышения температуры тела, быстро нарастающего похудания, боли в суставах, мышцах, животе, кожных высыпаний, признаков поражения ЖКТ, сердца, периферической нервной системы. Со временем развивается полевисцеральная симптоматика. Особенно характерно для узелкового периартериита поражение почек с развитием гипертонии, которая иногда приобретает злокачественный характер с возникновением почечной недостаточности. Выделяют классическую и кожную форму заболевания. Высыпания на коже представлены узелками — одиночными или группами, плотными, подвижными, болезненными. Характерно образование узлов по ходу артерий, иногда образуют тяжи. Локализация на разгибательных поверхностях голеней и предплечий, на кистях, лице (брови, лоб, углы челюсти) и шеи. Нередко не видны на глаз, могут определяться только пальпаторно. В центре может развиваться некроз с образованием длительно незаживающих язв. Периодически язвы могут кровоточить в течение нескольких часов (симптом «кровоточащего подкожного узла»).
Иногда единственным проявлением заболевания может быть сетчатое или ветвистое ливедо (стойкие фиолетово?красные пятна), локализующиеся на дистальных отделах конечностей, преимущественно на разгибательных поверхностях или пояснице. Характерно обнаружение по ходу ливедо узелков.
Диагностика заболевания основывается на сочетании поражения ряда органов и систем с признаками значительного воспаления, с лихорадкой, изменениями прежде всего в почках, в сердце, наличии полиневрита. Специфических для этой болезни лабораторных показателей не существует. Решающее значение для диагноза имеет динамическое клиническое наблюдение за больным.
Хроническая узловая эритема — это группа различных видов узловатых дермогиподермитов. Чаще болеют женщины 30–40 лет. На голенях возникают узлы различной величины с покрасневшей над ними кожей, без наклонности к некрозу и изъязвлению. Воспалительные явления в области высыпаний и субъективные ощущения (артралгии, миалгии) мало выражены. Клинические варианты хронической узловатой эритемы имеют свои особенности, например наклонность узлов к миграции (мигрирующая эритема Беферштедта) или асимметрия процесса (гиподермит Вилановы–Пиноля).
Тактика ведения больного васкулитом кожи
Лечение геморрагического васкулита
Лечение васкулитов кожи
1) НПВС (напроксен, диклофенак, Реопирин, индометацин и др.);
2) салицилаты;
3) препараты Са;
4) витамины Р, С, антиоксидантный комплекс;
5) сосудорасширяющие средства (ксантинола никотинат, пентоксифиллин);
6) 2% раствор йодида калия по 1 ст. л. 3 раза в день (узловатая эритема);
7) антикоагулянты и антиагреганты;
8) методы детоксикации в/в капельно;
9) глюкокортикостероиды (ГКС) по 30–35 мг/сутки в течение 8–10 дней;
10) цитостатики;
11) ультравысокочастотная терапия, диатермия, индуктотермия, ультразвук с гидрокортизоном, ультрафиолетовое облучение.
Наружное лечение. При эрозивно-язвенных высыпаниях
1) 1–2% растворы анилиновых красителей;
2) эпителизирующие мази (солкосерил);
3) мази, содержащие глюкокортикоиды, и др.;
4) примочки или мази протеолитическими ферментами (Химопсин, Ируксол);
5) апликации Димексида;
При узлах — сухое тепло.
Лечение не должно заканчиваться с исчезновением клинических проявлений заболевания. Оно продолжается до полной нормализации лабораторных показателей, а в последующие полгода-год больным проводится поддерживающее лечение
Литература
Болезнь Шамберга
Болезнь Шамберга (хроническая пигментная пурпура, гемосидероз кожи) — хроническое заболевание, связанное с поражением сосудистой стенки расположенных в коже капилляров и характеризующееся появлением на коже точечных кровоизлияний (петехий), переходящих в коричнево-бурые пятна. Диагностика заболевания проводится путем дерматоскопии кожи пациента. Лечение осуществляется противовоспалительными препаратами, глюкокортикоидами, при необходимости проводят гемосорбцию и плазмофорез.
Общие сведения
Болезнь Шамберга (хроническая пигментная пурпура, гемосидероз кожи) — хроническое заболевание, связанное с поражением сосудистой стенки расположенных в коже капилляров и характеризующееся появлением на коже точечных кровоизлияний (петехий), переходящих в коричнево-бурые пятна. Диагностика заболевания проводится путем дерматоскопии кожи пациента. Лечение осуществляется противовоспалительными препаратами, глюкокортикоидами, при необходимости проводят гемосорбцию и плазмофорез.
Механизм возникновения болезни Шамберга до конца не ясен. Предполагают, что повреждение капилляров имеет аутоиммунную природу и связано с отложением на их стенке циркулирующих иммунных комплексов. В результате воспаления увеличивается проницаемость различных участков стенки капилляра и происходят внутрикожные петехиальные кровоизлияния. Со временем железо, содержащееся в вышедшем из сосудистого русла гемоглобине, преобразуется в пигмент гемосидерин, который и обуславливает специфический цвет пятен при болезни Шамберга.
Симптомы болезни Шамберга
Высыпания при болезни Шамберга характеризуются симметричностью и разнообразием внешнего вида. Последнее связанно с тем, что на коже одновременно с переходящими в пятна старыми элементами, появляются новые петехии. При болезнь Шамберга отсутствуют какие-либо существенные нарушения общего самочувствия. Происходит поражение только кожных капилляров, поэтому заболевание не сопровождается кровоизлияниями во внутренние органы и имеет доброкачественное течение.
Петехиальный тип болезни Шамберга проявляется появлением на кожи различного размера пятен с неровными очертаниями. Пятна состоят из мелких петехиальных кровоизлияний. Постепенно они приобретают буровато-коричневый или буровато-желтый цвет. Изменения кожи не сопровождаются отечностью и каким-либо дискомфортом. Данный тип заболевания возникает в основном у мужчин и локализуется на коже нижних конечностей.
Телеангиэктатический тип болезни Шамберга характеризуется специфическими пятнами на коже, которые напоминают медальоны. В центре таких «медальонов» расположены телеангиэктазии (сосудистые звездочки) — кистозно расширенные участки капилляров, а по периферии находятся точечные кровоизлияния.
Лихеноидный тип болезни Шамберга сочетает в себе петехиальные высыпания, коричнево-бурые пятна гемосидероза и мелкие узелки с блестящей поверхностью и практически неизмененным цветом кожи. В некоторых случаях наблюдаются только характерные узелки. Высыпания имеют множественный характер и располагаются по всему телу пациента.
Экзематоидный тип болезни Шамберга представляет собой своеобразную комбинацию высыпаний, свойственных петехиальному типу болезни Шамберга, с характерными признаками экземы. В области очагов, состоящих из точечных кровоизлияний и пятен коричнево-бурого цвета, отмечается отечность, могут появляться пузырьки, корочки и узелки. На месте высыпаний наблюдается характерный для экземы зуд.
Диагностика болезни Шамберга
Наиболее часто диагноз болезни Шамберга устанавливается на основании клинической картины и дерматоскопии области высыпаний. При исследовании сосочковой части дермы под микроскопом выявляют изменения проходящих в ней капилляров: набухание внутреннего слоя стенки капилляра, булавовидные расширения по ходу сосудов, скопления иммунных клеток и их фрагментов. О повышенной проницаемости стенки капилляра говорит выявление эритроцитов, находящихся за пределами сосудистого русла. Могут отмечаться участки изъязвления и некроза стенки капилляра, сужение его просвета из-за компенсаторного разрастания внутреннего слоя неповрежденных участков сосудистой стенки. В таких местах возникает тромбоз, значительно препятствующий кровотоку. Иногда при болезни Шамберга на стенках капилляров обнаруживаются узелки. Вместе с ними наблюдается большое количество клеток гигантских размеров.
Лечение болезни Шамберга
Пациентам с болезнью Шамберга рекомендуется соблюдать диету, исключающую аллергенные и раздражающие продукты: цитрусовые, шоколад, острые блюда, крепкий кофе и чай, жаренные и копченные блюда, спиртные напитки и т. п. Им следует избегать ушибов, переохлаждений и физических перегрузок. Большое внимание уделяется выявлению и санации очагов хронической инфекции, лечению сопутствующих заболеваний и эндокринных нарушений, поскольку они могут быть провоцирующим фактором в развитии болезни, осложнять и поддерживать ее течение.
Учитывая аутоиммунный механизм развития болезни Шамберга, в лечении применяют кортикостероиды: преднизолон, метилпреднизолон, дексаметазон и др. Используют противовоспалительные препараты, дезагреганты и ангиопротекторы. В тяжелых случаях пациентам показаны процедуры экстракорпоральной гемокоррекции: гемосорбция, плазмофорез, криопреципитация.