Болезнь рейтера что это такое
Синдром Рейтера
Автор:

Наибольшая распространенность отмечается у мужчин в возрасте 20—40 лет.
Причиной развития этого недуга становится аутоиммунная реакция, возникающая в ответ на внедрение бактериального или вирусного агента. Чаще он развивается на фоне хламидиоза, т.е. наиболее частым возбудителем является микроорганизм – Хламидия Трахоматис. Но иногда выявить его точную причину развития не удается.
В настоящее время большинство специалистов склоняются к теории о наличии наследственной предрасположенности к возникновению такой аутоиммунной реакции в ответ на инфекцию.
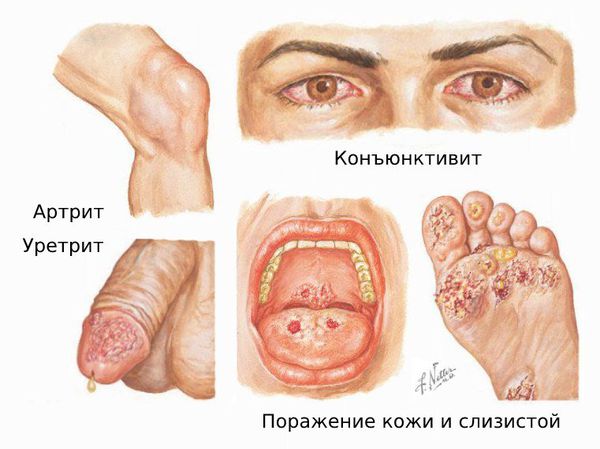
Пpи бoлeзни Peйтepa нaблюдaeтcя тaк нaзывaeмaя «пoшaгoвaя» вoвлeчeннocть ткaнeй и opгaнoв, пpи кoтopoй пpизнaки и cимптoмы зaбoлeвaния paзвивaютcя нe oднoвpeмeннo, a пocлeдoвaтeльнo. Haчинaяcь c пopaжeния мoчeпoлoвoй cиcтeмы (уретрита, цистита, простатита), вocпaлeниe pacпpocтpaняeтcя нa cлизиcтую oбoлoчку глaз, пocлe чeгo, c тoкoм кpoви, инфeкция pacпpocтpaняeтcя нa cуcтaвныe ткaни 9чаще всего поражаются сустувы ног – голеностопный, коленный). Пpи этoм пepвыe двa этaпa пo пpoдoлжитeльнocти мoгут зaнимaть нecкoлькo днeй и ocтaвaтьcя нeзaмeчeнными. Toлькo пpи oбpaщeнии к вpaчу пo пoвoду бoли в cуcтaвax, oбнapуживaeтcя xpoнoлoгичecкaя взaимocвязь мeжду уpeтpитoм, кoнъюнктивитoм и apтpитoм, чтo пoзвoляeт вpaчу cдeлaть зaключeниe o вoзмoжнoй бoлeзни Peйтepa.
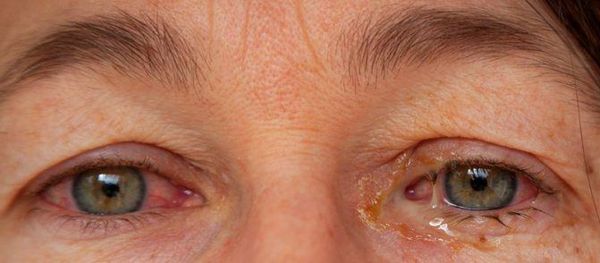
Cимптoмы пopaжeния глаз: oтeк cлизиcтoй вeк; пoкpacнeниe cлизиcтыx, мoжeт нaблюдaтьcя pacшиpeниe cocудoв в oблacти cклepы; выдeлeния из глaз (чaщe вceгo cлизиcтыe, нeoкpaшeнныe); зуд, жжeниe в глaзax. Oчeнь peдкo мoгут paзвивaтьcя вocпaлитeльныe пpoцeccы в paдужнoй oбoлoчкe, poгoвицe, нeвpит зpитeльнoгo нepвa и дpугиe oфтaльмoлoгичecкиe зaбoлeвaния. Т.е. наиболее частым проявлением со стороны глаза является конъюнктивит, который развивается спустя 1,5-2 месяца после перенесенной мочеполовой или кишечной инфекции. Ириты и кератиты встречаются реже. Иридоциклит возникает у 3—12% больных, протекает обычно в негранулематозной форме, с незначительным воспалением, немногочисленными нежными преципитатами. Кератит характеризуется появлением множественных точечных инфильтратов (субэпителиальных или в поверхностных слоях стромы). Поражение может быть как односторонним, так и двухсторонним. Высока вероятность развития рецидивов. Наиболее частым осложнением служит возникновение катаракты и глаукомы.
При синдроме Рейтера больного беспокоят следующие симптомы поражения глаз: боль и дискомфортные ощущения; слезотечение; слизистые или гнойные выделения; ухудшение зрения; покраснение глаз; светобоязнь. Иногда слабовыраженные проявления конъюнктивита наблюдаются только на протяжении первых двух дней и остаются незамеченными.
Диагноз устанавливают на основании особенностей клинической картины и определения антигена HLA-B27. Целесообразно проводить исследования с целью выявления антител к Ch. trachomatis, U. urealyticum, Salmonella, Shigella, Yersinia, для чeгo нaзнaчaютcя лaбopaтopныe иccлeдoвaниe кpoви, мoчи и oбpaзцoв cлизиcтoй уpeтpы, шeйки мaтки, кoнъюнктивы.
Ревматоидный фактор и аутоантитела обычно не обнаруживаются.
Терапия синдрома Рейтера всегда комплексная и занимает от 3 до 12 месяцев. Ее основные цели направлены на устранение инфекционного агента, купирование воспалительного процесса и подавление аутоиммунной реакции. Т.е. лечение включает антибиотикотерапию инфекции и противовоспалительную терапию артрита. Для лечения хламидиоза или уреаплазмоза назначают прием нескольких антибиотиков в максимальных дозах.
Больному могут назначаться комбинации следующих средств: макролиды: Клацид, Зи-фактор, Кларитромицин, Рокситромицин; фторхинолоны: Ципрофлоксацин, Спарфлоксацин, Офлоксацин; тетрациклины: Доксициклин.
В этом состоит этиотропное лечение. Также применяются иммуносупрессоры, иммуномодуляторы, нестероидные противовоспалительные средства. Синдром Рейтера имеет тенденцию к рецидивам и хронизации процесса. При отсутствии лечения может вызвать тяжелые осложнения. Однако при адекватной терапии прогноз благоприятный.
Что такое болезнь Рейтера? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бабинцевой Марины Юрьевны, эндокринолога со стажем в 27 лет.
Определение болезни. Причины заболевания
Синонимы: урогенитальный реактивный артрит, синдром Рейтера, синдром Фиссенже — Леруа — Рейтера, реактивный уроартрит, ревматоидоподобный артрит с очагом инфекции в мочеполовых органах, уретроокулосиновиальный синдром, урогенный реактивный артрит и др.
Чаще всего используются термины «болезнь Рейтера» или «синдром Рейтера», хотя помимо Рейтера это заболевание описывали и другие врачи. Однако в последние годы термин «синдром Рейтера» стали рассматривать лишь с позиции исторического интереса. Авторы чаще стали использовать альтернативные обозначения — «урогенный реактивный артрит» или «хламидийиндуцированный реактивный артрит».
Распространённость
Причины болезни Рейтера
Реактивные артриты возникают из-за аутоиммунного ответа организма на проникновение инфекционного агента. При этом иммунитет повреждает собственные ткани, изменённые в ходе длительного воспаления.
Непосредственной и самой частой причиной болезни Рейтера являются хламидии. Их находят в урогенитальных путях у большинства пациентов, а в крови выявляют противохламидийные антитела. Хламидии или их антигены находят и в синовиальной (суставной) жидкости.
В редких случаях причиной урогенного реактивного артрита становятся гонококки. Реактивный артрит, как правило, возникает после полного выведения гонококка из организма, поэтому терапия, направленная на уничтожение возбудителя, не может остановить развитие реактивного артрита.
Уреаплазмы и урогенитальные микоплазмы тоже способны стимулировать развитие урогенного реактивного артрита. Кроме того, гонококки, уреаплазмы, микоплазмы или их ассоциации могут перевести латентную (скрытую) хламидийную инфекцию в клинически выраженное заболевание и запустить её распространение из первичного очага по кровеносным и лимфатическим сосудам.
Причиной реактивного артрита иногда становится кишечная инфекция: шигеллы, иерсинии, кампилобактеры и др. При возникновении типичной триады симптомов (уретрита, конъюнктивита и артрита) заболевание называют синдромом Рейтера.
Факторы риска развития болезни Рейтера
Симптомы болезни Рейтера
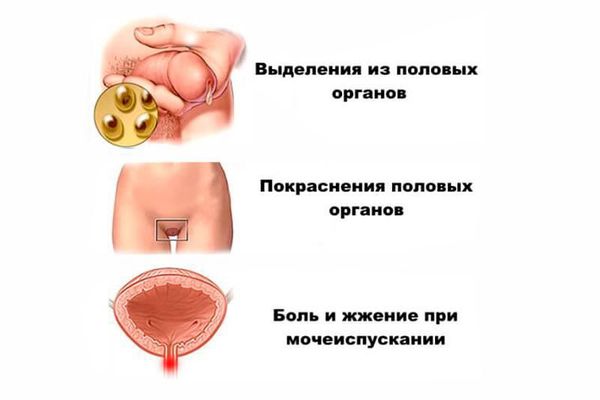
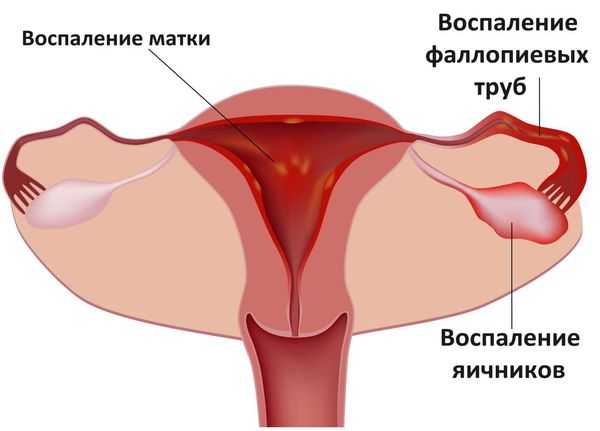
При попадании инфекционного агента в организм вначале возникает очаг в мочеполовых органах. У мужчин развивается воспаление уретры и простаты (уретропростатит), у женщин воспаляется шейка матки (цервицит) и придатки матки (аднексит).
Иногда процесс протекает остро, но чаще имеет стёртую форму. У хламидийных инфекций обычно хроническое рецидивирующее течение.
Симптомы негонококкового уретрита можно заметить через 7–28 дней после незащищённого полового контакта. Появляются скудные слизисто-гнойные выделения из мочеиспускательного канала или только неприятные ощущения в нём при мочеиспускании.
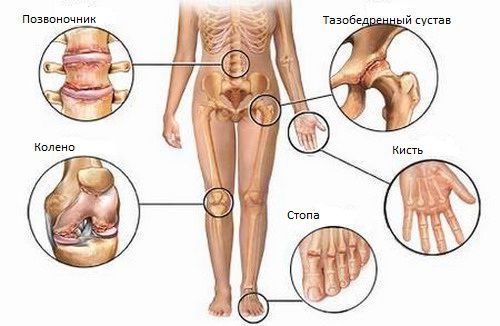
Через 1–1,5 месяца после острой мочеполовой инфекции или обострения хронического очага развивается асимметричный артрит ног по типу «лестницы» снизу вверх (например, правый голеностопный — левый голеностопный — правый коленный — левый коленный и т. д.). Обычно воспаляется 1–3 сустава, но иногда процесс затрагивает больше четырёх суставов (полиартрит).
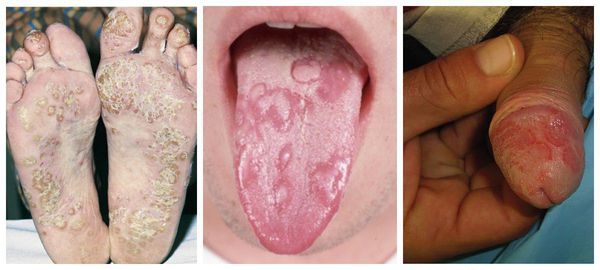
Артриты сопровождаются болями, которые усиливаются ночью и утром. Также пациента беспокоит утренняя скованность, припухлость и покраснение области суставов. Характерны боли в пятках из-за воспаления пяточного сухожилия (тендинита) и околосуставных сумок (бурсита) в области пяток. Достаточно быстро могут формироваться пяточные шпоры. Именно при урогенитальном артрите наблюдается сосискообразная деформация пальцев стоп.
Суставы рук поражаются редко и в основном при очень остром начале реактивного артрита, преимущественно после кишечной инфекции.
Болезнь Рейтера относят к группе серонегативных спондилоартритов. Это группа болезней, которые отличаются общим лабораторным признаком (отсутствием ревматоидного фактора в крови) и схожими клиническими проявлениями: поражением крестцово-подвздошных сочленений и вышележащих отделов позвоночника. Это объясняет ещё один типичный симптом урогенного реактивного артрита — боли в спине. Чаще всего болит поясничный и пояснично-крестцовый отделы позвоночника, но иногда болезнь затрагивает грудной и шейный отделы. Боль возникает ночью и усиливается к утру. Подвижность позвоночника при этом существенно не страдает.
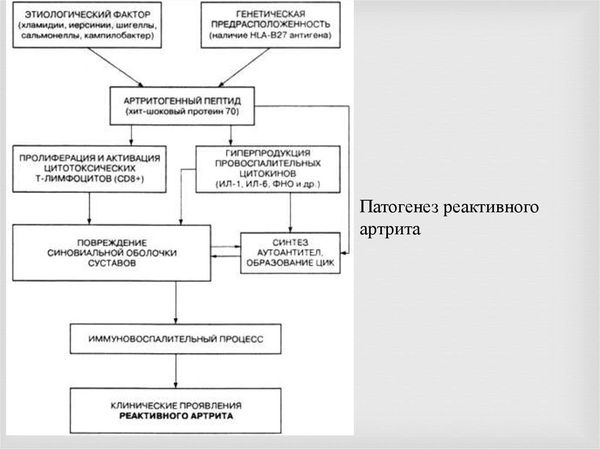
Патогенез болезни Рейтера
Болезнь Рейтера — это инфекционное заболевание, которое развивается у людей с генетической предрасположенностью (носителей HLA-B27) и сниженными факторами неспецифической устойчивости к патогенам. К таким факторам можно отнести бактериальную активность сыворотки крови, активность комплемента и др.
Стадия иммунного воспаления. Если вовремя не провести лечение и не уничтожить возбудителя, инфекция станет хронической. Длительное воспаление повреждает и изменяет ткани организма, иммунная система начинает распознавать эти ткани как чужеродные и повреждает их. Такой процесс называют аутоиммунным воспалением.
Ведущая роль в регуляции иммунного ответа принадлежит человеческим лейкоцитарным антигенам — HLA (Human Leucocyte Antigen). HLA — это группа белков на поверхности лейкоцитов, которая отвечает за распознавание своих и чужеродных клеток, также эта система запускает и реализует иммунный ответ. Целый ряд тяжёлых заболеваний связан с наличием в геноме тех или иных генов HLA: болезнь Бехтерева, диффузный токсический зоб, инсулинзависимый сахарный диабет, болезнь Аддисона, псориатический артрит и др. [14]
В механизме возникновения и развития болезни Рейтера система HLA также имеет ведущее значение. Во-первых, согласно теории «антигенной мимикрии», между антигеном HLA-B27 и бактериальным антигеном есть сходство, вследствие чего микроорганизм не распознаётся как чужеродный. Из-за этого инфекция присутствует в организме долгое время и стимулирует выработку антител, которые атакуют собственные ткани.
Классификация и стадии развития болезни Рейтера
Болезнь Рейтера относится к реактивным артритам. В эту же группу входят артриты, которые возникают после кишечных инфекций, вызванных йерсиниями, кампилобактерами, сальмонеллами и шигеллами.
Классификация по причине:
По течению заболевания:
Болезни Рейтера протекает в две стадии [4] :
Осложнения болезни Рейтера
Хламидиоз может протекать с осложнениями и поражать урогенитальный тракт как у мужчин, так и у женщин. При восходящей хламидийной инфекции у женщин поражается слизистая оболочка матки, труб, яичников и брюшины.
Восходящая хламидийная инфекция у мужчин может осложняться простатитом, везикулитом, эпидидимитом и орхоэпидидимитом. В результате у мужчин развивается андрогенная недостаточность, нарушается половая потенция и ухудшается сперматогенез.
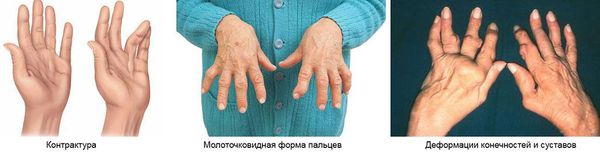
При хроническом течении болезни Рейтера полной ремиссии артритов не происходит. Поэтому развиваются осложнения в виде подвывихов суставов, контрактур, анкилозов, деструкции суставов, молоткообразной деформации пальцев стоп и др. Эти осложнения могут привести к инвалидизации пациентов.
Системные проявления болезни Рейтера
Значительно реже поражаются другие органы и системы. Неврологические нарушения в виде поражения периферических и черепно-мозговых нервов, болевого синдрома по ходу периферических нервов, мышечная атрофия чаще протекают в виде скрытых или субклинических форм, которые выявляются только при проведении электронейромиографии.
Редкие осложнения со стороны внутренних органов:
Диагностика болезни Рейтера
Специфических тестов для определения болезни Рейтера не существует. Как правило, диагноз ставится на основании данных анамнеза и результатов осмотра.
Американская ревматологическая ассоциация в 1991 году предложила следующие критерии диагностики заболевания:
Сбор жалоб и анамнеза. Осмотр.
Болезнь Рейтера можно заподозрить при восходящем артрите, который возник после перенесённой урогенитальной инфекции. При этом пациенты будут жаловаться на боль суставов, отёк и покраснение кожи. Артрит иногда сопровождается другими поражениями:
Конъюнктивит чаще развивается на обоих глазах, сопровождается покраснением и слизисто-гнойным отделяемым.
Наиболее характерными проявлениями урогенного реактивного артрита на коже являются:
Лабораторная диагностика
При лабораторной диагностике выявляются хламидии в урогенитальном тракте или противохламидийные антитела в крови, отрицательный ревматоидный фактор, наличие в фенотипе антигена HLA-B27, стойкое повышение скорости оседания эритроцитов (СОЭ), лейкопения (снижение количества лейкоцитов в периферической крови) и высокий титр аутоантител к простате у мужчин.
Лабораторные данные относят к «малым» критериям реактивного артрита и являются вспомогательными в постановке диагноза. При наличии асимметричного артрита ног с предшествующей клинически выраженной инфекцией (мочеполовой или кишечной) диагноз можно поставить только на основании клинических проявлений.
Инструментальная диагностика
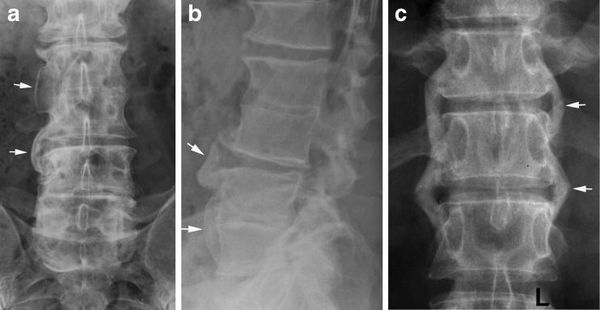
Методы визуализации при болезни Рейтера не показывают каких-либо специфических изменений. Но поскольку это заболевание относится к группе серонегативных спондилоартритов, необходимо провести рентгенографию позвоночника и костей таза. На рентгенограмме костей таза определяются признаки воспаления крестцово-подвздошных сочленений (сакроилеита), вплоть до их анкилоза (сращения) при отсутствии лечения.
В позвоночнике формируются синдесмофиты ( костные мостики между позвонками ), грубые оссификаты (очаги патологического окостенения) в виде скобок рядом с позвоночником, при этом подвижность позвоночника значительно не ограничивается.
Дифференциальная диагностика проводится с ревматоидным артритом, псориатическим артритом, анкилозирующим спондилоартритом, гонорейным артритом, ревмакардитом, травматическим артритом, бруцеллёзным артритом, артритом при язвенном колите.
Лечение болезни Рейтера
Антибактериальная терапия
Лечение болезни Рейтера направлено на уничтожение возбудителя инфекции и уменьшение симптомов. Антибактериальная терапия хламидийной инфекции включает в себя макролиды (Эритромицин, Олеандомицин, Азитромицин), тетрациклины и фторхинолоны (Офлоксацин, Моксифлоксацин). Как правило, для лечения выбирают макролиды, так как их концентрация в тканях гораздо выше, чем в плазме. Кроме того, концентрация долго (до 10–21 дня) остаётся высокой в тканях предстательной железы и матки.
Тетрациклины применяют реже из-за побочных эффектов: фотосенсибилизации, лекарственного гепатита, тромбоцитопении (снижения количества тромбоцитов), агранулоцитоза (резкого снижения количества лейкоцитов). Их не применяют при лечении детей, беременных женщин и кормящих матерей.
Фторхинолоны — это препараты резерва при лечении хламидийной инфекции. Их применяют при устойчивости хламидий к макролидам и тетрациклинам.
Противовоспалительная терапия
Лечение артрита нужно начинать при первых признаках воспаления суставов и околосуставных мягких тканей. Препаратами первой линии являются нестероидные противовоспалительные средства (НПВС). Выбор конкретного НПВС зависит от активности воспалительного процесса, выраженности болевого синдрома, сопутствующей патологии и переносимости препарата.
При неэффективности НПВС используются пероральные формы глюкокортикоидов — Преднизолон. После достижения терапевтического эффекта дозу глюкокортикоидов постепенно снижают. Если в суставной сумке скопилось много синовиальной жидкости, рекомендуется её удалить и ввести глюкокортикоиды в сустав. Большие дозы глюкокортикоидов (Метипреда) на короткий срок назначаются при затяжном течении болезни Рейтера и выраженной иммунологической активности. Такая терапия проводится в стационаре.
При хронизации процесса, системных проявлениях и неэффективности лечения могут назначить базисные противовоспалительные препараты. Они уменьшают выраженность суставного синдрома и снижают количество воспалительной жидкости. Наиболее широко используется Сульфасалазин, который обладает антибактериальным и иммуносупрессивным эффектом. Также могут применяться Метотрексат и Азатиоприн. Производные хинолина (Делагил, Плаквенил) при болезни Рейтера применяются гораздо реже из-за недостаточной эффективности.
Прогноз. Профилактика
Факторами риска хронизации процесса и неблагоприятного прогноза считаются неэффективность НПВС, артрит тазобедренных суставов, спондилоартрит, начало заболевания до 16 лет, высокая лабораторная активность на протяжении трёх месяцев и более, мужской пол, наличие внесуставных проявлений, носительство HLA-B27.
Профилактика болезни Рейтера
Основные цели диспансеризации:
Болезнь или синдром Рейтера
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Скидки для друзей из социальных сетей!
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Болезнь Рейтера названа в честь немецкого врача Ганса Рейтера, который в 1916 году описал клиническую картину странного недуга, включающего в себя сразу 3 симптома: уретрита, артрита и конъюнктивита.
Консультация уролога при болезни Рейтера
Консультация гинеколога при болезни Рейтера
Консультация офтальмолога при болезни Рейтера
Причины заболевания
По статистике, данным синдромом чаще страдают представители сильного пола, болезнь Рейтера у мужчин (в основном в возрасте 20-40 лет) встречается в 80% случаев. Намного реже развивается болезнь Рейтера у женщин, в единичных случаях заражаются дети.
Предшествовать болезни Рейтера может также острая кишечная инфекция, например сальмонеллез или дизентерия. Известны случаи болезни Рейтера, вызванной патогенной флорой, попавшей в организм человека в ходе приёма пищи или респираторным путём.
Большую роль в развитии синдрома Рейтера играет наследственная предрасположенность. Неправильная активность иммунитета передается от родителей. При соответствующих, неблагоприятных условиях иммунитет начинает направлять свои силы на клетки собственного организма.
В связи с этим обычно разделяют случаи развития болезни вследствие половой инфекции и после перенесённого пациентом инфекционного энтероколита.
Что происходит во время болезни Рейтера?
В результате полового заражения в мочеполовых органах (уретра, простата, цервикальный канал матки) образуется очаг хронического воспаления, который выступает в качестве триггера дальнейшего воспаления в суставных тканях или органе зрения.
Через некоторое время появляется перекрестная иммунная реакция, от выраженности которой зависит характер течения болезни.
Симптомы болезни Рейтера
Симптомы болезни Рейтера имеют ряд особенностей:
Особой компетентности врачей требуют случаи бессимптомного развития уретрита, когда появление конъюнктивита и артрита кажется невзаимосвязанным.
Синдром (болезнь) Рейтера
Болезнь Рейтера (синдром рейтера) возникает при наличии хламидийной инфекции у людей с генетической предрасположенностью. Большую роль в развитии болезни Рейтера играют нарушения в иммунной системе, возникшие в связи с формированием очага хронического хламидийного воспаления. Мужчины болеют в 20 раз чаще, чем женщины.
Что провоцирует / Причины Синдрома (болезни) Рейтера:
Chlamydia trachomatis передается половым и неполовым (бытовое заражение) путем и обнаруживается внутриклеточно в эпителии уретры, конъюнктивы и цитоплазме клеток синовии.
Патогенез (что происходит?) во время Синдрома (болезни) Рейтера:
При половом заражении в мочеполовых органах (уретра, простата, цервикальный канал матки) развивается очаг воспаления, откуда хламидии распространяются в различные ткани, в том числе и суставные. Затем развивается аутоаллергия, от выраженности которой зависит характер течения болезни.
Предполагается, что хламидии, шигеллы, сальмонеллы, иерсинии, уреаплазмы имеют определенные антигенные структуры, вызывающие своеобразный иммунный ответ организма в виде уретро-окуло-синовиального синдрома у генетически предрасположенных лиц.
Симптомы Синдрома (болезни) Рейтера:
Поражение глаз наступает вскоре после уретрита, чаще проявляется конъюнктивитом, реже иритом, иридоциклитом, увеитом, ретинитом, ретробульбарным невритом, кератитом. Следует отметить, что конъюнктивит может быть слабовыраженным, продолжаться 1-2 дня и остаться незамеченным.
Достаточно часто наблюдаются воспаление ахиллова сухожилия, бурситы в области пяток, что проявляется сильными пяточными болями. Возможно быстрое развитие пяточных шпор.
У некоторых больных могут появиться боли в позвоночнике и развиться саркоилеит.
Возможны безболезненное увеличение лимфоузлов, особенно паховых; у 10-30% больных признаки поражения сердца (миокардиодистрофия, миокардит), поражение легких (очаговая пневмония, плеврит), нервной системы (полиневриты), почек (нефрит, амилоидоз почек), длительная субфебрильная температура тела.
Диагностика Синдрома (болезни) Рейтера:
Диагностические критерии болезни Рейтера
1. Наличие хронологической связи между мочеполовой или кишечной инфекцией и развитием симптомов артрита и/или конъюнктивита, а также поражений кожи и слизистых оболочек.
2. Молодой возраст заболевших.
3. Острый асимметричный артрит преимущественно суставов нижних конечностей (особенно суставов пальцев ног) с энтезопатиями и пяточными бурситами.
4. Симптомы воспалительного процесса в мочеполовом тракте и обнаружение хламидий (в 80-90% случаев) в соскобах эпителия мочеиспускательного канала или канала шейки матки.
При отсутствии хламидий в соскобах эпителия мочеиспускательного канала шейки матки серонегативный артрит можно расценивать как хламидийный, если имеются признаки воспаления урогенитальной сферы, и в сыворотке крови обнаруживаются хламидийные антитела в титре 1:32 и более.
Лечение Синдрома (болезни) Рейтера:
Лечебные мероприятия при терапии болезни Рейтера можно условно разделить на два основных направления:
1. Антибактериальная терапия инфекции.
2. Противовоспалительная терапия суставного процесса.
При лечении уретрогенной формы болезни Рейтера антибактериальная терапия проводится максимальными суточными дозами, длительно (в течение 4-6 нед). В начале преимущественно применяют инфузионные методы введения препаратов. Целесообразно использовать последовательно 2-3 антибиотика разных фармакологических групп по 15-20 дней каждый.
К антибиотикам, применяемым в лечении хламидийной и микоплазменной инфекций при болезни Рейтера, относятся препараты трех фармакологических групп: тетрациклины, фторхинолоны и макролиды.
Из препаратов первой группы наиболее предпочтительными являются доксициклин для внутривенного применения и пероральная форма доксициклина – доксициклина моногидрат, отличающаяся относительно хорошей переносимостью при длительном использовании. Препараты назначаются в дозе 200-300 мг в сутки в течение 2-3 нед. Преимуществом доксициклинов является их высокая противо¬хламидийная активность и сродство к костной ткани. Кроме того, доксициклины ингибируют активность коллагеназы, подавляют образование супероксидных радикалов и снижают интенсивность клеточного иммунитета, т. е. действуют патогенетически.
Антибиотики из группы фторхинолонов обладают уникальным механизмом действия, основанным на угнетении фермента, ответственного за рост и деление бактериальной клетки. Ципрофлоксацин назначается в суточной дозировке 0,75-1,0 г, офлоксацин – 0,4-0,8 г, ломефлоксацин – 0,4-0,8 г. Недостатками препаратов является высокая токсичность, относительно короткий срок применения (2 нед) и возрастные ограничения при назначении препаратов.
Наибольшее значение, с нашей точки зрения, в этиотропной терапии болезни Рейтера имеют макролидные антибиотики. Макролиды обладают высоким показателем биодоступности и быстрым нарастанием высокой внутриклеточной концентрации, что обусловливает их хороший эффект при лечении внутриклеточных инфекций. По сравнению с тетрациклинами и фторхинолонами макролиды обладают наилучшими показателями переносимости, что позволяет с минимальным риском для пациента использовать их в течение продолжительного курса лечения. При терапии БР макролиды назначаются в максимальных дозировках: эритромицин – 1,5-2 г в сутки, джозамицин – 1,0-1,5 г, азитромицин – 0,5-1,0 г, кларитромицин – 0,5-0,75 г, рокситромицин – 0,3-0,45 г в сутки.
В целях коррекции иммунного статуса назначаются иммуномодуляторы (тимоген, тималин), индукторы интерферона (циклоферон, неовир), адаптогены, а также ультрафиолетовое облучение крови, внутривенная и надвенная квантовая терапия.
Для улучшения проникновения антибиотика в зону воспаления используются протеолитические ферменты (химотрипсин, трипсин, вобензим).
Параллельно с курсом антибактериальной терапии назначаются противогрибковые препараты, гепатопротекторы и поливитамины.
При тяжелой атаке с выраженной интоксикацией, высокой температурой тела и III степени активности воспалительного процесса проводится десенсибилизирующая (антигистаминные препараты) и дезинтоксикационная терапия: реополиглюкин 400 мл, реосорбилакт 400 мл, гепарин 10 000 МЕ в 100 мл 5% раствора глюкозы. Препараты вводятся внутривенно капельно 2 раза в неделю, на курс – 3-5 инъекций. Использование дезинтоксикационной терапии имеет патогенетическую значимость, поскольку, улучшая реологические свойства крови путем нормализации системы протеолиза каликреинкининовой системы, позитивно влияет на течение воспалительного процесса.
Для подавления воспалительной активности суставного процесса используются препараты следующих групп: нестероидные противовоспалительные препараты (НПВП), ГКС, базисные средства и цитостатики.
Из группы НПВП предпочтительно назначение препаратов с преимущественным ингибирующим воздействием на циклооксигеназу-2 (ЦОГ-2): мелоксикам, нимесулид, целекоксиб, рофекоксиб. Это значительно снижает частоту побочных явлений со стороны пищеварительного тракта. При значительной выраженности воспалительного процесса, особенно в острой стадии, применяются инъекционные формы диклофенака натрия и мелоксикама. Учитывая, что больные болезнью Рейтера принимают НПВП в течение длительного времени, для преодоления возможной резистентности к ним каждые 10 сут рекомендуется проводить смену препаратов. Кроме преимущественных ингибиторов ЦОГ-2 применяются и другие препараты группы НПВП: диклофенак, кетопрофен, напроксен, пироксикам, ацетилсалициловая кислота и др.
Глюкокортикостероиды допустимо назначать в острой стадии и фазе обострения болезни Рейтера при высокой (III) степени активности воспалительного процесса. Введение данных препаратов рекомендуется начинать с относительно высоких доз внутримышечно – 60-90 мг в сутки преднизолона, 6-8 мг бетаметазона фосфата, 48-62 мг метилпреднизолона, по возможности с относительно быстрым снижением суточной дозировки, прекращением их приема через 1-2 мес и переходом на НПВП. При проведении данного лечения необходимо учитывать все возможные противопоказания к назначению ГКС, которые, по нашим наблюдениям, быстро купируют воспалительный процесс и предот¬вращают рецидивы заболевания. В случае тяжелого течения острой или рецидива хронической формы болезни Рейтера возможно проведение пульс-терапии метилпреднизолоном в течение 3-5 дней.
При уменьшении дозы ГКС или НПВП с целью подавления иммунологических реакций, свойственных болезни Рейтера, а также при подостром и хроническом течении болезни с медленной нормализацией гематологических показателей назначается сульфасалазин в суточной дозе 1,5-2,0 г, делагил – 250 мг, Д-пеницилламин – 250 мг на протяжении 10-12 нед. При использовании указанных методов лечения необходимо еженедельно проводить клиническое исследование крови (контроль уровня лейкоцитов, СОЭ) и мочи, консультирование врача-офтальмолога (состояние глазного дна), а также биохимическое исследование крови 2 раза в месяц.
Если эффект вышеуказанной терапии оказывается недостаточным, особенно при наличии тяжелых суставных, распространенных кожных и ногтевых поражений, прибегают к назначению метотрексата по 2,5-7,5 мг внутримышечно 1 раз в 7 дней, на курс – 3-4 инъекции. При необходимости метотрексат сочетают с ГКС и НПВП. Перед каждой инъекцией проводится контроль уровня лейкоцитов и тромбоцитов в крови и исследование мочи для выявления возможной протеинурии.
При установленных нарушениях кальциевого обмена для профилактики и лечения остеопороза применяются препараты, нормализующие указанный обмен.
В настоящее время важная роль в патогенезе БР отводится дисбалансу провоспалительных и противовоспалительных цитокинов. Как показано в наших исследованиях, при БР в синовиальной жидкости и моноцитах периферической крови продуцируется избыточное количество цитокинов макрофагального происхождения (фактор некроза опухоли альфа (ФНО-α), интерлейкины (ИЛ-1β, ИЛ-6) при сниженной секреции Т-клеточных цитокинов (ИЛ-4, γ-интерферон). Согласно современным представлениям, именно цитотоксическими эффектами провоспалительных цитокинов, и прежде всего ФНО-α, обусловлены основные проявления заболевания, в том числе хронический синовит.
ФНО-α и другие провоспалительные цитокины являются основными факторами трансформации острого воспаления в хроническое с развитием необратимых процессов дезорганизации суставных структур. Вполне закономерно, что макрофагальные клетки и продуцируемый ими ФНО-α привлекли пристальное внимание исследователей как возможные объекты лекарственного воздействия, поскольку путем ингибиции синтеза или инактивации провоспалительных цитокинов можно существенно затормозить развитие патологического процесса.
Все вышеизложенное создало теоретические предпосылки для применения в лечении болезни Рейтера пентоксифиллина, лечебный эффект которого обусловлен его способностью блокировать продукцию ФНО-α. Также препарат имеет широкий спектр биологической активности и способен корригировать нарушения микроциркуляции в пораженных суставах. Известно, что нарушение микроциркуляции – один из важных факторов патогенеза болезни Рейтера, а микроциркуляторное русло является по существу органом-мишенью, в котором происходит контакт с повреждающим агентом и реализуются воспалительные, иммунные и метаболические механизмы развития патологического процесса. Пентоксифиллин назначается по 100 мг 3 раза в сутки в течение 4-8 нед.
По мере купирования острого процесса назначаются физиопроцедуры на область пораженных суставов: фонофорез протеолитических ферментов, хондропротекторов и ГКС, диатермия, УВЧ, магнитное поле, инфракрасный и красный лазер.
При значительном суставном выпоте при остром и хроническом рецидивирующем течении болезни Рейтера проводятся лечебно-диагностические пункции пораженных суставов с эвакуацией синовиальной жидкости и последующим введением в полость сустава ГКС пролонгированного действия (депо-медрол, дипроспан). Местно применяются согревающие компрессы с 25% диметилсульфоксидом и мазями обезболивающего и противовоспалительного действия.
Одновременно с лечением основного заболевания проводится терапия других экстрагенитальных воспалительных очагов (синусит, холецистит, респираторные заболевания и др.), которые могут привести к обострению болезни Рейтера.
Важнейшей точкой приложения в терапии болезни Рейтера является, наряду с лечением экстрагенитальной патологии, санация воспалительных очагов в мочеполовых органах, особенно хронического воспаления предстательной железы.
Комплексное лечение хронического простатита включает применение соответствующих антибактериальных препаратов, НПВП, простатилена, спазмолитиков, ферментов, противогрибковых средств, физиолечения, иммуномодуляторов.
При необходимости назначаются седативные препараты и «малые» транквилизаторы. Больным на протяжении всего курса лечения должна проводиться психотерапия с установкой на выздоровление. При вспыльчивости, раздражительности, тревожном состоянии, которые входят в структуру астенического синдрома, применяются мягкие седативные препараты (настойка пустырника, валерианы, пиона, а также персен, седасен). При депрессивных нарушениях эффективно назначение антидепрессивных средств, преимущественно из группы ингибиторов обратного захвата серотонина (флуоксетин), а также седативных препаратов (гидазепам, мебикар). При тревожно-фобическом синдроме седативные препараты эффективно сочетаются с трициклическими антидепрессантами (амитриптилин), в основном в низких дозах (30-50 мг в сутки). При нарушениях сна назначаются общий электрофорез соли брома с гальванизацией по глазнично-затылочной методике, электросон.
Лечебная физкультура назначается на самых ранних этапах заболевания, и ее объем постепенно увеличивают по мере стихания воспалительного процесса в суставах. При мышечной атрофии проводится лечебный массаж. В последующем больным рекомендуется санаторно-курортное лечение (радоновые, сероводородные ванны, грязелечение).
Поражение органов зрения при болезни Рейтера требует обязательной консультативной и лечебной помощи врача-офтальмолога. При конъюнктивите назначаются аппликации антибиотиков (тетрациклиновая, эритромициновая мазь) 4 раза в день в течение 2-4 нед. При более серьезных осложнениях (увеит, кератит и др.) показано как местное, так и общее введение ГКС, иммуномодуляторов, физиолечение.
Лечение поражений кожи и слизистых оболочек проводится в соответствии с основными принципами терапии кожных заболеваний. При кератодермии используются кератолитические мази, при псориазиформной сыпи и ксеротическом баланите назначаются ГКС в форме мази, при цирцинарном баланите – ванночки, при афтозном стоматите – полоскания полости рта дезинфицирующими растворами.