Болезнь педжета что это
Болезнь Педжета
Что такое болезнь Педжета?
Костная болезнь Педжета (также известная под медицинскими названиями: деформирующий остеит, остоз деформирующий, остеодистрофия деформирующая) возникает, когда повреждается механизм восстановления костей тела.
До 3 % людей европейского происхождения старше 40 лет поражены болезнью Педжета, и распространенность заболевания увеличивается с возрастом. Заболевание встречается в два раза чаще у мужчин, чем у женщин.
Причины возникновения болезни Педжета
Причины болезни Педжета все еще неизвестны.
Наиболее распространено мнение о вирусной природе заболевания (медленной вирусной инфекции). Больной человек может в течение многих лет являться носителем вируса без каких-либо проявлений заболевания, после чего в результате воздействия провоцирующих факторов появляются симптомы. Одной из наиболее значимой вирусной инфекцией является корь.
Также не исключается роль наследственной предрасположенности. Считается, что болезнь Педжета в некоторой степени носит семейный характер. Поэтому рекомендуется, чтобы братья, сестры и дети больных болезнью Педжета сдавали биохимический анализ крови каждые два-три года для контроля уровня щелочной фосфатазы в крови, а при необходимости делали рентгенографию костей.
Эти причины не взаимоисключающие.
Симптомы заболевания
Симптомы болезни Педжета зависят от поврежденных костей и тяжести заболевания.
Симптомы при болезни Педжета включают боль вокруг поврежденной кости и остеоартрит, если болезнь возникает около сустава кости. Боль, связанная с поврежденной костью при болезни Педжета, обычно описывается как непрерывная, тупая, ноющая и в отличие от остеоартрита, часто усиливается в покое и после отдыха. Скованность, ограничение подвижности в пораженных суставах также усиливаются после отдыха.
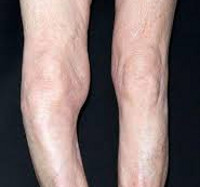
Кости в различных частях тела становятся сильно утолщенными и хрупкими, что приводит к разрушению костей, поддерживающих вес тела. Переломы могут возникнуть даже при легких травмах, спина становится сутулой и деформированной, искривляются ноги.
Неправильный рост костей черепа, в результате которого появляется характерный вид головы, и позвоночника может оказать давление на окружающие нервы, повреждение которых может вызвать серьёзные последствия, такие как постоянная потеря слуха или зрения, головные боли или повреждение нервов спинного мозга, вызывая покалывание и онемение в руках и ногах, ощущение «ползания мурашек» по телу. В очень редких случаях тяжелая форма болезни Педжета может вызвать остановку сердца или малигнизацию (озлокачествление) процесса с развитием опухоли кости.
Диагностика заболевания
Рентгенография и анализ крови на сывороточную щелочную фосфатазу, которая образуется в результате процесса ремоделирования кости, используются для диагностики заболевания. Уровень сывороточной щелочной фосфатазы часто намного выше, чем в норме. Регулярные анализы крови необходимы, чтобы контролировать любые изменения. Сцинтиграфия костей скелета важна в установлении точного места поражения костей, она обеспечивает визуализацию всего скелета.
Лечение болезни Педжета
Лечение болезни Педжета направлено на контроль над активностью заболевания и предотвращение осложнений.
Болезнь Педжета лечат с помощью лекарств, называемых бисфосфонатами. Они замедляют дефектный процесс ремоделирования кости и могут снизить активность болезни на многие месяцы или годы, даже после того, как прекращен прием лекарств. Лечение не излечивает болезнь, но может обеспечить длительный период ремиссии (снижение активности болезни). Курсы приема таблеток обычно длятся шесть месяцев, и лечение может быть повторено, если происходит рецидив заболевания. Эти лекарства могут вызвать побочные действия со стороны живота и внутренних органов, такие как раздражение желудка и изжога, так же мышечные или суставные боли и головные боли.
Важно принимать каждое лекарство строго по назначениям.
Для контроля над болью используют нестероидные противовоспалительные препараты (известные как НПВС), такие как парацетамол. Люди с болезнью Педжета также нуждаются в адекватном потреблении кальция и витамина D и индивидуализированных программ упражнений, которые помогут избежать дальнейшего повреждения вовлеченной кости.
Хирургическая помощь может потребоваться для устранения переломов костей или лечения артрита заменой сустава (эндопротезированием).
При снижении слуха используют слуховые аппараты.
Что можете сделать Вы?
Если вы заметите у себя или ваших родственников изменения, описанные выше, нужно незамедлительно обратиться к доктору. Поскольку течение заболевания непредсказуемо, оно может течь долго и без каких-либо серьезных последствий, а может за несколько месяцев привести к инвалидизации, необходимо как можно раньше начать лечение. Самостоятельное лечение так же опасно, как и не лечение болезни. Поэтому без консультации с врачом не пытайтесь сами себя излечить.
Что можете сделать врач?
Доктор проведет обследования, необходимые для точной диагностики. После определения стадии болезни он назначит необходимое лечение, включающее прием лекарственных препаратов, специальные упражнения для укрепления костной системы.
Прогноз при отсутствии осложнений благоприятный. Больные должны находиться на диспансерном наблюдении у ортопеда.
Болезнь Педжета вульвы
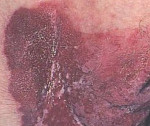
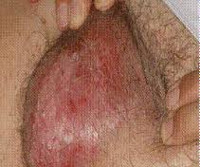
Болезнь Педжета вульвы – это медленно прогрессирующая злокачественная неоплазия, поражающая область наружных женских гениталий. Характеризуется появлением ограниченных, слегка выпуклых отёчных или плотных участков преимущественно красного цвета в области больших половых губ, длительно остающихся без изменений или медленно разрастающихся и сопровождающихся зудом. Поражения обнаруживаются при гинекологическом осмотре, диагноз верифицируется по результатам лабораторных исследований биоптата, вероятные сопутствующие опухоли выявляются с помощью инструментальных методов. Основной метод лечения хирургический, также может применяться лучевая, химио- и гормонотерапия.
МКБ-10
Общие сведения
Болезнь Педжета вульвы (экстрамамиллярный рак Педжета, экстрамамиллярный дерматоз Педжета) – злокачественная опухоль, происходящая из железистых клеток эпителия женских наружных половых органов. Болезнь получила название в честь английского хирурга и патологоанатома Джеймса Педжета, впервые описавшего морфологически сходное новообразование молочной железы в 1874 году. Неоплазия чаще всего представлена преинвазивным раком, протекающим годами и перерастающим в инвазивную карциному в 10-20% случаев. У больных повышен риск экстрагенитальных раковых опухолей. В структуре злокачественных новообразований вульвы доля дерматоза Педжета составляет 2%. Заболевание поражает женщин преимущественно в постменопаузе (средний возраст больных – 65 лет) и крайне редко регистрируется в возрасте до 40 лет.
Причины
Этиология возникновения вульварного рака Педжета пока не изучена. Предполагается, что малигнизация клеток-источников этого вида карциномы может быть связана с механическими травмами, химическими и термическими ожогами, местным хроническим воспалительным процессом (например, в результате заражения некоторыми типами герпес- и папилломавирусов) и рубцовыми изменениями эпителия. Рассматривается роль воздействия ионизирующего излучения (включая лучевую терапию), дисгормональных состояний в результате ожирения, нарушения функций яичников, щитовидной и поджелудочной желёз.
Патогенез
Точная гистогенетическая природа опухоли не установлена. В злокачественные клетки Педжета могут трансформироваться предшественники базальных клеток эпителия (являются источником вторичного рака Педжета) и, согласно современной теории, клетки Токера (ответственны за первичную опухоль). Ещё в конце XIX-начале XX веков были описаны случаи обнаружения в области вульвы «молочных желёз» в миниатюре. В конце прошлого века было установлено гистологическое различие и в то же время сходство этих структур с тканью молочной железы, и они получили название «маммароподобные железы» (МПЖ). Исследования показали, что МПЖ присутствуют в норме у лиц обоего пола, у женщин – большей частью в складке между большой и малой половыми губами и в меньшей концентрации в области ануса и промежности.
В дальнейшем была обнаружена способность МПЖ к экспрессии рецепторов к прогестерону и эстрогенам, карциноэмбриональному антигену и цитокератинам, а также наличие в эпителии их протоков клеток Токера, которые морфологически сходны с раковыми клетками Педжета и предположительно являются источником первичного маммарного дерматоза Педжета. Клетки Токера и их злокачественные аналоги, скапливаясь вокруг протока МПЖ в эпителиальной ткани, могут распространяться по ней на значительные расстояния. Это обусловливает отсев клеток Педжета из нераспространённых карцином прилежащих структур, а также мультицентричность опухоли Педжета и, как следствие, её склонность к рецидивам и наличие в ряде случаев обширных участков поражения при неинвазивной форме рака.
Классификация
Для экстраммарных поражений Педжета общепринятая в онкогинекологии классификация по международной системе TNM на современном этапе не разработана. По степени распространения различают преинвазивную (без прорастания базальной мембраны), микроинвазивную (с распространением в строму на глубину менее 1 мм) и инвазивную (с распространением более чем на 1 мм) карциному. Согласно современной концепции возникновения рака Педжета, связанной с открытием и исследованием МПЖ, предложено выделять три формы, требующие дифференцированного лечебного подхода:
Симптомы
Иногда кожным проявлениям может предшествовать ощущение сухости, постепенно усиливающегося зуда в области гениталий, в других случаях ощущения дискомфорта (зуд и жжение) присоединяются на этапе видимых изменений и становятся постоянным симптомом, хотя изредка патологический процесс протекает безболезненно. Чаще всего опухоль возникает в области большой половой губы в виде эритематозного пятна или бляшки. Размер поражения может составлять от одного миллиметра до нескольких сантиметров и длительное время не изменяться либо в течение нескольких месяцев (или лет) распространяться на соседние структуры, со временем захватывая всю область вульвы, а также промежности, ануса, а в некоторых случаях – кожу внутренней поверхности бёдер и нижней части живота.
На ощупь поражённые участки поверхностны, утолщены, имеют неравномерно плотную структуру, могут сопровождаться отёком. Визуально границы пятна чёткие, неровные. Пальпируемый узел под изменённым эпителием свидетельствует о сочетанной аденокарциноме. Красные, гиперемированные участки кожи со временем покрываются белым налётом (специфический признак вульварного дерматоза Педжета), отёчность усиливается, местами наблюдаются шелушение, эрозии и кровянистые корки, возникшие из-за расчёсов ввиду перманентного зуда. Повреждение корок сопровождается кровянисто-серозными выделениями.
Осложнения
Инвазия рака Педжета вульвы у 50% больных сопровождается метастазированием в паховые и бедренные лимфатические узлы, что приводит к их изъязвлению и нагноению в случае присоединения инфекции. Дальнейшее распространение метастазов в стенки крупных сосудов, лёгкие, печень, как правило, влечёт летальный исход. Локальное распространение опухоли может приводить к частичному перекрытию уретры и затруднению мочеиспускания, что неблагоприятно сказывается на состоянии мочевого пузыря и почек. Кроме того, обширные опухоли исключают возможность хирургической операции, а радиотерапия в подобных случаях несёт повышенный риск постлучевых осложнений.
Диагностика
Ввиду поверхностного расположения неоплазии её обнаружение не составляет труда. Затруднения обусловлены сложностью дифференциальной диагностики в связи с множеством визуально сходных нозологических форм патологии вульвы. Опухолевое поражение выявляется в ходе гинекологического осмотра, далее назначаются следующие виды исследования:
Экстрамаммарный дерматоз Педжета дифференцируют с болезнью Боуэна, псориазом, экземой, себорейным дерматитом, грибковой инфекцией, первичным сифилисом, гранулёмой вульвы, плоскоклеточной карциномой, саркомой вульвы, раком бартолиниевой железы, меланомой и рядом других воспалительных и опухолевых заболеваний вульвы. В диагностике участвуют онкогинеколог, дерматовенеролог, онкопроктолог, онкоуролог, при необходимости – абдоминальный хирург.
Лечение болезни Педжета вульвы
Лечение осуществляется специалистами в сфере онкологии, в случае инвазивных и вторичных форм могут привлекаться радиологи, химиотерапевты. Лечебная программа зависит от локальной распространённости процесса, сочетания болезни Педжета с другими злокачественными неоплазиями, иммуногистохимической характеристики опухоли, общего состояния пациентки. В отношении болезни Педжета вульвы применяется:
Прогноз и профилактика
Прогноз для первичного внутриэпителиального рака благоприятный (пятилетняя выживаемость составляет 100%), в случае инвазии и (или) сочетания с другими аденокарциномами резко ухудшается и зависит от распространённости первичного и первично-множественного процесса. Летальный исход, как правило, обусловлен генерализацией сочетанной опухоли. После хирургического лечения рецидивы возникают у 9% больных неинвазивной формой дерматоза Педжета в течение восьми лет и у 67% с инвазивной формой в течение полутора лет. После лучевого лечения (когда операция по каким-либо причинам невыполнима) этот показатель в среднем составляет до 50% в течение четырёх лет.
Первичная профилактика включает предупреждение инфекций (в том числе передающихся половым путём), коррекцию эндокринно-обменных нарушений. Вторичная профилактика направлена на раннее выявление опухоли и её рецидивов, предполагает ежегодные гинекологические осмотры женщин пожилого и старческого возраста и пожизненное диспансерное наблюдение больных, получавших лечение по поводу экстрамамиллярной болезни Педжета.
Болезнь Педжета: симптомы, диагностика и лечение
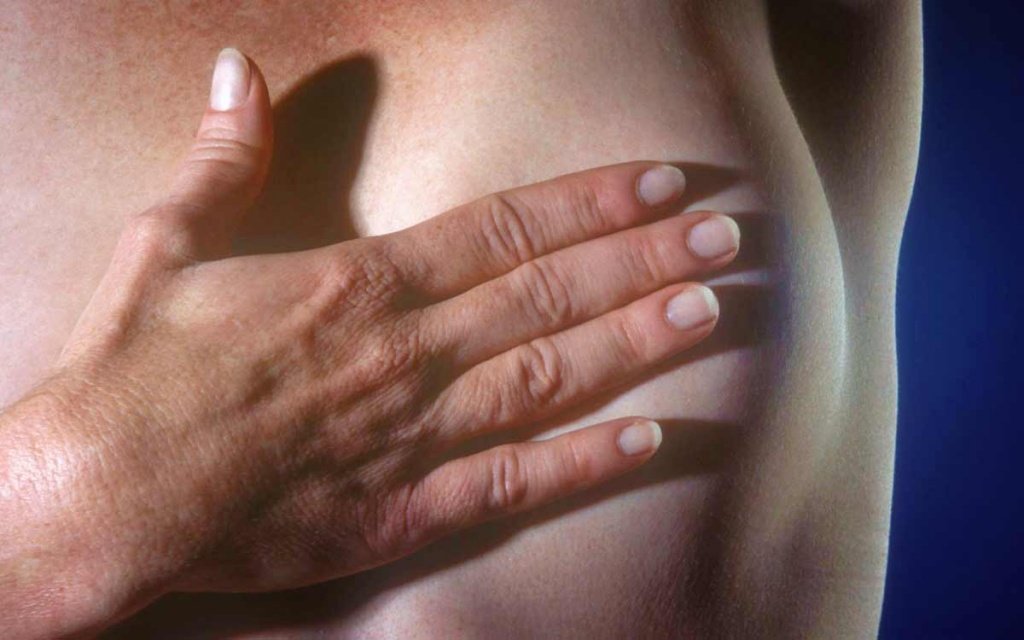
Болезнь Педжета — один из вариантов опухолей молочной железы. Часто к моменту выявления заболевания уже имеются метастазы. Рак молочной железы встречается довольно редко. Поражает сосок и/или ареолы грудной железы. В большинстве случаев поражение одностороннее. Чаще болеют женщины в возрасте от 50 – 50 лет. Иногда рак Педжета диагностируют и у мужчин. Как правило, у мужчин рак соска имеет агрессивное течение.
В Юсуповской больнице маммологи выявляют заболевание во время клинического обследования, а подтверждают с помощью новейших инструментальных и лабораторных методов диагностики. Обладая мощной диагностической базой, специалисты онкологического центра максимально быстро верифицируют диагноз и начинают лечение. В Юсуповской больнице онкологи проводят комплексную терапию рака Педжета, индивидуально подходят к выбору метода лечения каждого пациента. Программы реабилитации позволяют пациентам вернуться к полноценной жизни после курса лечения в стационаре.
Факторы риска
Виды заболевания
Рак Педжета – редко встречающееся заболевание молочной железы. Это заболевание возникает наиболее часто у женщин после 50 лет. Большинство женщин с болезнью Педжета имеют протекающий незаметно протоковый рак груди. Только редкие формы рака Педжета связаны с соском самим по себе.
Симптомы
На ранних стадиях развития заболевание может никак себя не проявлять. У некоторых пациентов появляются незначительные раздражения, шелушения или покраснения кожных покровов соска и ареолярной зоны. При таких симптомах мало кто обращается за консультацией к врачу.
По мере развития рака Педжета у больных повышается чувствительность сосков, появляются выделения из них, может наблюдаться покалывание или зуд. Изменяется форма соска, он может втягиваться или становиться плоским.
По мере прогрессирования рака Педжета он начинает проявляться возникновением эрозий, корочек или экзем в области соска и ареолы. Как правило, заболевание поражает только одну молочную железу, но встречаются случаи бинарной формы.
На более поздних стадиях развитии заболевания у половины больных прощупывается опухолевое образование, появляются кровянистые выделения из сосков.
Диагностика
В клинике онкологии Юсуповской больницы диагноз «болезнь Педжета», как правило, ставится на основании осмотра. При этом в области соска заметна эрозия, которая не болит. В такой ситуации врач обязательно назначает биопсию. Если болезнь Педжета подтверждается, назначают дополнительное обследование. Сама опухоль Педжета опасности для жизни не представляет, но необходимо выяснить, что происходит во всей молочной железе. Поэтому женщина с болезнью Педжета рассматривается как пациентка с опухолью молочной железы и проходит весь необходимый объем обследований.
Лечение
Поскольку болезнь Педжета является неинвазивной опухолью, при правильном лечении 99% пациентов полностью выздоравливают. Если в молочной железе нет инвазивной опухоли, химиотерапию не применяют. В случае инвазивной или распространенной неинвазивной внутрипротоковой формы рака применяется радикальная мастэктомия, которая заключается в удалении молочной железы, мышц груди, подмышечных лимфатических узлов.
Хирургическое вмешательство дополняется лучевой терапией. После оперативного лечения рака соска специалисты Юсуповской больницы проводят реконструкцию молочных желез, соска и ареолы, что позволяет вернуть груди эстетичный вид.
Прогноз
Прогноз для жизни пациентов с раком Педжета умеренно благоприятный. Средняя продолжительность жизни составляет примерно 5 – 8 лет. Если обнаруживается инфильтрация и метастазирование опухолевого процесса, то срок сокращается до 2-3 лет. На стадии отдаленных метастазов больной получает только паллиативную помощь и медикаментозную терапию для купирования симптомов нарушения работы органов-мишеней.
Рак Педжета молочной железы до появления явных симптомов, практически невозможно предотвратить, так как, и многие раковые опухоли, он протекает без видимой клиники на ранних стадиях. Однако его появление можно предугадать, если следовать всем мерам профилактики.
Профилактика
В целях профилактики развития заболевания и его обнаружения на ранних стадиях следует регулярно проходить профилактические осмотры у врача-гинеколога и маммолога. В Юсуповской больнице можно пройти как профилактический осмотр, так и курс лечения.
Самообследование молочных желез является также важным и эффективным методом ранней диагностики. Самообследование состоит из нескольких этапов: осмотр молочных желёз, осмотр с поднятыми руками, пальпация молочной железы, обследование правой и левой молочных желез, выявление изменений при надавливании на сосок и ареолу, самопальпация лёжа на спине, исследование состояния лимфатических узлов.
Методы самообследования молочных желез не сложные, но требуют навыка и регулярности. Лучше заниматься этим каждый месяц спустя 7–10 дней после окончания менструации, когда ткани молочной железы достаточно мягкие. Если же женщина в менопаузе, ей желательно выбрать для такого обследования определенное число и повторять процедуру в этот день ежемесячно.
Полностью обезопасить себя от рака Педжета невозможно. Однако соблюдение приведенных рекомендаций позволит свести вероятность возникновения злокачественной опухоли в сосково-ареолярном комплексе к минимуму.
МКБ-10
Общие сведения
Деформирующий остеит (от лат. osteon – кость) или болезнь Педжета – воспалительное заболевание, которое поражает кости и обычно носит локальный характер. На начальных стадиях болезни наблюдается частичное разрушение костной ткани с последующим избыточным восстановлением. Восстановленная кость деформированная, непрочная, склонная к переломам. Причины развития деформирующего остеита пока не выяснены. Полностью устранить проявления болезни невозможно. Проводится симптоматическая терапия и профилактика осложнений.
Деформирующий остеит может поразить любую кость. В среднем у одного пациента поражаются 3 кости, хотя возможно как повреждение одной, так и множества костей. Болезнь достаточно широко распространена и наблюдается преимущественно у мужчин-европейцев в возрасте старше 50 лет. У лиц африканского и азиатского происхождения, а также у молодых людей любых рас встречается очень редко.
Причины
Причины возникновения деформирующего остеита пока до конца не изучены. Наиболее признанные теории – наследственная предрасположенность и вирусная природа заболевания. По данным проведенных в травматологии и ортопедии исследований, у 15-50% пациентов есть родственники первой степени, которые тоже страдают болезнью Педжета. Поэтому детям, братьям и сестрам больных рекомендуется регулярно сдавать анализы для определения уровня щелочной фосфатазы. Теория медленной вирусной инфекции предполагает, что заражение может произойти за много лет до манифестации болезни. В последующем человек является носителем вируса, пока какие-то провоцирующие факторы не вызовут симптомы заболевания.
Симптомы деформирующего остеита
Болезнь может поразить любую часть скелета, однако чаще страдают большеберцовые кости, кости черепа, позвонки, ключицы и кости таза. Деформирующий остеит может протекать бессимптомно. Выраженность проявлений зависит от тяжести заболевания и локализации повреждения. Боли в области кости обычно ноющие, тупые, непрерывные, усиливающиеся после отдыха или в покое. При локализации поражения рядом с суставом развивается остеоартрит. Объем движений в суставе и скованность при движениях в этом случае тоже усиливаются после отдыха.
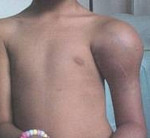
Пораженные кости утолщаются, становятся хрупкими. Перелом может возникнуть даже при небольшой травме. При локализации остеита в области костей нижних конечностей возможно искривление ног (чаще страдают голени). Если поражается позвоночник, спина может деформироваться, стать сутулой.
Поражение костей черепа может сопровождаться увеличением размеров головы и ее деформацией. Если деформированные кости черепа и позвоночника оказывают давление на нервные стволы или нервную ткань, появляется неврологическая симптоматика. При поражении седьмой пары черепных нервов развивается нейросенсорная тугоухость. При сдавлении спинномозговых корешков возникает ощущение мурашек, покалывание и онемение в туловище и конечностях. При поражении костей в области лучезапястного сустава может развиться синдром запястного канала.
Заболевание сопровождается определенными нарушениями обмена веществ. В крови увеличивается количество сывороточной щелочной фосфатазы. А возросшая потребность пораженных костей в кислороде и питательных веществах обуславливает увеличение нагрузки на сердце.
В тяжелых случаях возможны поражения сердечно-сосудистой системы, обызвествление сердечных клапанов, атеросклероз, мочекислый диатез и развитие мочекаменной болезни. Иногда выявляется гиперпаратиреоз. Зафиксированы отдельные случаи развития сердечно-сосудистой недостаточности и остановки сердца. Редко наблюдается пятнистая дегенерация сетчатки. Примерно в 1% случаев наступает злокачественное перерождение кости с развитием остеосаркомы.
Диагностика
Диагноз деформирующий остеит выставляется по результатам осмотра ортопеда на основании жалоб больного, характерной клинической картины и результатов дополнительных исследований. В обязательном порядке назначается рентгенография. На снимках выявляется деформация и увеличение кости, а также неравномерное изменение костной ткани с чередованием участков разрушения (резорбции) и образования кости (остеогенеза). Граница разрушения кости часто имеет клиновидную форму.
Обязательным исследованием также является определение уровня сывороточной щелочной фосфатазы, который при деформирующем остеите намного превышает норму. Для выявления бессимптомно текущих процессов в других костях может использоваться сцинтиграфия. При необходимости проводится неврологическое исследование, исследование полей зрения и аудиограмма. В отдельных случаях выполняется биопсия кости. Деформирующий остеит дифференцируют от гиперпаратиреоза, первичных опухолей костей и метастазов опухолей в кости.
Лечение деформирующего остеита
Пациенту рекомендуют ограничить нагрузку на пораженную кость. Редко (при угрозе переломов и тяжелом разрушении кости) требуется наложение шины. При бессимптомном течении и небольших локальных поражениях медикаментозное лечение не проводится. При болях назначают обезболивающие препараты. Для замедления процессов резорбции и неполноценного остеогенеза применяют кальцитонин, памидроновую кислоту, этидронат натрия и алендроновую кислоту.
Курс лечения миакальциком при внутримышечном введении продолжается не менее 3 месяцев, при интраназальном – в течение 1,5-3 лет. Срок приема этидроната и фосамакса в среднем составляет полгода. Длительность курсов лечения кальцитонином и памидроновой кислотой может варьироваться. Многие из перечисленных препаратов могут вызывать достаточно серьезные побочные эффекты, поэтому их следует принимать только по назначению врача.
Для пациентов разрабатывают индивидуальные программы упражнений, подбирают диету со сбалансированным потреблением витамина D и кальция, при необходимости назначают замещающие препараты. При снижении слуха подбирают слуховые аппараты. Хирургическое лечение проводится по показаниям при переломах. При поражении сустава и развитии артрита может потребоваться эндопротезирование.