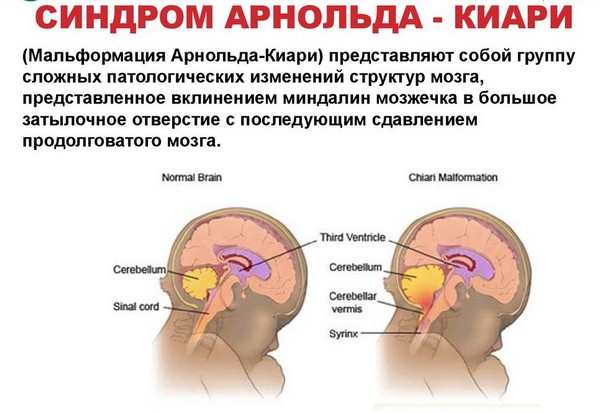
Болезнь киари что это арнольда
Синдром Арнольда — Киар
Педиатр Анна Колинько о патологии развития головного мозга, которая может встречаться у 30 % населения
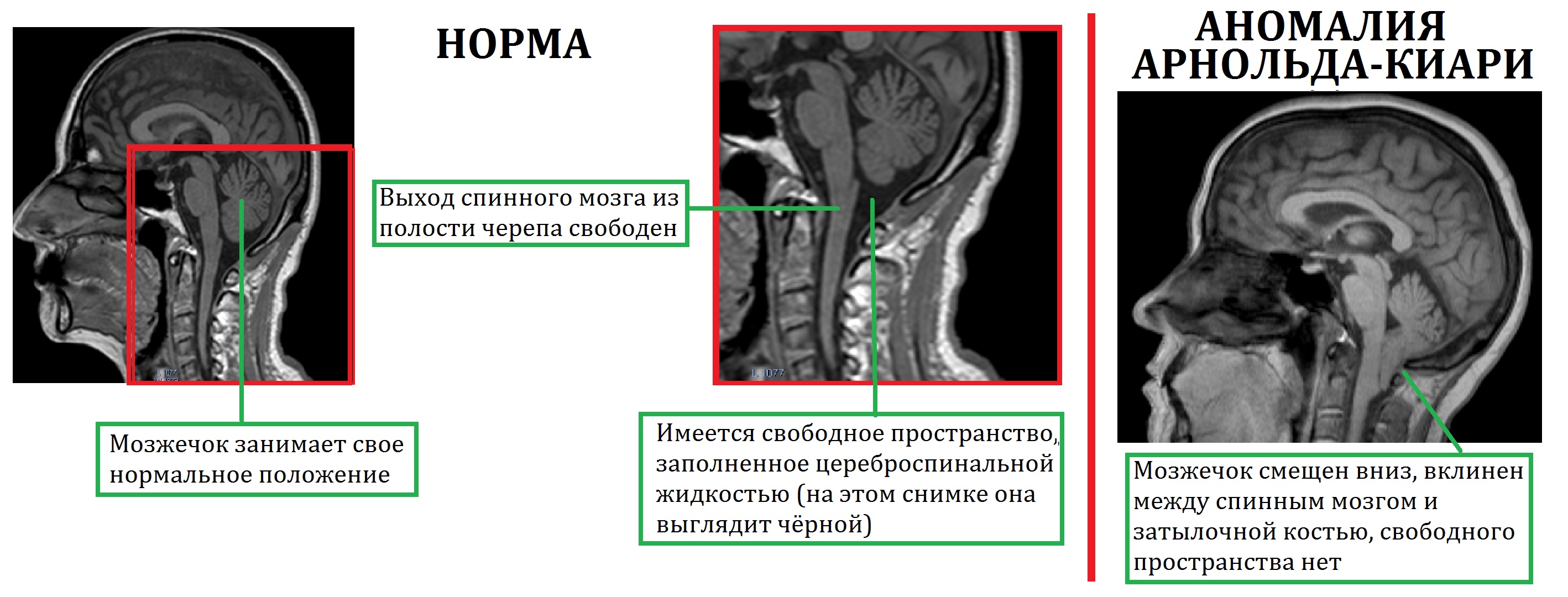
Синдром хронической усталости, головокружения и боль в шее могут быть следствием мальформации (аномалии) Арнольда — Киари. После начала широкого использования МРТ стало понятно, что болезнь встречается у 14–30 % популяции
Все первые описания мальформации были посмертными. В 1883 году шотландский анатом Джон Клеланд (J. Cleland, 1835–1925 гг.) впервые описал удлинение ствола и опущение миндалин мозжечка в большое затылочное отверстие у 9 умерших новорожденных. В 1891 году австрийский патолог Ганс фон Киари (H. Chiari, 1851–1916 гг.) подробно охарактеризовал 3 типа мальформации у детей и взрослых. А в 1894 году немецкий патолог Юлиус Арнольд (J. Аrnold, 1835–1915 гг.) подробно описал синдром Киари 2 типа, в сочетании со спинномозговой грыжей (spina bifida). В 1896 году Киари дополнил свою классификацию четвертым типом. В 1907 году ученики Арнольда использовали термин «мальформация Арнольда — Киари» по отношению к аномалии 2 типа. Теперь это название распространилось на все типы. Некоторые врачи справедливо отмечают, что вклад Арнольда несколько преувеличен и верным будет термин «мальформация Киари».
Версии о причинах
Этиология и патогенез синдрома Арнольда — Киари остаются неуточненными. Киари предположил, что смещение мозжечка и продолговатого мозга происходит из‑за внутриэмбриональной гидроцефалии, которая возникает как следствие стеноза сильвиева водопровода — узкого канала длиной 2 см, который соединяет III и IV желудочки мозга.
Типы мальформаций
1 тип — опущение миндалин мозжечка в позвоночный канал ниже уровня большого затылочного отверстия с отсутствием спинномозговой грыжи. У 15–20 % пациентов этот тип сочетается с гидроцефалией, а у 50 % больных — с сирингомиелией — заболеванием, при котором в спинном и продолговатом мозге образуются полости. В 1991 году было предложено подразделить аномалии Арнольда — Киари 1 типа на тип А — с сирингомиелией и тип В — без сирингомиелии.
Сирингомиелии при Арнольде — Киари 1 степени.
Энцефаломенингоцеле — врожденная грыжа головного мозга и его оболочек, содержащая цереброспинальную жидкость.
Спинальная дизрафия — порок развития, заключающийся в отсутствии слияния по средней линии парных закладок кожи, мускулатуры, позвонков, спинного мозга
2 тип — опущение нижних отделов червя мозжечка, продолговатого мозга и IV желудочка. Отличительным признаком данного типа является сочетание со спинномозговой грыжей (spina bifida) в поясничном отделе, отмечается прогрессирующая гидроцефалия, часто — стеноз водопровода мозга. Среди детей с менингомиелоцеле до 90 % случаев сопровождается аномалией Арнольда — Киари 2 степени.
0, 1 и 2 степени синдрома Арнольда — Киари наиболее распространены в популяции. III и IV типы обычно несовместимы с жизнью.
Симптоматика
Терапия
Лечение аномалий Арнольда — Киари зависит от выраженности неврологической симптоматики. Консервативная терапия включает в себя нестероидные противовоспалительные препараты и миорелаксанты. Если в течение 2–3 месяцев консервативная терапия безрезультатна или у пациента имеется выраженный неврологический дефицит, показано оперативное вмешательство. В процессе операции устраняется сдавление нервных структур и нормализуется ликвороток путем увеличения объема (декомпрессии) задней черепной ямки и установки шунта. Оперативное лечение эффективно, по разным источникам, в 50–85 % случаев, в оставшихся случаях симптоматика регрессирует не полностью. Операцию рекомендуется выполнять до развития тяжелого неврологического дефицита, поскольку восстановление происходит лучше при минимальных изменениях неврологического статуса. Подобное оперативное лечение выполняется почти в каждом федеральном нейрохирургическом центре России и проводится в рамках высокотехнологичной медицинской помощи по системе ОМС.
Аномалия Арнольда Киари 1 типа: что это простыми словами
Аномалия Арнольда Киари – это патологическое состояние, для которого характерно опущение структур задней черепной ямки с их выходом через затылочное отверстие. Заболевание сопровождается головными болями в затылке и шейном отделе позвоночника, головокружением, нистагмом (горизонтальное или вертикальное движение зрачков), потерей сознания, неправильностью речи и походки, снижением остроты слуха и зрения, шумом в ушах, нарушением глотания и дыхания, стридором (затрудненный выдох за счет сужения гортани и голосовой щели), расстройствами чувствительности, мышечной слабостью, отсутствием движения в конечностях. Диагностика основана на проведении МРТ ГМ, ШГОП.
Выраженный болевой синдром и неврологическая симптоматика – показания к хирургическому лечению. Проводят декомпрессию черепной ямки или устанавливают шунты.

Общие сведения
Аномалия Арнольда Киари у взрослых и детей сопровождается выходом перечисленных структур в отверстие, приводящим к их сдавлению и затруднению оттока спинномозговой жидкости. В конечном счете формируется гидроцефалия. Заболевание входит в группу врожденных пороков развития краниовертебрального перехода.
Частота встречаемости – 4-7 случаев на 100 тысяч населения. Патологию диагностируют после рождения или случайно во взрослой жизни, что зависит от типа аномалии. Часто она сочетается с сирингомиелией.
Причины
Этиология достоверно не известна. Согласно мнению некоторых неврологов, появление у ребенка аномалии Арнольда Киари обусловлено уменьшением размера черепной ямки, который предрасполагает к выходу структур через отверстие по мере их роста. Другие специалисты связывают патологию с увеличением размеров головного мозга, способствующих выталкиванию содержимого черепной коробки.
Гидроцефалия, характеризующаяся расширением желудочков, провоцирует нарастание клинической картины. Манифестация заболевания может быть вызвана черепно-мозговой травмой, усугубляющей вклинение. Это обусловлено неправильным развитием костных структур соответствующей области.
Классификация
Патологию делят на четыре типа:
II и III типы часто сочетаются с другими дисплазиями органов нервной системы: перегиб сильвиевого водопровода, аномалии мозолистого тела, гипоплазия намета мозжечка.

Симптомы
Клиническая картина патологии складывается из следующих синдромов:
Симптоматику могут дополнять поражения черепных нервов.
Ликворногипертензионный синдром сопровождается головными болями, которые усиливаются при минимальной физической нагрузке (кашель, чихание), рвотой (не зависит от приема пищи). Поражение мозжечка проявляется нарушением речи и походки, нистагмом. Врач выявляет в ходе осмотра гипертонус шейных мышц.
Церебеллобульбарный синдром подразумевает снижение зрения и слуха, двоение в глазах, трудности глотания, головокружение, сонное апноэ, обмороки, ортостатический коллапс (при резком вставании пациент теряет сознание). Повороты головы усиливают головокружение, вплоть до потери сознания. Иногда отмечают изменение голоса (осиплость), трудности при дыхании. В крайних случаях развивается тетрапарез – отсутствие движения в конечностях.
Для сирингомиелического синдрома характерны нарушения чувствительности, гипотрофии мышц, дисфункция тазовых органов (кишечника, мочевого пузыря). При этом размер и расположение кисты не коррелирует с тяжестью неврологического дефицита.
II и III тип диагностируют при рождении: шумное дыхание, периодическое прекращение дыхания, парез гортани, заброс пищи в нос. У новорожденных определяют нистагм, повышенный тонус мышц рук, цианоз при кормлении. Степень двигательных расстройств разнится. III вариант аномалии не совместим с жизнью.
Диагностика
Стандартные обследования в неврологии и осмотр не позволяют установить диагноз. Они помогают определить симптомы повышения давления в головном мозге. Рентгенологическое исследование черепа позволяет выявить поражения костей, сочетающиеся иногда с аномалией Киари.
МСКТ головного мозга направлена на диагностику костных поражений и не позволяет с достоверностью судить о состоянии мягких тканей. Точный метод диагностики – МРТ, которая предполагает длительное нахождение пациента в неподвижном состоянии, чего проблематично добиться с детьми. В таких случаях прибегают к медикаментозной седации. Для определения распространенности патологического процесса выполняют МРТ головного мозга, шейного и грудного отделов позвоночника.
Лечение
Формы без симптоматики не нуждаются в активном лечении. При болях назначают обезболивающие, противовоспалительные лекарственные средства, миорелаксанты центрального действия. К хирургии прибегают при неврологическом дефиците и болевом синдроме, не купирующемся препаратами.
Основная методика лечения аномалии Киари – краниовертебральная декомпрессия. Она предполагает расширение затылочного отверстия посредством удаления участка затылочной кости. Кроме того, устраняют сдавление структур мозга, резецируя миндалины мозжечка и задние отделы 2 соприкасающихся шейных позвонков, нормализуют циркуляцию спинномозговой жидкости. В определенных случаях устанавливают шунты, отводящие жидкость в грудную клетку или живот.
Прогноз
Выживаемость определяется типом патологии. I может протекать бессимптомно. При III варианте погибают в первые дни жизни. Своевременное консервативное лечение и оперативное вмешательство при I и II типе влияют на успешность устранение неврологического дефицита. Эффективность декомпрессии колеблется в пределах 55-80%.
Мальформация Арнольда-Киари
Что такое Мальформация Арнольда-Киари?
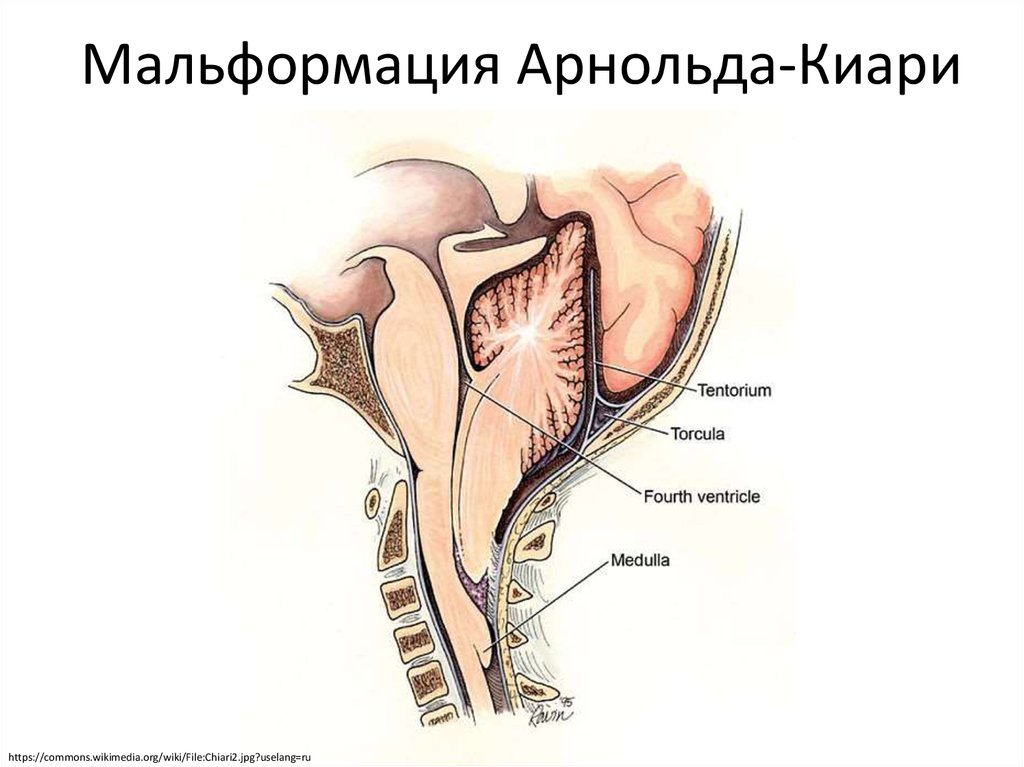
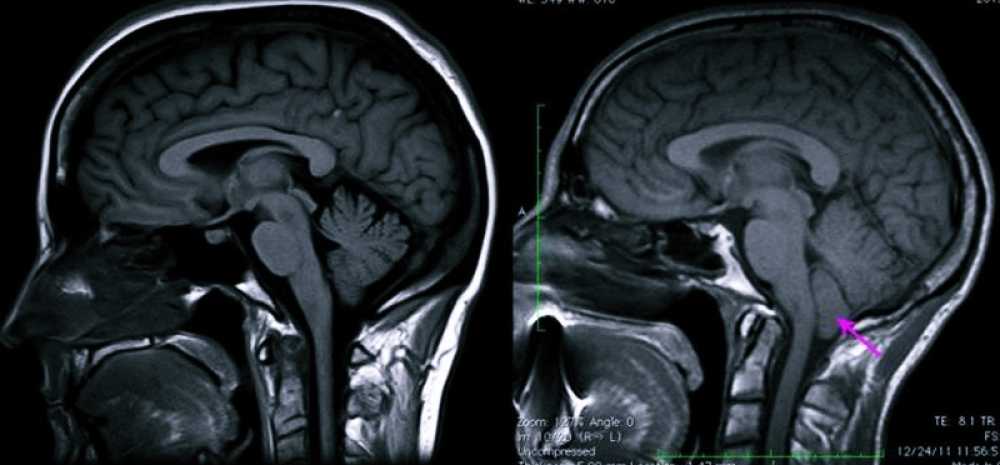
Мальформация Арнольда-Киари – состояние, при котором часть мозга, находящаяся с задней стороны черепа и называемая мозжечком, выпячивается через большое затылочное отверстие в позвоночный канал (в норме через это отверстие из черепа выходит спинной мозг).
Такое выпячивание части мозжечка создает нарушение оттока спинномозговой жидкости (ликвора) из полости черепа, что может вызывать повышение внутричерепного давления с развитием гидроцефалии и симптомов различной тяжести. В большинстве случаев эта проблема является врожденной.
В редких случаях мальформация может развиться в более позднем возрасте и в этом случае говорят о приобретенной или вторичной мальформацией.
Существует несколько типов мальформации Арнольда-Киари, но наиболее распространенным является тип I, также называемый первичной мальформацией Арнольда-Киари первого типа. Насмотря на врожденность, первые симптомы заболевания могут проявиться во младенчестве или раннем детстве, но наиболее часто они обнаруживаются в подростковом или раннем взрослом возрасте.
Сделать МРТ головного мозга в Санкт-Петербурге
Причины мальформации Арнольда-Киари типа I
Точные причины возникновения мальформации Арнольда-Киари типа I не известны. Проблема может возникнуть в период внутриутробного развития из-за какого-то дефекта, предположительно связанного с воздействием на плод вредных веществ. Но не исключено, что появление заболевания вызвано наследственностью и генетическими мутациями.
Мальформация Арнольда-Киари типа I, возникает после рождения. Ее причинами является перетекание спинномозговой жидкости в поясничный или грудной отделы позвоночника. Как правило это происходит из-за травмы, инфекции или воздействия вредных веществ
Симптомы и проявления мальформации Арнольда-Киари типа
Основными проявлениями мальформации являются:
К другим симптомам заболевания относятся: хрипота, трудности с дыханием, быстрые движения глазами из стороны в сторону, мышечная слабость, трудности с сохранением равновесия, патологии рефлексов, а также неврологические проблемы, включая паралич.
Диагностика мальформации Арнольда-Киари типа I
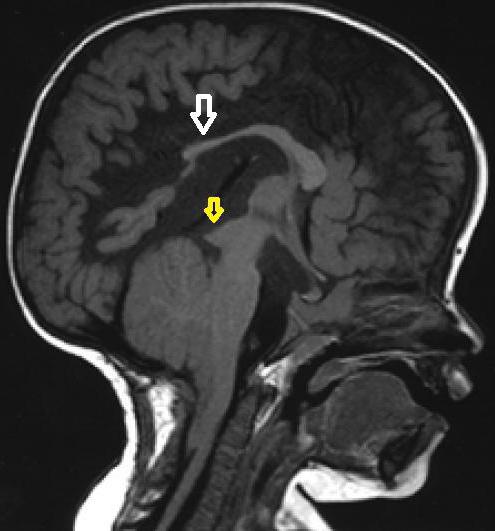
В случае, если болезнь протекает бессимптомно она может быть выявлена при прохождении обследований (компьютерной или магнитно-резонансной томографий) назначенной врачом по поводу других заболеваний. При наличии симптомов и подозрения на мальформацию Арнольда-Киари первого типа врач направляет пациента на КТ или МРТ. КТ создает объемное изображение области тела при помощи рентгеновского излучения, а в МРТ для этой цели используется мощное магнитное поле. Полученные снимки обрабатываются при помощи компьютера, создавая объемную визуализацию.
Сделать МРТ головного мозга в Санкт-Петербурге
Лечение мальформации Арнольда-Киари типа I
Обычно методика лечения заболевания зависит от симптомов и их тяжести, общего состояния здоровья пациента и его возраста:
Второе мнение при мальформации Арнольда-Киари типа I
Несмотря на то, что мальформция неплохо видна на МРТ и КТ при проведении этих обследований нередко возникают ошибки. Одни из них связаны с использованием устаревшего оборудования или его плохой работы. Это объективные причины. К субъективным причинам относится то, что врачи нередко не могут поставить правильных диагноз на основе МРТ и КТ. Например, диагноз мальформации Арнольда-Киари нередко ставится детям с простым низким расположением миндалин мозжечка (вариант нормы), либо может быть перепутан с другими аномалиями развития краниоспинального перехода. Кроме того, описание снимков МРТ может быть выполнено рентгенологом неточно, некорректно.
Если говорить об опыте, то на полумиллионный город больных с мальформацией Арнольда-Киари может быть в среднем 25 человек и врачи наблюдают такое состояние нечасто. Поэтому при рассматривании результатов КТ и МРТ они могут предположить более знакомые им заболевания, что приведет к неправильному лечению, зря потраченным средствам, потерянному времени и здоровью.
Для того, чтобы избежать ошибочного диагноза пациенту жизненно необходимо получить второе мнение о результатах сканирования и желательно, чтобы это мнение было от врача более высокой квалификации, чем врач, дававший первое заключение.
Национальная телерадиологическая сеть (НТРС) обеспечивает каждому больному свободный доступ к получения альтернативного заключения ведущих специалистов в сфере радиологии (радиодиагностики) и магнитно-резонансной томографии. Не важно где вы находитесь, вам достаточно иметь доступ к интернету и результаты сканирования в электронной форме. Загрузите их на наш сервер и через сутки вы получите самое квалифицированное заключение, которое можно получить в нашей стране.
Аномалия Арнольда Киари
БЫСТРАЯ НАВИГАЦИЯ — Аномалия Арнольда Киари
Что такое Аномалия (Синдром) Арнольда Киари
Типы синдрома Арнольда-Киари
Согласно современной классификации выделяют четыре типа синдрома Арнольда Киари:
Последние два типа заболевания являются несовместимыми с жизнью.
Очень часто пациенты с синдромом Арнольда Киари имеют сопутствующую патологию позвоночника, которая возникает при сильном давлении анатомических структур задней черепной ямки на шейный отдел позвоночника. Такой патологией являются спинномозговые кисты. Они могут иметь большие размеры и часто вызывают симптоматику спинномозговых грыж (сильные боли, дисфункция внутренних органов).
Причины развития аномалии Арнольда Киари
Сегодня, врачи выделяют несколько причин, которые могут привести к развитию данного порока:
Симптомы и клиническая картина
Остальные пациенты имеют в той или иной степени выраженную симптоматику болезни. Заболевание сопровождается болевым синдромом в шейно-затылочной области головы, которая имеет свойство усиливается при кашле, икоте, а также при чихании. Врач-невропатолог находит снижение или полное отсутствие болевой, а также температурной чувствительности верхних конечностей, мышечную слабость и спастичность конечностей. Также, наблюдаются обмороки и головокружения, может быть снижения зрения, эпизодическое апноэ, непроизвольное быстрое движение глаз. Увеличение внутричерепного давления характеризуется утренней болью в голове, ощущением шипения и звона в ушах. Ухудшение координации проявляется тремором верхних или нижних конечностей. По мере прогрессирования болезни, у пациента появляются проблемы с мочеиспусканием, нарастают слабость и общая усталость. Во время движения клиническая картина стаёт более яркой.
Возможные осложнения
Неконтролируемое прогрессирование заболевание чревато появлением весомых осложнений. Они возникают не у всех больных, но порой всё же встречаются. К ним относится:
Диагностическая тактика
Если у пациента имеются определённые жалобы или аномалия развития была обнаружена случайно, то он должен обратиться к квалифицированному невропатологу для дальнейшей диагностики и лечения. Невропатолог проведёт сбор анамнеза, полный осмотр пациента и оценит его неврологический статус. Для постановки окончательного диагноза израильские специалисты используют следующие методы диагностики:
Аномалия Арнольда Киари — лечение в Израиле
Лечение каждого пациента зависит от ряда факторов. К ним относится тип аномального развития, длительность течения болезни, ступень тяжести, а также результаты всех диагностических процедур пациента и его индивидуальные особенности. На основании этих данных невропатолог составляет индивидуальное лечение.
В случае если основой клинической картины является незначительная головная боль, то можно вполне обойтись консервативным лечением с помощью противовоспалительных препаратов и миорелаксантов. А если заболевание прогрессирует и консервативная терапия неэффективна или малоэффективна, то нужно обратиться к оперативному хирургическому лечению.
В ходе операции нейрохирург ликвидирует сдавление нервных волокон и восстанавливает нормальную циркуляцию спинномозговой жидкости. Для этого ему необходимо увеличить заднюю черепную ямку. Если операция прошла успешно пациент ощущает себя намного лучше, дыхание, двигательные функции и чувствительность приходят в норму.
Специалисты израильских клиник подходят комплексно к лечению синдрома Арнольда-Киари, каждый пациент получает индивидуальную, наиболее подходящую схему лечения.
Профилактические меры
Профилактика появления синдрома заключается в бережном отношении беременной женщины к своему здоровью и здоровью малыша. Ей рекомендуется принимать здоровую пищу, отказаться от курения и приёма алкоголя. Рекомендациям лечащего врача нужно следовать в полном объёме, это, также, касается и приёма лекарственных средств. Всё это поможет свести вероятность возникновения порока развития у малыша к минимуму.
Аномалия Арнольда-Киари
Аномалия Арнольда Киари – нарушение развития, которое заключается в виде несоразмерности размеров черепной ямки и структурных элементов мозга, располагающихся в ней. При этом мозжечковые миндалины спускаются ниже анатомического уровня и могут ущемляться.
Симптомы аномалии Арнольда Киари проявляются в виде частых головокружений, а иногда заканчиваются инсультом мозга. Признаки аномалии могут долго отсутствовать, а затем резко заявить о себе, например, после вирусной инфекции, удара головой или других провоцирующих факторов. Причем случиться это может на любом отрезке жизни.
Описание болезни
Сущность патологии сводится к неправильной локализации продолговатого мозга и мозжечка, в результате чего появляются краниоспинальные синдромы, которые врачи нередко расценивают как атипичный вариант сирингомиелии, рассеянного склероза, спинномозговой опухоли. У большинства больных аномалия развития ромбэнцефалона совмещается с другими нарушениями в спинном мозге – кистами, провоцирующими стремительную деструкцию спинномозговых структур.
Болезнь получила название в честь патологоанатома Арнольда Джулиуса (Германия), который описал аномальное отклонение в конце 18 века и врача из Австрии Ганса Киари, который изучал заболевание в тот же период времени. Распространенность нарушения варьируется в пределах 3–8 случаев на каждые 100000 человек. В основном встречается аномалия Арнольда Киари 1 и 2 степени, а взрослые с 3-м и 4-м типом аномалии живут совсем недолго.
Аномалия Арнольда Киари 1 типа заключается в опускании элементов задней черепной ямки в спинальный канал. Болезнь Киари 2 типа характеризуется изменением местоположения продолговатого мозга и четвертого желудочка, при этом зачастую бывает водянка. Гораздо реже встречается третья степень патологии, которой присущи выраженные смещения всех элементов черепной ямки. Четвертый тип представляет собой дисплазию мозжечка без его сдвига вниз.
Причины заболевания
По данным ряда авторов, болезнь Киари представляет собой недоразвитие мозжечка, сочетающееся с различными отклонениями в отделах мозга. Аномалия Арнольда Киари 1 степени – наиболее распространенная форма. Это нарушение представляет собой одностороннее или двухстороннее опускание миндалин мозжечка в спинальный канал. Это может произойти вследствие перемещения продолговатого мозга вниз, часто патология сопровождается различными нарушениями краниовертебральной границы.
Клинические проявления могут возникнуть только на 3–4 десятке жизни. При этом следует отметить, что бессимптомное течение эктопии миндалин мозжечка в лечении не нуждается и часто проявляется случайно на МРТ. На сегодняшний день этиология болезни, так же как и патогенез, изучены плохо. Определенная роль отводится генетическому фактору.
Выделяют три звена в механизме развития:
Проявления
По частоте возникновения выделяют следующие симптомы:
Болезнь Киари второй степени (диагностируется у детей) сочетает в себе дислокацию мозжечка, ствола и четвертого желудочка. Неотъемлемый признак – наличие менингомиелоцеле в области поясницы (грыжа спинального канала с выпячиванием вещества спинного мозга). Неврологическая симптоматика развивается на фоне аномального строения затылочной кости и шейного отдела позвоночного столба. Во всех случаях присутствует гидроцефалия, часто – сужение водопровода мозга. Неврологические признаки появляются с самого рождения.
Операция при менингомиелоцеле проводится в первые дни после рождения. Последующее хирургическое расширение задней черепной ямки позволяет добиться хороших результатов. Многие пациенты нуждаются в шунтировании, особенно при стенозе Сильвиевого водопровода. При аномалии третьей степени черепно-мозговая грыжа внизу затылка или в верхней шейной области сочетается с нарушениями развития мозгового ствола, краниального основания и верхних позвонков шеи. Образование захватывает мозжечок и в 50% случаев – затылочную долю.
Эта патология встречается очень редко, имеет неблагоприятный прогноз и резко сокращает продолжительность жизни даже после операции. Сколько именно человек будет жить после своевременного вмешательства, точно сказать нельзя, но, вероятнее всего, что недолго, так эта патология считается несовместимой с жизнью. Четвертая степень заболевания представляет собой обособленную гипоплазию мозжечка и на сегодняшний день не относится к симптомокомплексам Арнольда-Киари.
Клинические проявления при первом типе прогрессируют медленно, в течение нескольких лет и сопровождаются включением в процесс верхнего шейного спинномозгового отдела и дистального отдела продолговатого мозга с нарушением работы мозжечка и каудальной группы черепных нервов. Таким образом, у лиц с аномалией Арнольда-Киари выделяют три неврологических синдрома:
Боли в области затылка и шеи могут усиливаться при покашливании, чихании. В руках снижается температурная и болевая чувствительность, а также мышечная сила. Часто возникают обмороки, головокружения, у больных ухудшается зрение. При запущенной форме появляются апноэ (кратковременная остановка дыхания), быстрые неконтролируемые движения глаз, ухудшение глоточного рефлекса.
Интересный клинический признак у таких людей – провоцирование симптомов (синкопе, парестезии, боли и др.) натуживанием, смехом, кашлем, пробой Вальсальвы (усиленный выдох при закрытом носе и рте). При нарастании очаговых симптомов (стволовых, мозжечковых, спинномозговых) и гидроцефалии встает вопрос о хирургическом расширении задней черепной ямки (субокципитальной декомпрессии).
Диагностика
Диагноз аномалии первого типа не сопровождается повреждением спинного мозга и ставится в основном у взрослых посредством КТ и МРТ. По данным патологоанатомического вскрытия, у детей с грыжей спинномозгового канала болезнь Киари второго типа выявляют в большинстве случаев (96–100%). С помощью УЗИ можно определить нарушения циркуляции ликвора. В норме цереброспинальная жидкость легко циркулирует в подпаутинном пространстве.
Боковой рентген и МР картина черепа отображает расширение канала позвоночного столба на уровне С1 и С2. На ангиографии сонных артерий наблюдается огибание миндалины мозжечковой артерией. На рентгене отмечаются такие сопутствующие изменения краниовертебральной области, как недоразвитие атланта, зубовидного отростка эпистрофея, укорачивание атлантозатылочной дистанции.
При сирингомиелии на боковом снимке рентгена наблюдается недоразвитие задней дуги атланта, недоразвитие второго шейного позвонка, деформация большого затылочного отверстия, гипоплазия боковых частей атланта, расширение позвоночного канала на уровне С1-С2. Дополнительно следует провести МРТ и инвазивное рентгенологическое исследование.
Манифестация симптомов болезни у взрослых и лиц пожилого возраста часто становится поводом для выявления опухолей задней черепной ямки или краниоспинальной области. В некоторых случаях правильно поставить диагноз помогают имеющиеся у пациентов внешние проявления: низкая линия оволосения, укороченная шея и др., а также наличие на рентгене, КТ и МРТ краниоспинальных признаков костных изменений.
Сегодня «золотым стандартом» диагностики нарушения является МРТ мозга и шейно-грудного отдела. Возможно внутриутробное проведение УЗИ диагностики. К вероятным ЭХО-признакам нарушения относятся внутренняя водянка, лимоноподобная форма головы и мозжечок в виде банана. В то же время некоторые специалисты не считают такие проявления специфичными.
Для уточнения диагноза используют различные плоскости сканирования, благодаря чему можно обнаружить несколько информативных в отношении болезни симптомов у плода. Получить изображение во время беременности достаточно легко. Ввиду этого УЗИ остается одним из основных вариантов сканирования для исключения патологии у плода во втором и третьем триместрах.
Лечение
При бессимптомном течении показано постоянное наблюдение с регулярным ультразвуковым и рентгенографическим исследованием. Если единственный признак аномалии – незначительные боли, пациенту назначают консервативное лечение. Оно включает разнообразные варианты с использованием нестероидных противовоспалительных средств и миорелаксантов. К наиболее распространенным НПВС относятся Ибупрофен и Диклофенак.
Нельзя самостоятельно назначать себе обезболивающие препараты, так как они имеют ряд противопоказаний (например, язвенная болезнь). При наличии какого-либо противопоказания врач подберет альтернативный вариант лечения. Время от времени назначают дегидратационную терапию. Если в течение двух-трех месяцев эффекта от такого лечения нет, проводят операцию (расширение затылочного отверстия, удаление дужки позвонка и т. д.). В этом случае требуется строго индивидуальный подход, позволяющий избежать как ненужного вмешательства, так и проволочки с операцией.
У некоторых пациентов хирургическая ревизия является способом постановки конечного диагноза. Цель вмешательства – ликвидация сдавливания нервных структур и нормализация ликвородинамики. Такое лечение приводит к существенному улучшению у двух-трех пациентов. Расширение черепной ямки способствует исчезновению головных болей, восстановлению осязаемости и подвижности.
Благоприятный прогностический признак – расположение мозжечка выше С1 позвонка и наличие только мозжечковой симптоматики. В течение трех лет после вмешательства могут возникать рецидивы. Таким пациентам по решению медико-социальной комиссии присваивается инвалидность.