Болезнь аддисона что это такое
Болезнь Аддисона
Болезнь Аддисона (гипокортицизм, хроническая надпочечниковая недостаточность) — это редкое заболевание, характеризующееся недостаточной выработкой надпочечниками глюкокортикоидного гормона кортизола и минералокортикоидного гормона альдостерона.
Чаще всего гипокортизицм, которому подвержены как мужчины, так и женщины, возникает в 30-50 лет, однако дебют (первое клиническое проявление) заболевания может наблюдаться в любом возрасте.
Распространенность болезни Аддисона во всем мире составляет 40-60 пациентов с установленным диагнозом БА на 1 миллион человек.
Причины возникновения
Как правило, болезнь Аддисона возникает из-за повреждения или разрушения коры надпочечников в результате развития аутоиммунного процесса (иммунная система воспринимает кору надпочечников как чужеродную, атакует и разрушает ее) или другого аутоиммунного заболевания, имеющегося у пациента.
К другим причинам возникновения заболевания относятся:
Дефицит глюкокортикоидных и минералокортикоидных гормонов, вызванный снижением функции коры надпочечников, называют первичной надпочечниковой недостаточностью. Если надпочечники не способны продуцировать эти гормоны по другим причинам (например, из-за аномалий гипофиза или его дисфункции), речь идет о вторичной надпочечниковой недостаточности.
Симптомы
Болезнь Аддисона прогрессирует медленно, в течение нескольких месяцев. Симптомы могут варьироваться от человека к человеку. Первые клинические проявления часто неспецифичны, то есть сходны с симптомами других — распространенных — заболеваний.
Обычно на начальных стадиях заболевания пациент не ощущает никаких симптомов. К сожалению, дебют БА ассоциирован с 90% повреждения коры надпочечников.
К симптомам болезни Аддисона относятся:
Иногда болезнь Аддисона, не проявлявшая себя ранее, может возникнуть внезапно и остро — например, при отсутствии необходимого лечения или в результате воздействия стрессовых факторов (несчастный случай, травма, хирургическое вмешательство), инфекции, другого заболевания. В этом случае речь идет о жизнеугрожающем состоянии — т. н. аддисоническом кризе или острой надпочечниковой недостаточности. Характерные признаки: сильная слабость, спутанность сознания, боли в спине, ногах и животе, рвота и диарея, низкое артериальное давление, гиперкалиемия, гипонатриемия.
Диагностика
Диагноз устанавливается на основании анамнеза, жалоб и симптомов пациента, результатов лабораторной и инструментальной диагностики (КТ, МРТ).
Анализы крови направлены на определение уровня натрия, калия, кортизола и адренокортикотропного гормона (АКТГ), который стимулирует выработку гормонов корой надпочечников, а также на выявление специфических антител, ассоциированных с болезнью Аддисона.
Пациенту может быть назначена стимуляционная проба АКТГ, во время которой (для стимуляции выработки кортизола) вводится адренокортикотропный гормон. Если стимуляция не приводит к выработке нормального уровня кортизола, это указывает на повреждение надпочечников или нарушение их функции.
Также проводится инсулин-индуцированная гипогликемическая проба, которая помогает установить взаимосвязь характерных симптомов болезни Аддисона с аномалиями гипофиза или нарушениями его функции. Во время этого теста пациенту вводится быстродействующий инсулин, уровень сахара в крови замеряется до и после инъекции.
Для оценки функции надпочечников и их структурных особенностей дополнительно проводится визуализация с помощью КТ и МРТ. Эти исследования помогают уточнить характерные изменения, наблюдаемые при развитии болезни Аддисона.
Дифференциальный диагноз
Чаще всего болезнь Аддисона дифференцируют (различают) со следующими заболеваниями:
Лечение болезни Аддисона
Лечение болезни Аддисона основано на применении медикаментозной терапии, направленной на замещение глюкокортикоидного и минералокортикоидного гормонов. Рекомендуется пероральный прием гидрокортизона и флудрокортизона, дозировка препаратов подбирается индивидуально. Терапия проводится на протяжении всей жизни.
Некоторым пациентам может быть предложена андроген-заместительная терапия (тестостерон или андростендион). Больные, получающие такое лечение, сообщают о снижении проявлений усталости, улучшении настроения и психоэмоционального состояния в целом, повышении либидо (у женщин), однако эти подходы к лечению пока исследуются.
Лечение аддисонического криза включает внутривенное введение гидрокортизона, жидкостей, электролитов и препаратов, нормализующих артериальное давление.
Особенности и преимущества лечения болезни Аддисона в клинике Рассвет
Своевременная диагностика и эффективное лечение редких синдромов и болезней входят в область интересов всех врачей клиники Рассвет.
Наши эндокринологи — врачи высокой квалификации, прекрасно подготовлены и имеют большой практический опыт.
Пациентам с подозрением на болезнь Аддисона проводятся все необходимые диагностические исследования для подтверждения или исключения диагноза. При необходимости индивидуально подбирается адекватная схема терапии.
Рекомендации врача-эндокринолога клиники Рассвет пациентам с болезнью Аддисона
Помимо приема препаратов заместительной терапии, пациенту необходимо следить за тем, чтобы получать достаточное количество соли (натрия) из рациона, особенно во время физических нагрузок, при жаре или желудочно-кишечных расстройствах.
Дозировка принимаемых лекарств может быть временно увеличена, если пациент испытывает стресс, связанный с проведением операции, инфекционными и другими заболеваниями. Если из-за тошноты и рвоты пациент не может принимать необходимые препараты перорально, ему назначаются инъекции.
Пациентам с болезнью Аддисона важно знать, что прием стероидов в их случае не связан с серьезными побочными эффектами, поскольку осуществляется восполнение недостатка выработки гормонов. При правильном подборе дозировки лекарств побочные эффекты практически не наблюдаются.
Пациентам с болезнью Аддисона необходимо постоянно иметь при себе медицинский документ, свидетельствующий о наличии заболевания, для случаев оказания экстренной медицинской помощи.
Болезнь Аддисона нельзя предотвратить, но для нее существует эффективное лечение. При своевременной диагностике, правильном подборе терапии, соблюдении мер профилактики острой надпочечниковой недостаточности, ожидаемая продолжительность жизни у пациентов с этим заболеванием не снижается.
Публикации в СМИ
Болезнь Аддисона
Болезнь Аддисона (бронзовая болезнь, хроническая недостаточность коры надпочечников) — хроническая недостаточность коры надпочечников, возникающая при их двустороннем поражении, приводящем к уменьшению (или полному прекращению) секреции ГК и минералокортикоидов. Болезнь Аддисона возникает при поражении более 90% ткани надпочечников. В 80% случаев причина заболевания — аутоиммунный процесс, за ним по частоте следует туберкулёз. Как синдром хроническая недостаточность коры надпочечников присутствует при множестве наследуемых заболеваний. Статистические данные. В США составляет приблизительно 4–6:100 000. При идиопатической аутоиммунной болезни Аддисона женщины страдают чаще мужчин.
Вторичная недостаточность коры надпочечников обусловлена недостаточностью гипофиза (дефицит АКТГ); в отличие от первичной, никогда не сопровождается гиперпигментацией.
Генетические аспекты. Проявления болезни Аддисона наблюдают при ряде наследуемых состояний • Адренолейкодистрофия • Врождённая болезнь Аддисона (103230, Â ): гиперпигментация кожи, гипернатриурия, гипокалиурия • Гипоадренокортицизм семейный (*240200, r ): рвота, пигментация кожи, судорожные припадки, сосудистый коллапс, гипогликемия, гипонатриемия, гиперкалиемия • Гипоплазия коры надпочечников семейная (*300200, Xp21.3–p21.2, дефекты гена DAX1, r ) • Дефекты ГК-рецепторов (*138040, 5q31, ген GRL, Â ; также *202200 [дефект гена MC2R, 18p11.2, r ]): нет ответа на АКТГ, артериальная гипертензия; тяжёлая артериальная гипертензия и гипокалиемический алкалоз у гомозигот • Недостаточность глицерол киназы (307030) • Синдром Оллгрова (синдром 3А [от: Adrenal insufficiency, Achalasia, Alacrimia], *231550, r ): болезнь Аддисона, ахалазия, алакримия; в надпочечниках отсутствует сетчатая зона • Аутоиммунный полигландулярный синдром.
Факторы риска • Недостаточность надпочечников аутоиммунной природы у родственников (первой или второй степени родства) • Лечение ГК в течение длительного времени, а также тяжёлые инфекции, травмы или хирургические вмешательства.
Клинические проявления. Клиническая картина складывается из признаков недостаточности ГК и минералокортикоидов. Преобладание тех или иных проявлений определяется длительностью заболевания.
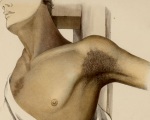
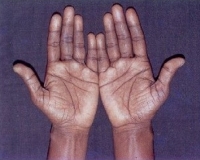
• Гиперпигментация кожи и слизистых оболочек (при первичной недостаточности) часто на месяцы или годы опережает остальные клинические проявления. Возможно одновременное наличие витилиго вследствие аутоиммунной деструкции меланоцитов.
• Общие симптомы: выраженная слабость (в первую очередь мышечная), утомляемость, снижение массы тела, плохой аппетит.
• Артериальная гипотензия, особенно ортостатическая, сопровождается головокружением и иногда синкопальными эпизодами. Также в связи с гипотензией пациенты отмечают плохую переносимость холода.
• Признаки поражения ЖКТ: тошнота, рвота, эпизодическая диарея.
• Возможны психические расстройства (депрессия, психоз).
• Усиление вкусовой, обонятельной, слуховой чувствительности; возможно появление непреодолимого желания солёной пищи.
Адреналовые (надпочечниковые) кризы. В их основе лежит внезапный дефицит ГК и минералокортикоидов вследствие повышения потребности в них или внезапного снижения их выработки на фоне уже существующей хронической надпочечниковой недостаточности.
Причины • Стресс (25% случаев): острое инфекционное заболевание, травмы, оперативное вмешательство, эмоциональное перенапряжение и другие стрессовые воздействия; адреналовые кризы в этих ситуациях провоцирует отсутствие адекватного повышения доз гормональной заместительной терапии. Кроме того, следует иметь ввиду, что при назначении индукторов микросомальных ферментов печени (например, рифампицина) дозу гормонов необходимо корригировать • Двустороннее кровоизлияние в надпочечники — см. Синдром Уотерхауса–Фридерихсена • Двусторонняя эмболия надпочечниковых артерий или тромбоз надпочечниковых вен (например, при проведении рентгеноконтрастных исследований) • Двусторонняя адреналэктомия без адекватной заместительной терапии.
Проявления: артериальная гипотензия, боли в животе, рвота и нарушения сознания. Лабораторные изменения — гипогликемия, гипонатриемия, гиперкалиемия, метаболический ацидоз.
Сопутствующая патология • СД • Тиреотоксикоз • Тиреоидит • Гипопаратиреоз • B12-дефицитная анемия • Нарушение функции яичников • Гиперкальциемия • Хронический кандидоз.
Лабораторные данные. Диагностика хронической надпочечниковой недостаточности сводится к выявлению недостаточных функциональных возможностей коры надпочечников (увеличивать синтез кортизола в ответ на стимулирующие влияния).
• Короткая проба с АКТГ. Определяют содержание кортизола в сыворотке крови до и через 30 мин после в/в введения кортикотропина (0,25 мг). Если пациент не страдает болезнью Аддисона, концентрация кортизола в сыворотке крови увеличивается по меньшей мере на 7 мкг% (достигает 18 мкг% или более), а через 30–60 мин достигает 20 мкг% и более. При болезни Аддисона концентрация повышается незначительно или не изменяется.
• Стандартная проба с АКТГ (более точная). АКТГ (25–40 ЕД) вводят в/в в течение 8 ч. За день до исследования и в день исследования проводят определение содержания свободного кортизола (или 17-гидроксикортикостероидов) в суточной моче. Также определяют концентрацию кортизола в сыворотке крови непосредственно перед введением АКТГ и через 6–8 ч. Для предупреждения развития у больного надпочечниковой недостаточности во время проведения пробы вводят дексаметазон (0,5 мг каждые 6 ч). В норме экскреция кортикостероидов с мочой увеличивается в 3–5 раз, а концентрация кортизола в сыворотке крови — до 15–40 мкг%. При болезни Аддисона увеличение незначительно (или его нет)
Дополнительно: • Гипонатриемия (менее 130 ммоль/л) • Гиперкалиемия (более 5 ммоль/л) • Увеличение содержания азота мочевины крови • Гипогликемия • Уменьшение содержания кортизола, повышение уровня ренина (радиоиммунологическое исследование) • Увеличение содержания АКТГ (при вторичной недостаточности — снижение) • Уменьшение концентрации 17-гидроксикортикостероидов в моче • Умеренные нейтропения и эозинофилия.
Инструментальные данные • КТ органов брюшной полости •• Небольшой размер надпочечников (атрофия или следствие длительно протекающего туберкулёза) •• Увеличение надпочечников (ранняя стадия туберкулёза или другие потенциально излечимые заболевания) • Рентгенография органов брюшной полости: возможно выявление кальцификации надпочечников • Рентгенография органов грудной клетки: выявление возможной кальцификации надпочечников и уменьшения размеров сердца • ЭКГ: низковольтажный комплекс QRS с неспецифическими изменениями зубца T и сегмента ST; иногда изменения, характерные для гиперкалиемии.
Диагностическая тактика. Характерные клинические проявления (гиперпигментация в сочетании с артериальной гипотензией и другими признаками) позволяют предположить диагноз. Для его подтверждения необходимо последовательно проведение лабораторного и инструментального обследования.
Дифференциальная диагностика • Миопатии • Гипогликемия, обусловленная другими причинами • Синдром неадекватной секреции антидиуретического гормона (АДГ) • Сольтеряющая форма адреногенитального синдрома • Отравление тяжёлыми металлами • Гемохроматоз • Нейрогенная анорексия • Спру • Гиперпаратиреоз.
ЛЕЧЕНИЕ
Тактика ведения. Лечение недостаточности коры надпочечников с помощью заместительной терапии глюко- и минералокортикоидами. Соответствующее лечение основного заболевания (например, туберкулёза). Неотложная терапия адреналового криза.
Режим амбулаторный, при адреналовом кризе — экстренная госпитализация.
Диета. Достаточное количество белков, жиров, углеводов и витаминов, особенно С и В1 (рекомендуют отвар шиповника, чёрную смородину, дрожжи). Поваренную соль потребляют в повышенном количестве (20 г/сут). Содержание солей калия уменьшают до 1,5–2 г/сут. В рационе снижают содержание картофеля, гороха, фасоли, бобов, сухофруктов, кофе, какао, шоколада, орехов, грибов. Овощи, мясо, рыбу необходимо употреблять в варёном виде. Режим питания дробный, перед сном рекомендуют лёгкий ужин (стакан молока) для предотвращения гипогликемического состояния утром.
Лекарственная терапия. Цель фармакотерапии — снижение частоты осложнений и уменьшение смертности.
• Лечение хронической недостаточности коры надпочечников — заместительная терапия ГК и минералокортикоидами. Применяют гидрокортизон и флудрокортизон •• Гидрокортизон по 10 мг утром и 5 мг внутрь ежедневно после обеда (взрослым до 20–30 мг/сут) •• Флудрокортизон по 0,1–0,2 мг внутрь 1 р/сут. При развитии артериальной гипертензии его дозу следует снизить. При остром заболевании или после незначительной травмы дозу стероидных гормонов удваивают вплоть до улучшения самочувствия. При оперативном лечении перед и (при необходимости) после операции дозу стероидных гормонов корригируют. При заболеваниях печени, а также больным пожилого возраста дозы препаратов следует снизить.
• Лечение адреналового криза 1) Экстренное обеспечение венозного доступа с в/в инфузией 0,9% р-ра натрия хлорида до устранения дегидратации и гипонатриемии. 2) Гидрокортизон — 100 мг немедленно в/в в течение 5 мин, затем инфузия 300 мг в течение 24 ч (100 мг в первые 2 ч); на вторые сутки обычно вводят 150 мг, на третьи — 75 мг. Клиническое улучшение (оцениваемое в первую очередь по восстановлению АД) обычно наступает через 4–6 ч инфузии. При отсутствии улучшения следует пересмотреть диагноз. 3) Выявление и устранение провоцирующего фактора. 4) При регидратации часто развиваются гипертермия и психотические реакции • При гипертермии (на фоне нормального АД) назначают жаропонижающие средства, например ацетилсалициловую кислоту по 500 мг каждые 30 мин до снижения температуры тела • При развитии психотических реакций после первых 12 ч лечения следует снизить дозу гидрокортизона до минимальной эффективной.
Длительное наблюдение. Показано пожизненное врачебное наблюдение для постоянного контроля адекватности проводимой терапии и исключения передозировки принимаемых гормонов. Оценку адекватности терапии проводят по следующим параметрам: АД, ЧСС, концентрация электролитов в плазме крови, содержание ренина плазмы, аппетит, физическая активность, концентрация глюкозы крови натощак.
Пациенту необходимо предоставить полную информацию о клинических проявлениях адреналового криза, в т.ч. и ранних, для того, чтобы суметь вовремя увеличить дозу принимаемых гормонов и предотвратить развитие серьёзной симптоматики • Если тошнота и рвота препятствуют приёму препаратов внутрь, больной должен обратиться за медицинской помощью для проведения парентеральной терапии • При хирургических вмешательствах необходимо корригировать дозу стероидных гормонов • Следует избегать инфекционных заболеваний.
Осложнения • Адреналовый (надпочечниковый) криз • Гиперкалиемический периодический паралич (редко) • Реактивные психозы.
Прогноз. При адекватной терапии благоприятный. Ожидаемая продолжительность жизни близка к обычной.
Возрастные особенности • Дети: •• Диагностика сложнее •• Развивается у сибсов (родных братьев и сестёр) •• Дозы гидрокортизона и флудрокортизона должны быть ниже, чем у взрослых • Пожилые. Чаще возникает надпочечниковый криз.
МКБ-10 • E27.2 Аддисонов криз • E27.1 Первичная недостаточность коры надпочечников • A18.7+ Туберкулез надпочечников (E35.1*)
Примечание. Аддисонизм — симптомы аддисоновой болезни без поражения коры надпочечников.
Приложение. Алакримия — отсутствие слёзоотделения, неприятные ощущения в области глаз; приводит к развитию ксерофтальмии, помутнению роговицы. Известна врождённая форма (*103420), результат гипоплазии слёзной железы. Алакримия сопровождает также синдром Леша–Найена и эктодермальную ангидротическую дисплазию. МКБ-10. H04.1 Другие болезни слезной железы.
Болезнь Аддисона ( Бронзовая болезнь )
Болезнь Аддисона – это первичная надпочечниковая недостаточность (ПНН), которая вызвана разрушением железистой ткани надпочечников и снижением синтеза гормонов. Заболевание возникает на фоне аутоиммунных патологий, поражения эндокринных желез туберкулезным процессом. Классические симптомы включают гиперпигментацию кожных покровов, общую и мышечную слабость, диспепсические расстройства. Для диагностики применяются иммунологические и гормональные исследования крови, методы лучевой диагностики. Лечение Аддисоновой болезни включает заместительную гормонотерапию, диетотерапию, коррекцию первопричины патологии.
МКБ-10
Общие сведения
Клинический синдром, связанный с поражением надпочечников, был впервые описан английским терапевтом Томасом Аддисоном в 1855 г. Позже связь между характерным симптомокомплексом и надпочечниковой недостаточностью подтвердил французский врач А. Труссо, который назвал ее «Аддисоновой болезнью». В практической эндокринологии заболевание встречается с частотой от 35 до 140 случаев на 1 млн. населения. Пик диагностики приходится на возраст 20-50 лет, патология чаще развивается у женщин.
Причины
Основным пусковым фактором болезни Аддисона признано аутоиммунное повреждение надпочечников, которое составляет до 90% всех причин заболевания. Надпочечниковая недостаточность зачастую сопровождается другими аутоиммунными процессами: витилиго, сахарным диабетом 1-го типа, гипотиреозом и тиреоидитом. При сочетании таких патологий диагностируется полигландулярный синдром. Другие причины недостаточности надпочечников:
На современном этапе установлена вероятность генетической предрасположенности к появлению заболевания. Ученым удалось выяснить ассоциацию болезни Аддисона с HLA монотипами DQ2/DR4–DQ8. Другие исследования доказали роль полиморфизма единичного нуклеотида в области гена CTLA-4. Развитие патологии связывают с нарушением отрицательного отбора лимфоцитов в тимусе, в результате чего формируются аутоиммунные реакции.
Все вышеописанные причины вызывают первичную недостаточность надпочечников, имеющую сходный патогенез и клиническую картину. Во избежание путаницы в терминологии в настоящее время эндокринологи используют название «болезнь Аддисона» только для обозначения ПНН аутоиммунного и туберкулезного генеза. Именно эти варианты заболевания описывал в своих работах Томас Аддисон.
Патогенез
Надпочечниковые железы – парный эндокринный орган, который состоит из коркового и мозгового вещества. В корковом слое вырабатывается ряд гормонов: минералокортикоиды (альдостерон), глюкокортикоиды (кортизол), половые стероиды (андрогены и эстрогены). Механизм развития Аддисоновой болезни связан с недостаточным количеством альдостерона и кортизола, которые участвуют процессах обмена веществ и воздействуют практически на все внутренние органы.
При дефиците кортизола – основного адаптогенного гормона – наблюдается снижение сопротивляемости к эндо- и экзогенным стрессовым факторам, при которых в норме концентрация глюкокортикоидов повышается в десятки раз. К тому же у пациентов развивается циркуляторная недостаточность, дегидратация, угнетение глюконеогенеза и уменьшение запасов гликогена в печени.
Недостаток альдостерона обуславливает повышение уровня калия и снижение количества натрия в крови. При нехватке этого гормона происходят усиленные потери воды через почки и желудочно-кишечный тракт, в результате чего снижается объем циркулирующей крови и развивается артериальная гипотензия. Избыток калия нарушает работу сердца, ухудшает внутрижелудочковую проводимость.
Симптомы болезни Аддисона
Клиническая картина развивается постепенно, зачастую пациенты не могут вспомнить точное время манифестации заболевания. К первым признакам болезни Аддисона относят необъяснимую слабость, снижение работоспособности, уменьшение мышечной силы. Больному становится трудно выполнять привычные бытовые действия, в тяжелых случаях человек не покидает постели, отказывается есть и разговаривать. На фоне артериальной гипотонии возникают обмороки.
Большинство пациентов имеют диспепсические расстройства: разлитые боли в животе, тошноту и рвоту, неустойчивость стула. Симптомы не имеют четкой связи с характером питания, их интенсивность варьирует от легкого недомогания до серьезных нарушений пищеварительной функции. Вследствие массивных потерь натрия развивается пристрастие к соленой пище. На фоне общей слабости, снижения аппетита и угнетения анаболических процессов наблюдается потеря веса.
У пациентов с болезнью Аддисона кожа со временем темнеет и приобретает характерный бронзовый оттенок. Такой симптом стал причиной неофициального названия патологии «бронзовая болезнь». Сначала гиперпигментация возникает на открытых участках тела, которые подвержены действию солнечных лучей, а также в области наружных половых органов и сосков. Затем потемнение кожи наблюдается в местах постоянного трения одеждой, естественных складках тела.
Осложнения
Наиболее опасное последствие болезни Аддисона – развитие острой надпочечниковой недостаточности (аддисонического криза). Такое состояние возникает на фоне травмы, хирургического вмешательства, тяжелой инфекции. У пациентов в течение считанных часов развивается гипотензивный шок, тяжелая дегидратация, гипогликемия. При отсутствии своевременной интенсивной терапии аддисонический криз приводит к летальному исходу.
Более 50% больных со временем сталкиваются с психическими расстройствами и неврозоподобными состояниями. Это особенно характерно для пациентов с недиагностированным заболеванием на фоне повышенной тревоги за здоровье, канцерофобии. При прогрессирующей форме болезни Аддисона возможно появление галлюцинаций. Гиперкалиемия чревата развитием миокардиодистрофии, внутрижелудочковых блокад.
Диагностика
Обследование пациента у врача-эндокринолога начинается с оценки клинических проявлений. Для постановки диагноза обязательно проводится комплекс лабораторных анализов, объем которых определяется с учетом клинической ситуации, общего состояния пациента, наличия признаков других аутоиммунных синдромов. Диагностика болезни Аддисона требует проведения следующих видов исследований:
Дифференциальная диагнгстика
При развернутой клинической картине гипокортицизма и наличии бронзовой пигментации постановка диагноза не затруднена. У пациентов со стертыми проявлениями болезни Аддисона необходимо проводить дифференциальную диагностику с пернициозной анемией, онкопатологией, заболеваниями ЦНС. Желудочно-кишечные симптомы следует отличать от клиники «острого живота», хронического холецистита, энтероколита.
Лечение болезни Аддисона
Диета
Для коррекции электролитных нарушений важное значение имеет диетотерапия. Рацион питания обогащают поваренной солью в количестве 5-10 г в сутки. Поскольку аскорбиновая кислота активизирует синтез кортикостероидов, рекомендуется дополнительный прием витамина С в высоких дозах. Для восполнения дефицита массы тела диета должна содержать высокий уровень белка, достаточное количество растительных и животных жиров в правильном соотношении.
Фармакотерапия
По возможности при болезни Аддисона назначается этиотропная терапия. При туберкулезном поражении надпочечниковых желез лечение проводится под контролем фтизиатра с применением индивидуальной комбинации препаратов. Для контроля аутоиммунных заболеваний рекомендовано патогенетическое лечение: назначение левотироксина, инсулинотерапии.
Основу лечения составляет заместительная гормональная терапия, которая предполагает применение глюкокортикоидов и минералокортикоидов. Коррекция минералокортикоидного обмена не представляет особых сложностей, с этой целью применяется один препарат в стандартных дозах, который показывает высокую эффективность. Применение кортикостероидов имеет ряд правил и нюансов:
Применение гормонотерапии предполагает строгий клинико-лабораторный контроль, чтобы предупредить развитие ятрогенных осложнений. Критериями успешности терапии являются исчезновение субъективной симптоматики, постепенный регресс пигментации, поддержание нормальной массы тела. Пациентам с болезнью Аддисона рекомендуется избегать приема диуретиков, которые усугубляют электролитные нарушения.
Прогноз и профилактика
При правильно подобранной заместительной терапии заболевание не оказывает существенного влияния на качество и продолжительность жизни пациентов. Прогноз определяется комплаенсом больного, причинами и степенью тяжести проявлений гипокортицизма. Профилактика болезни заключается в своевременном выявлении и лечении больных туберкулезом, динамическом наблюдении за пациентами с другими аутоиммунными патологиями.