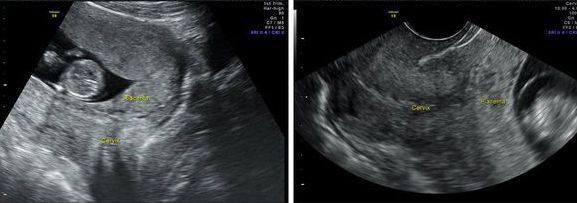
Боковое прикрепление плода что это
Что такое предлежание плаценты? Причины возникновения, диагностику и методы лечения разберем в статье доктора Белкиной Людмилы Викторовны, врача УЗИ со стажем в 24 года.
Определение болезни. Причины заболевания
Краткое содержание статьи — в видео:
Плацента (от лат. placenta — «лепёшка») — орган, который образуется у женщины во время беременности и обеспечивает связь плода с организмом матери. По виду плацента действительно похожа на объёмную лепешку, от которой отходит «отросток» — пуповина.
Чаще всего плацента располагается по передней, реже задней стенке матки с переходом на одну из боковых стенок. Ещё реже плацента локализуется на дне матки и в области трубных углов.
Причины предлежания плаценты
Чем опасно предлежание плаценты
Предлежание плаценты опасно возникновением кровотечения на любом сроке беременности, как на начальных сроках, так и в последнем триместре.
Кровотечение при предлежании плаценты
Всегда ли стоит беспокоиться
Если кровотечение отсутствует, то в случае предлежания плаценты угрозы жизни матери и плоду нет.
Симптомы предлежания плаценты
Основное клиническое проявление, которое может свидетельствовать о предлежании плаценты при беременности – это кровотечения из половых путей. Причиной является частичная отслойка плаценты, которая происходит по мере растяжения стенки матки.
Кровотечение при данной патологии имеет свои особенности [2] :
Полное предлежание плаценты провоцирует обильные кровотечения, которые могут прекратиться, но обычно через некоторое время они возникают снова. А могут продолжиться в виде скудных выделений, а в последние недели беременности возобновиться и/или усилиться.
Если предлежание плаценты неполное, кровотечения обычно появляются в начале родов или в конце беременности.
Факторы, провоцирующие кровяные выделения при беременности с предлежанием плаценты [7] :
Патогенез предлежания плаценты
При прогрессировании беременности нижние отделы стенки матки начинают растягиваться, формируя нижний сегмент. В этот момент мышечные волокна в нижних отделах матки сокращаются, а плацента неспособна растягиваться и сокращаться вслед за стенками матки. В результате происходит смещение поверхностей: участка нижнего сегмента матки и участка плаценты. Ворсинки, покрывающие плаценту, отрываются от стенок матки, что проявляется кровотечением из сосудов плацентарной ткани. Когда сокращение мышц и отслойка плаценты прекращается, происходит тромбоз сосудов и кровотечение останавливается. Повторяющиеся кровяные выделения возникают при повторных сокращениях матки.
С началом родовой деятельности появление кровотечений обусловлено натяжением плодных оболочек, которые удерживают край плаценты, за счёт чего она не сокращается вместе с нижними отделами матки. Вследствие этого натяжения нарушается связь между маткой и плацентой и появляется кровотечение. Когда плодные оболочки разрываются, плацента следует за сокращениями нижнего сегмента матки и дальше не отслаивается. При неполном предлежании после разрыва плодных оболочек головка плода, опустившаяся в таз, поджимает края плаценты, что объясняет остановку кровотечения во время родов.
При полном предлежании кровотечение не прекращается, так как в процессе сглаживания шейки матки плацента продолжает отслаиваться.
Классификация и стадии развития предлежания плаценты
Разделение на заднее и переднее предлежание плаценты в классификации не используется. Расположение плаценты само по себе может быть задним или передним, но оно может быть никак не связано с предлежанием.
Осложнения предлежания плаценты
Частым осложнением неправильного расположения плаценты является её плотное прикрепление (placenta adhaerens) или истинное приращение (placenta increment), возникающие из-за недостаточного развития децидуальной оболочки (слизистой оболочки матки, которая изменяется в течение беременности и отпадает после родов) в области нижнего сегмента матки.
В зависимости от глубины проникновения ворсин плаценты в миометрий (мышечную стенку матки) выделяют три варианта приращения плаценты [6] [8] [9] [10] :
В случае плотного прикрепления и приращения плаценты процесс её отслойки в третьем периоде родов нарушается, вследствие чего возникает кровотечение.
Возможны и другие негативные последствия предлежания плаценты.
Фетоплацентарная недостаточность (нарушение функции плаценты), гипоксия плода (нехватка кислорода для плода), задержка роста плода (дефицит веса плода) — такие осложнения могут стать следствием отслойки плаценты. Это объясняется тем, что отслоившаяся часть перестаёт участвовать в общей системе маточно-плацентарного кровообращения и в газообмене.
Анемия (снижение уровня гемоглобина в крови) часто развивается из-за повторяющихся кровотечений. При массивном кровотечении может наступить гибель плода.
Гестоз (преэклампсия) — грозное осложнение беременности, возникающее после 20 недель, характеризуется расстройствами функции сердечно-сосудистой системы, гемостаза, иммунитета, гемодинамики, микроциркуляции, что приводит к эндогенной интоксикации и полиорганной недостаточности. А это значительно ухудшает характер повторяющихся кровотечений.
Послеродовые осложнения и последствия
Послеродовые осложнения общепопуляционные, как и при нормальном расположении плаценты.
Диагностика предлежания плаценты
Анамнез. Диагностика предлежания плаценты начинается со сбора акушерско-гинекологического анамнеза. Стоит обратить внимание на наличие в нём перенесённых воспалительных процессов в матке и придатках, дисфункций яичников, аномалий развития матки, перенесённых абортов и операций (удаление миоматозных узлов, кесарево сечение) и осложнений после них.
Осмотр врачом. Наружное акушерское исследование. Подозрение на аномальное расположение плаценты должно возникнуть при неправильном положении плода и высоком расположении предлежащей части плода (головки) над входом в малый таз. При пальпации головка ощущается не так чётко: как будто через губчатую ткань (стенки матки и плацента), и её можно принять за тазовый конец.
Состояние плода. При расположении плаценты в нижнем сегменте по задней стенке предлежащая часть часто выступает над лоном, смещаясь кпереди. Когда головка смещается кзади и к мысу, появляется ощущение сопротивления, что может привести к урежению сердцебиения плода. Однако диагностическая ценность указанных признаков низкая.
Влагалищное исследование беременной. Имеются чёткие диагностические признаки (наличие плацентарной ткани в области внутреннего зева), указывающие на аномальное расположение плаценты. Однако такое исследование необходимо проводить максимально бережно с целью предотвращения кровотечения. Если УЗИ показало полное предлежание плаценты, то от влагалищного исследования стоит вовсе отказаться.
Инструментальные методы исследования. Самым безопасным и наиболее объективным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ).
УЗИ-диагностика предлежания плаценты
Раньше применялись непрямые методы исследования (цистография, ангиография, использование радиоизотопов), но ультразвуковая диагностика вытеснила их.
При отслойке плаценты с помощью УЗИ можно определить наличие гематомы (скопления крови) между плацентой и стенкой матки, если не произошло кровотечение из полости матки.
На каком сроке ставят диагноз предлежание плаценты
Диагноз ставят с 20 недель, так как 80 % предлежаний плаценты и низкое её расположение в ранних сроках беременности к доношенному сроку исчезают.
Лечение предлежания плаценты
Особенности ведения беременности
Выбор метода лечения зависит от ряда обстоятельств [7] :
Медицинское сопровождение беременных с предлежанием плаценты
При выявлении предлежания плаценты во второй половине беременности, особенно при полном предлежании, пациентка должна находиться в стационаре. Лечение в акушерском стационаре при сохранении удовлетворительного состояния беременной и плода направлено на продление срока беременности до 37-38 недель.
Как рожать с предлежанием плаценты
В ряде случаев необходимо проведение экстренного кесарева сечения.
Показания к экстренным родам с помощью кесарева сечения (независимо от срока беременности):
Показания к плановому кесареву сечению:
Естественные роды при предлежании плаценты
Естественные роды через родовые пути с ранней амниотомией (вскрытием плодного пузыря) необходимо вести под постоянным мониторным контролем за состоянием плода и сократительной деятельностью матки (КТГ). Естественное родоразрешение возможно при неполном предлежании плаценты и благоприятных условиях:
Секс и предлежание плаценты
Из-за риска кровотечения при предлежание плаценты рекомендуется физический и половой покой.
Прогноз. Профилактика
Регулярное наблюдение акушером-гинекологом, своевременная диагностика аномального расположения плаценты, осложнений предлежания плаценты и их лечение дают благоприятный прогноз для матери и плода.
Для профилактики предлежания плаценты рекомендуется [7] [9] [10] :
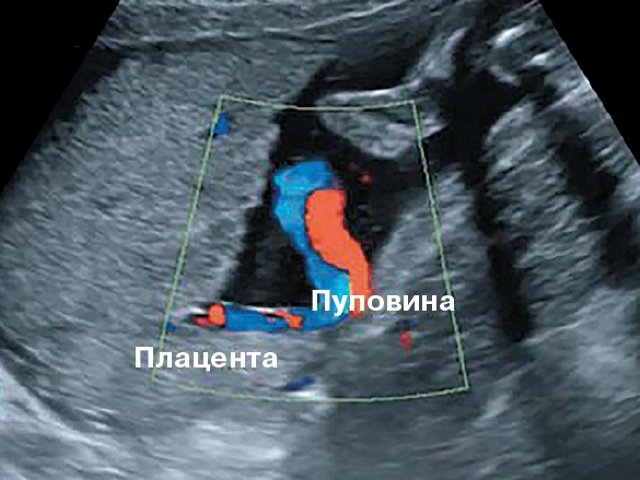
Оболочечное прикрепление пуповины без предлежания сосудов при одноплодной беременности: пренатальная ультразвуковая диагностика и вопросы тактики
УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Введение
Оболочечное прикрепление пуповины (ОПП, velamentous cord insertion) – прикрепление пуповины к амниальной оболочке с фрагментом аберрантных сосудов, проходящих до плаценты в амниально-хориальном пространстве.
Частота ОПП по данным патологоанатомического исследования и по наиболее значимым пренатальным исследованиям составляет 1–1,5% при одноплодной и 6% при многоплодной беременности [1, 2].
Описывают различные типы ОПП в зависимости от наличия или отсутствия расщепления межоболочечно расположенных сосудов [3]. В руководстве М.В. Медведева оболочечное прикрепление и расщепленное прикрепление описаны как два раздельных варианта [4]. Мы в своей работе выделили два типа: фиксированный и свободный [5].
Обоснованием выделения ОПП как аномального являются результаты исследований, где отмечены повышенная частота экстренных кесаревых сечений, замедления роста плода, недоношенности, врожденных аномалий, низких баллов по шкале Апгар и отслойки плаценты [6–9].
В то же время общепринятая тактика оперативного родоразрешения является принятой только при наличии предлежания сосудов. При ОПП без наличия vasa previa отсутствует общепринятая установленная тактика времени и метода родоразрешения. Мы также не нашли работ с дифференцированным подходом к оценке исхода беременности в зависимости от ОПП.
Представляем свой опыт пренатальной диагностики оболочечного прикрепления пуповины.
Материалы и методы
Наше исследование носило характер ретроспективного. Были включены все случаи ОПП при одноплодной беременности без предлежания сосудов, выявленные нами при ультразвуковом исследовании (УЗИ) во II–III триместрах беременности и подтвержденные при родоразрешении.
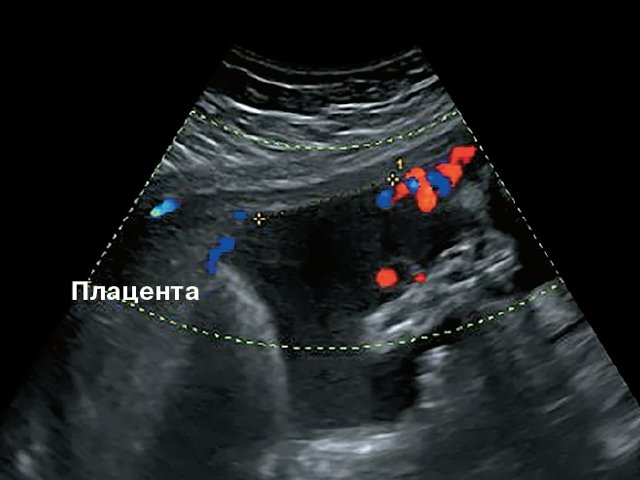
Согласно рекомендациям Российской ассоциации врачей ультразвуковой диагностики в акушерстве и гинекологии, мы в своей практике определяем место прикрепления пуповины во II и III триместрах у всех пациенток с оценкой, при необходимости, области внутреннего зева с использованием цветового допплеровского картирования (ЦДК).
Прикрепление пуповины при УЗИ нами классифицируется как:
Во всех случаях при установлении краевого или ОПП уровень расположения места прикрепления относительно внутреннего зева оценивали как нижняя, средняя или верхняя треть полости матки.
Оболочечное прикрепление пуповины мы подразделяли на два типа. Фиксированный тип, когда пуповина прикрепляется к оболочкам пристеночно со стороны одного края плаценты, а сосуды, проходящие до плаценты, расположены межоболочечно, но фиксированы к стенке матки. В случаях, когда ход этих сосудов оказывается над проекцией внутреннего зева, это определялось как предлежание сосудов (vasa previa). Второй тип ОПП – свободный, когда пуповина прикреплена к амниальной оболочке с последующим свободным расщепленным ходом сосудов от пупочного ствола до плаценты.
УЗИ проводились на современных сканерах с использованием конвексного датчика RAB 2–5 МГц и применением ЦДК.
Результаты
Частота выявления ОПП в нашем исследовании составила 0,73% (21/2872). Средний возраст пациенток был 24 года (интервал 22–30 лет), срок гестации при установлении диагноза составил в среднем 29 нед (интервал 21–34 нед). Во всех наблюдениях при УЗИ определен один плод без видимой патологии (только в одном наблюдении дополнительно у плода была выявлена правая дуга аорты), параметры фетометрии, толщина, структура плаценты соответствовали гестационному сроку, сердечная деятельность и количество вод нормальные. В одном наблюдении была выявлена двудолевая плацента. В таблице 1 представлены результаты УЗИ и исходы беременности у пациенток, включенных в исследование.
| № наблю- дения | Срок беременности при УЗИ (нед, день) | Беременность / роды / дети | Плацента: расположение / отношение к зеву | Пуповина: тип ОПП / уровень прикрепления | Исход беременности: срок / метод / пол / масса тела / шкала Апгар, развитие |
|---|---|---|---|---|---|
| 1 | 26 | 2 / 1 / 1 | Передняя / ко дну | Пристеночный / средняя треть | 38,5 / КС / жен / 2850 г / 7–8 баллов, норма |
| 2 | 21 | 3 / 0 / 0 | Справа по ребру / ко дну | Пристеночный / средняя треть | 39,1 / муж / 3250 г / 8–9 баллов, норма |
| 3 | 22 32,4 | 2 / 2КС / 2 | Передняя / ко дну | Пристеночный / средняя треть | 38,5 / КС / муж / 3630 г / 7–8 баллов, норма |
| 4 | 27 32 | 2 / 1КС / 1 | Передняя / ко дну | Пристеночный / верхняя треть | 39,6 / 3050 г / норма |
| 5 | 33 | 1 / 0 / 0 | Две доли: передняя и задняя / ко дну | Свободный / средняя треть | 37 / КС / муж / 2800 г / 8–9 баллов, норма |
| 6 | 33 | 1 / 1 / 1 | Задняя / ко дну | Свободный / средняя треть, 20 мм | 39 / муж / 3100 г / 7–8 баллов, норма |
| 7 | 32,2 | 1 / 0 / 0 | Передняя справа / ко дну | Свободный / средняя треть, 30 мм | 38 / КС / 3250 г / норма |
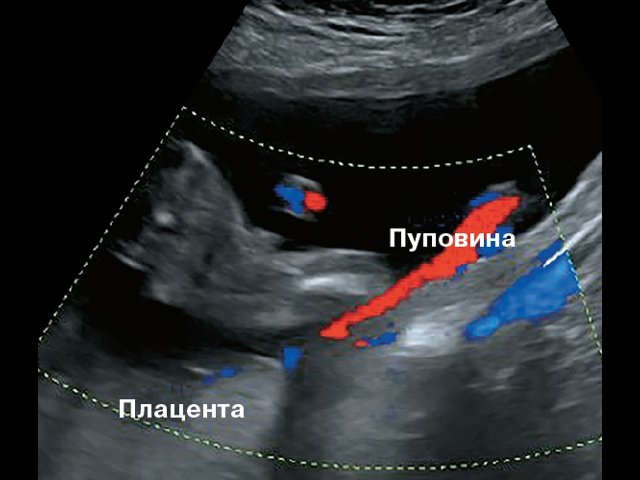
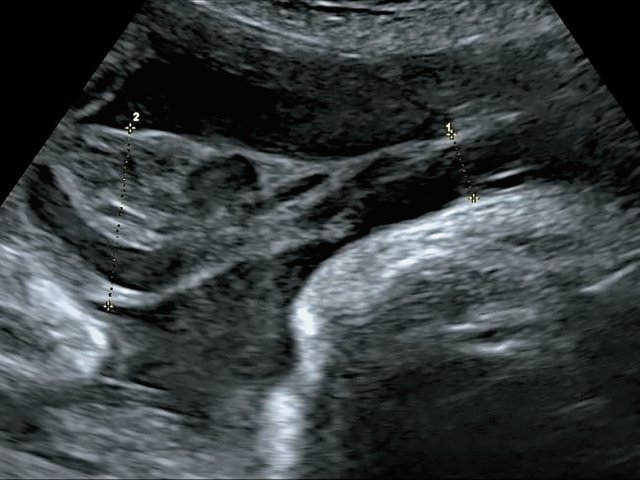
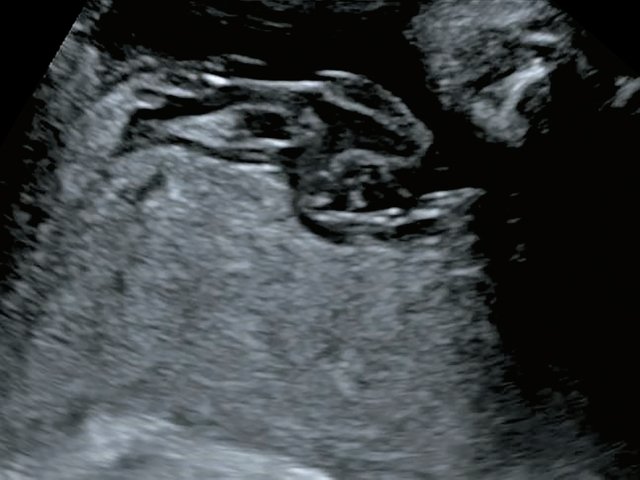
В четырех наблюдениях (№ 1–4 по таблице) при УЗИ выявлен тип фиксированного пристеночного ОПП с расположением места прикрепления в средней трети полости матки. Длина аберрантных сосудов была в пределах 10–55 мм (рис. 1).
Во всех этих случаях родоразрешение произошло в доношенные сроки 37–39,1 нед. Родоразрешение естественным путем имело место в 2 случаях в 39 и 39,1 нед. Также в 2 случаях родоразрешение проведено методом кесарева сечения в плановом порядке, из них в одном – по поводу наличия двух кесаревых сечений в анамнезе, а в другом по желанию семьи. Исходы для плодов и матерей во всех наблюдениях нормальные.
Рис. 1. Наблюдения № 1–4. Отображены различные картины фиксированного пристеночного типа ОПП, сроки беременности 21–26 нед.
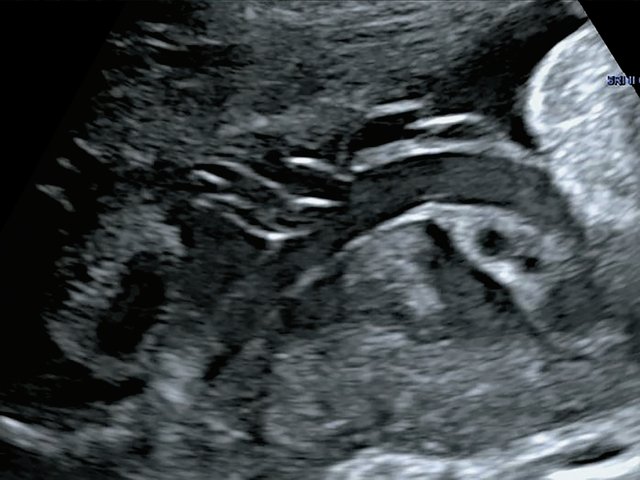
В одном наблюдении (№ 5) было выявлено наличие двудолевой плаценты с расположением долей по передней и задней стенкам матки ближе ко дну. У места прикрепления к плаценте сегмент пуповины был расширен и уплощен (рис. 2). При детальном исследовании этого сегмента выявлен расщепленный ход сосудов, идущих от ствола пуповины до долей плаценты. Длина аберрантных сосудов была в пределах 70–80 мм (рис. 3).
Рис. 2. Наблюдение №5. Виден сегмент нормальной картины ствола пуповины (1) и расширенный уплощенный сегмент (2) ближе к плаценте, беременность 33,5 нед.
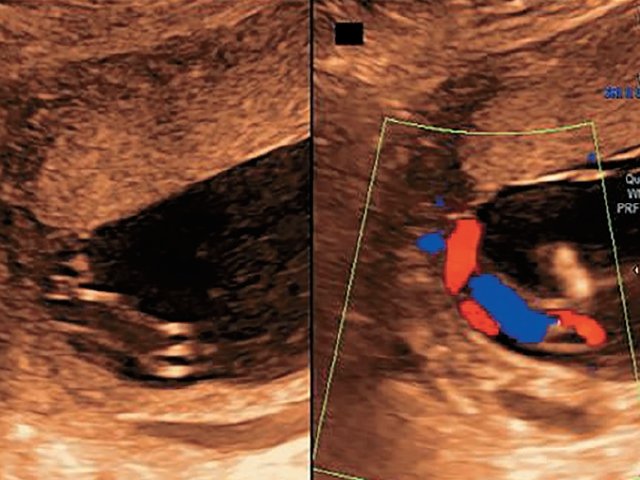
Рис. 3. Наблюдение №5. Отображен расщепленный ход сосудов пуповины (длина аберрантных сосудов 70–80 мм) при свободном типе ОПП в серошкальном изображении.
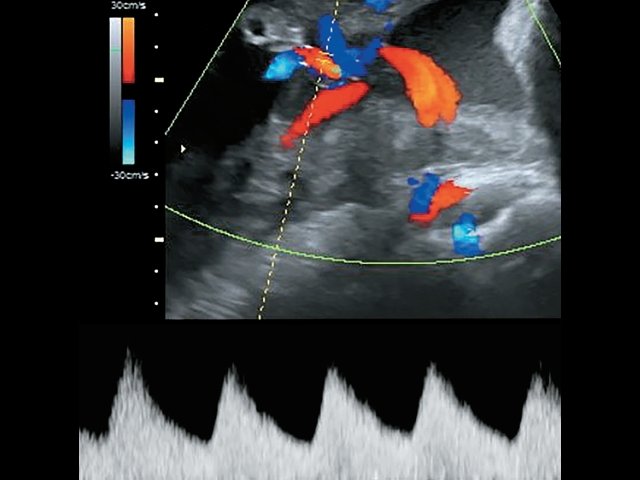
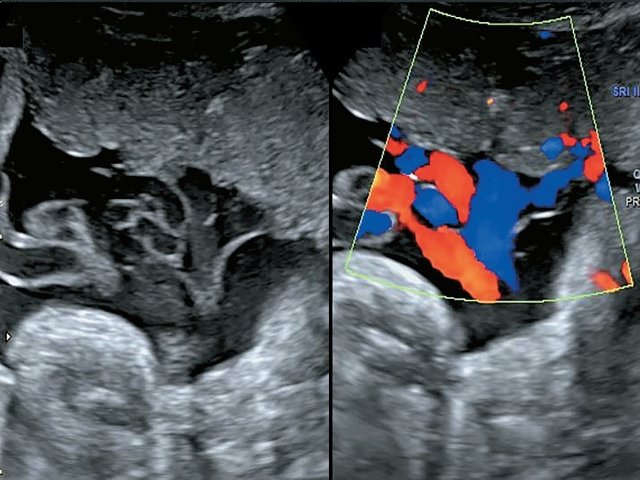
Использование импульсной и цветовой допплерометрии позволило точно идентифицировать сосуды. Отмечался ход двух раздельных ветвей вены от передней и задней долей, а также выявлен ход двух артерий к передней доле и одной артерии – к задней (рис. 4). В 37 нед пациентка была родоразрешена методом кесарева сечения в плановом порядке. Плод мужского пола, масса тела 2800 г, оценка по шкале Апгар 8-9 баллов, без видимой патологии (на момент написания статьи развитие ребенка соответствует возрасту).
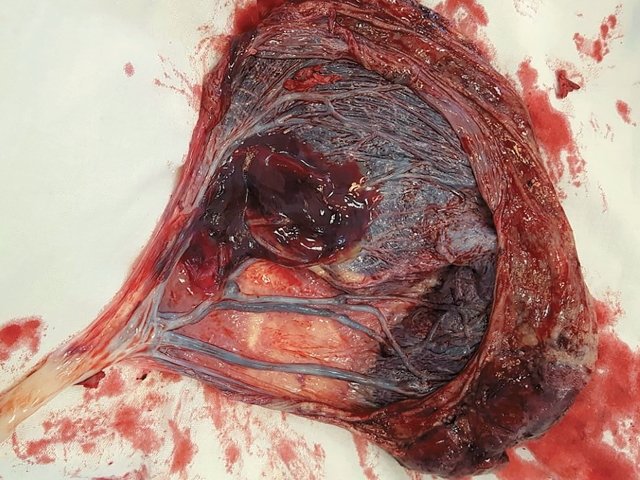
Послеродовой визуальный осмотр плаценты подтвердил полученную при УЗИ картину двудолевой плаценты, ОПП и раздельный ход межоболочечно расположенных сосудов, не защищенных вартоновым студнем, к обеим долям плаценты (рис. 5).
Рис. 4. Наблюдение №5. Отображен расщепленный ход сосудов пуповины с применением цветового и импульсного допплеровского картирования.
Рис. 5. Наблюдение №5. Картина плаценты после кесарева сечения. Виден расщепленный свободный ход сосудов пуповины к поверхности двух плацентарных долей.
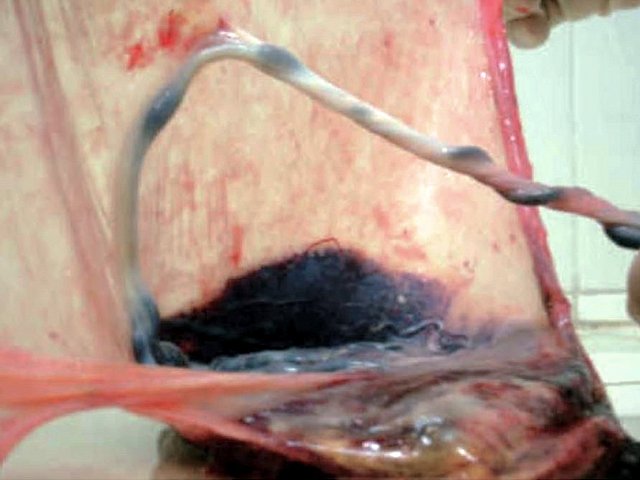
Еще в двух других наблюдениях (№ 6 и 7) также был выявлен тип свободного ОПП, но длина аберрантных сосудов составила максимально 30 мм (рис. 6, 7). В одном случае первородящая пациентка родоразрешена в 38 нед методом кесарева сечения в плановом порядке, а в другом повторные роды произошли естественным путем в 39 нед. Исходы благоприятные.
Рис. 6. Наблюдение №6. Отображено прикрепление к поверхности плаценты расщепленных свободно расположенных сосудов пуповины (свободный тип ОПП с длиной аберрантных сосудов до 30 мм), беременность 36,2 нед.
Рис. 7. Наблюдение №7. Также виден расщепленный ход сосудов пуповины над поверхностью плаценты, беременность 34,4 нед.
W. Sepulveda и соавт. [8] сделали вывод, что двухмерный ультразвук с использованием ЦДК должен быть методом выбора для скрининга ОПП внутриутробно. Подчеркивается, что включение визуализации места прикрепления пуповины в протокол ультразвукового сканирования II триместра потенциально может выявить значительное число беременностей, подверженных риску развития акушерских осложнений.
Типично в работах, посвященных ОПП [15], эта патология представляется в виде пуповины, прикрепленной к оболочкам пристеночно с одной стороны от плаценты, с сосудами, проходящими до плаценты, расположенными межоболочечно и фиксированно к стенке матки (рис. 8). В своей практике этот тип мы отмечали как фиксированный. Одним из грозных осложнений этого типа ОПП является предлежание сосудов пуповины (vasa previa), когда сосуды проходят над проекцией внутреннего зева.
Рис. 8. Отображена картина пристеночного типа ОПП [15].
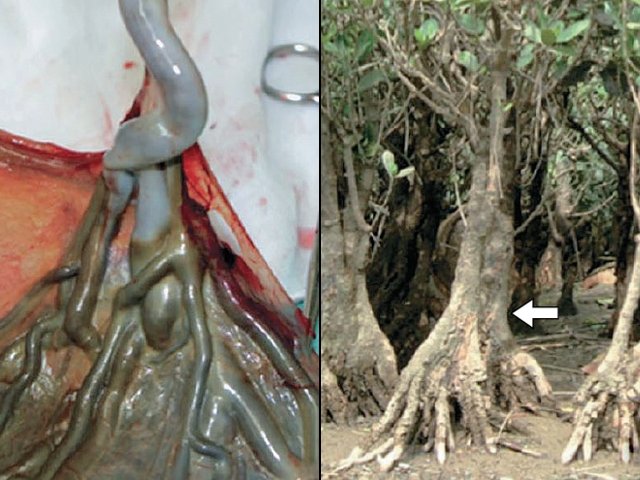
Другую картину ОПП опубликовали T. Kuwata и соавт. в 2012 г. [16]. Ими был предложен «mangrove sign» («признак мангрового дерева») (рис. 9) для пренатальной диагностики ОПП.
Рис. 9. «Mangrove sign»: картина этого признака после родов и особенность роста мангрового дерева – надземное расположение корневых отростков [16].
Считается, что причинами этих осложнений при аномальном прикреплении пуповины являются возможная компрессия, перегиб и разрыв аберрантных сосудов и ремоделирование сосудов плаценты, которое влияет на распределение маточно-плацентарного кровотока [17].
В то же время последний систематический обзор и метаанализ работ [2], посвященных прикреплению пуповины и исходу беременности, показал наличие статистически значимой связи ОПП только с повышением частоты экстренного кесарева сечения. Показаниями к этому являются частые аномалии сердцебиения плода, что, как считается, вызвано сжатием сосудов, не защищенных вартоновым студнем в случаях ОПП. Относительно других осложнений в этом анализе сделан вывод, что ограниченное количество включенных исследований, вариация в схемах исследования и разница в определении критериев аномального прикрепления пуповины в разных исследованиях препятствовали точному сравнению. Подчеркнута необходимость дальнейших исследований для определения влияния антенатальной идентификации аномального прикрепления пуповины на улучшение исходов для матери и плода.
Такие результаты, видимо, и являются причиной того, что нет установленной тактики родоразрешения при ОПП, в отличие от предлежания сосудов, когда тактика однозначно требует проведения кесарева сечения.
Мы также не нашли работ с дифференцированным подходом к оценке исхода беременности в зависимости от свободного или фиксированного типа ОПП.
С точки зрения выбора тактики ведения беременности при аномальном прикреплении пуповины заслуживает внимания работа J. Hasegava и соавт. [6]. Авторы предлагают оценивать при ОПП уровень прикрепления пуповины относительно от внутреннего зева: в верхней, средней и нижней трети полости матки. Верификация связи между плацентой, прикреплением пуповины и местом разрыва мембраны определяется простым визуальным осмотром после родов.
В этом исследовании показано, что расположение ОПП в нижней трети полости матки, ниже предлежащей части, было значимо связано с аномальными признаками на кардиотокограмме и экстренным кесаревым сечением; в то же время расположение ОПП в верхней или средней трети осложнения родов было нечастым и статистически достоверно не отличалось от случаев нормального прикрепления пуповины.
Скрининг на выявление врожденных заболеваний плода при беременности
Что собой представляет скрининг при беременности и зачем он проводится
Скрининг при беременности — это комплекс обследований, в который входят УЗИ и биохимический анализ венозной крови на гормоны. Как правило, скрининг проводят трижды — в первом, втором и третьем триместре.
Раннее обнаружение патологий имеет очень большое значение. Это дает возможность приступить к лечению генетических заболеваний как можно раньше и если не полностью вылечить их, то хотя бы максимально купировать симптомы. Если при обследовании врач замечает отклонения, беременность контролируется особенно тщательно, что дает возможность предупредить развитие осложнений или преждевременные роды. Если же обнаруженные патологии окажутся слишком тяжелыми и несовместимыми с жизнью, врач направит пациентку на прерывание беременности по медицинским показаниям.
Скрининг при беременности безвреден как для мамы, так и для малыша. Это довольно точное исследование, хотя следует четко понимать, что оно не дает стопроцентной гарантии. Точность скрининга зависит от многих факторов — профессионализма исследователей, соблюдения женщиной правил подготовки к обследованию и других факторов.
Первый скрининг при беременности
Первый скрининг при беременности проводят между и неделями. Нет смысла проходить это обследование ранее — до недели беременности многие показатели практически не поддаются определению.
Исследование включает в себя два медицинских теста — УЗИ и анализ крови.
При помощи УЗИ врач определяет точный срок беременности, оценивает телосложение ребенка, его размеры (окружность головы, длину конечностей, рост), работу сердечной мышцы, симметричность головного мозга, объем околоплодных вод, структуру и размер плаценты, а также состояние и тонус матки. Для каждого из этих параметров есть показатели нормы, с которыми врач и будет сравнивать полученные результаты. Для беременности эти нормы составляют:
Длина кости носа — 2–4,2 мм. Слишком маленькая кость носа может говорить о патологии или же просто о том, что нос у малыша будет курносым. ЧСС (частота сердечных сокращений) — 140–160 ударов в минуту. Небольшое (до 40 ударов в минуту) отклонение в ту или иную сторону считается вариантом нормы.
Размер хориона, амниона и желточного мешка. Хорион — это внешняя оболочка плода, которая со временем станет плацентой. Если он расположен на нижней стенке матки, говорят о предлежании хориона. Это потенциально опасная ситуация, чреватая выкидышем, и в этом случае беременной рекомендован постельный режим.
Амнион — внутренняя оболочка, которая удерживает околоплодные воды. Нормальный объем околоплодных вод на сроке 11–13 недель — 50–100 мл.
Желточный мешок — это зародышевый орган, который в первые недели жизни плода выполняет роль некоторых внутренних органов, которые будут сформированы позже. К сроку первого скрининга желточный мешок должен практически исчезнуть (тогда в бланке обследования будет указано «не визуализируется»). Если же размер его составляет около 6 мм, то, возможно, у плода присутствуют определенные патологии.
Шейка матки. В норме ее длина к моменту первого скрининга составляет 35–40 мм. Более короткая шейка матки означает риск преждевременных родов.
УЗИ проводят двумя способами — трансабдоминальным, при котором датчик располагается на животе, и трансвагинальным, при котором он вводится во влагалище. Трансвагинальное УЗИ дает более полную и точную информацию, но его обычно проводят только в первом триместре. Этот метод, как правило, используют при обследовании женщин с лишним весом, поскольку жировая прослойка в области живота не позволяет в деталях рассмотреть плод и матку.
К УЗИ необходимо соответствующим образом подготовиться. Перед трансабдоминальным УЗИ советуют выпить примерно литр воды, чтобы на момент обследования мочевой пузырь был заполнен — тогда матка немного сместится в сторону живота и картинка будет четче. При трансвагинальном УЗИ степень наполненности мочевого пузыря не имеет никакого значения, однако перед обследованием лучше зайти в туалет — так будет комфортнее. Перед исследованием нужно принять душ или освежиться при помощи влажных салфеток. Скопление газов способно исказить результаты УЗИ, каким бы методом оно ни проводилось. Поэтому будущим мамам, страдающим от метеоризма, советуют за день до обследования принимать средства от метеоризма и не есть ничего газообразующего.
Анализ крови
Чтобы анализ крови дал максимально точные сведения, его нужно сдавать на голодный желудок, как минимум через 8 часов после последнего приема пищи. За 2–3 дня до анализа следует воздерживаться от жареной, жирной, острой, копченой пищи, шоколада, орехов, морепродуктов. Рекомендуется также не вступать в половые контакты. Все это не столь значительно, однако может тем или иным образом повлиять на результат.
Второй скрининг при беременности
Второй скрининг при беременности проводят на сроке 16–20 недель. Как и первый, он состоит их тех же двух этапов — УЗИ и анализа крови.
На этот раз врач определяет не только размеры, но и положение плода и его костную структуру, состояние внутренних органов и место прикрепления пуповины, а также объем околоплодных вод. Вот приблизительные основные показатели нормы для срока 16–20 недель:
ИАЖ (индекс амниотической жидкости, то есть объем околоплодных вод) — 73–230 мм. Маловодие может негативно повлиять на состояние костной структуры ребенка и развитие его нервной системы.
Локализация плаценты. Некоторый риск есть лишь при расположении плаценты на передней стенке матки — при такой локализации возможно отслоение плаценты.
Пуповина. Один из важнейших параметров — место прикрепления пуповины. Краевое, расщепленное или оболочечное прикрепление чревато гипоксией плода и трудностями во время родов, нередко оно становится показанием для кесарева сечения. Пуповина подпитывается через 2 артерии и 1 вену, хотя иногда в наличии имеется только одна артерия. Это может вызвать гипоксию плода, порок сердца, нарушения в работе системы ребенка, стать причиной пониженной массы тела малыша. Впрочем, если все остальные анализы и обследования не показывают отклонений от нормы, волноваться не стоит.
Шейка матки. Длина шейки матки на этом сроке должна составлять 40–45 мм. Короткая шейка матки означает угрозу выкидыша.
Визуализация. Неудовлетворительная визуализация может быть вызвана как особенностями положения плода или лишним весом будущей мамы, так и отеками или гипертонусом матки.
Анализ крови
Третий скрининг при беременности
Третий скрининг при беременности проводят на 30- неделе. По результатам этого скрининга врач принимает решение о необходимости кесарева сечения или возможности естественных родов. Основа третьего скрининга — все те же УЗИ. Иногда назначают допплерографию — исследование работы сосудов. Вот приблизительные нормы для данного срока беременности:
Пренатальный скрининг очень важен, и пренебрегать им не стоит. Вовремя выявленные патологии и отклонения от нормы могут спасти жизнь и здоровье вашему ребенку. Об этом стоит помнить, особенно тем родителям, которые отказываются от обследования из страха узнать о том, что развитие малыша идет не по плану.