Блок коленного сустава что это
Внутрисуставная блокада коленного сустава
Блокада коленного сустава.
Как ни странно, выражение «блокада коленного сустава» в области медицины понимается совершенно по-разному. Это может быть как инъекция в коленный сустав, проводимая специалистами с определенной целью, так и невозможность по ряду причин разогнуть ногу в колене. То есть термин употребляют как название проводимой процедуры или же ощущение «блокады» в области коленного сустава, что не дает осуществить разгибание ноги.
Внутрисуставная блокада коленного сустава.
Как правило, инъекции в коленный сустав используются только в тех случаях, когда боль, которую испытывает пациент настолько сильна, что в избавлении от нее уже не помогают таблетки или другие обезболивающие медикаменты.
Такого рода инъекции не устраняю первопричину патологии, однако если курс лечения был подобран верно, через небольшой промежуток времени пациент может избавиться от боли полностью. Польза инъекций заключается в быстром уменьшении болевых ощущений пациента. Быстрота снижения боли обусловлена локальным воздействием данного вида лечения.
Внутрисуставная блокада коленного сустава может быть полезна не только для лечения заболеваний, но и во время восстановительного периода после хирургических вмешательств в области коленных хрящевых образований или других операций. Процедура в данном случае позволяет облегчить реабилитацию.
Кроме того, инъекции используются в профилактических целях. Они приостанавливают процессы разрушения суставов, а также в ряде случаев способствуют восстановлению соединительных тканей.
Перед использованием инъекций необходимо проконсультироваться со специалистом. Причина этому довольно ясна: процедура индивидуальна, в некоторых ситуациях ее применение может усугубить проблемы со здоровьем пациента.
Среди пунктов, говорящих о бессмысленности рассматриваемого вида лечения, можно выделить следующие:
Показаниями к применению являются следующие пункты:
Описание процесса проведения внутрисуставной блокады коленного сустава.
При любых ситуациях необходимо исключить возможность проведения блокады самостоятельно в домашних условиях. Неправильное выполнение блокады может значительно навредить здоровью больного, усугубив уже имеющиеся проблемы. Процедура требует особых навыков, поэтому проводится только под контролем специалистов в данной области. Именно поэтому не рекомендуется пользоваться услугами недипломированных лечащих врачей, в ответственности которых нет полной уверенности.
Итак, методы проведения блокады:
Преимущества внутрисуставной блокады коленного или тазобедренного сустава:
Ответы на вопросы, чаще всего интересующие пациентов:
Нужно ли каким-то образом готовиться к проведению внутрисуставной блокады?
Нет, терапия проводится без подготовки пациента. Однако по назначению лечащего врача стоит провести дополнительные обследования, если в этом есть необходимость.
Будут ли какие-либо ограничения после проведения внутрисуставной блокады?
Будут. В ближайшие 24 часа не следует прибегать к какой бы то ни было физической нагрузке. Двигательная активность в области сустава ускоряют кровоток, что приводит к распространению введенного медикаментозного препарата по всему организму. Для более эффективной локализации лекарственного средства стоит ограничить движения в этой области. Также необходимо отказаться от ряда процедур, способствующих развитию в организме воспалительного процесса.
Какие побочные эффекты нужно ожидать после осуществления инъекций?
Побочные действия, вызываемые внутрисуставной блокадой коленного или тазобедренного сустава, чрезвычайно редки. Это может быть проявлением аллергических реакций, связанных с воздействием на организм применяемого медикаментозного препарата. Однако стоит отметить, что данный вопрос должен быть взят под контроль специалиста, проводящего процедуру.
Процессу внутрисуставной блокады характерен непродолжительный реабилитационный период. Во время восстановления пациент может чувствовать боль в месте инъекции. Для того чтобы максимально снизить неприятные ощущения следует по возможности обездвижить сустав, приложить на данную область холод. Если действие вышеперечисленных советов не помогает, по рекомендации специалиста стоит принять обезболивающие медикаментозные препараты.
В случае, когда положительного воздействия после внутрисуставной блокады не обнаруживается необходимо незамедлительно связаться с лечащим врачом, под контролем которого проводилась процедура.
Какие осложнения могут сопровождать процесс блокады?
Среди осложнений после проведения процедуры встречаются: внесение различных инфекции или болезнетворных бактерий во время терапии, аллергическая реакция (во избежание которой перед блокадой проводят ряд обследований по назначению врача), микротравмы суставной сумки или близлежащей области, кровотечения, неспецифическое воспаление, токсические реакции. Однако при условии, что специалист, проводящий внутрисуставную блокаду и контролирующий общее состояние пациента, будет иметь высокую квалификацию, обладать рядом необходимых навыков и умений, вероятность осложнений будет сведена к минимуму (на данный момент осложнения проявляются лишь у 0,4 процентов всех пациентов, подверженных внутрисуставной блокаде коленного или тазобедренного сустава).
Группы лекарственных препаратов, применяемых для инъекций:
Выбор группы и конкретного препарата определяется исключительно лечащим врачом, исходя из индивидуальных показателей каждого пациента. Также определение необходимого обезболивающего средства осуществляется в зависимости от цели, которую преследует пациент, приходящий на процедуру внутрисуставной блокады коленного или тазобедренного сустава.
Дополнительная информация о процедуре.
Необходимо отметить, что частотность внутрисуставных блокад определяется в зависимости от вида сустава, а также стадии патологии, от которой желает избавиться пациент. Данный процесс не следует осуществлять на крупных суставных сумках чаще 1 раза в 2-3 месяца. К указанному типу суставов относятся коленный и тазобедренный. Другие суставы могут быть подвержены блокаде не чаще 1 раза в 2-4 недели. Если между инъекциями не будет соблюдаться предложенный интервал, из-за веденных глюкостероидов может начаться процесс разрушения соединительных тканей, а именно хряща.
В ряде случаев после внутрисуставной блокады коленного или тазобедренного сустава пациент не ощущает каких-либо улучшений. Тогда необходимо приостановить плановые процедуры, после чего незамедлительно провести повторное диагностирование, так как причиной отсутствия положительного эффекта лечения может стать ошибочно определенный диагноз.
Лечение хряща коленного сустава
Автор статьи
Внутри коленного сустава есть хрящи. Они покрывают суставные поверхности костей: бедренной и большеберцовой. Хрящи смягчают трение. Они обеспечивают сохранность внутрисуставных структур даже на фоне интенсивных физических нагрузок. К сожалению, в силу различных заболеваний возможно истончение или механическое повреждение хрящей. В этом случае пациенту требуется лечение.
Лечение хряща коленного сустава
Принципы лечения
Подходы к лечению зависят от того, по какой именно причине истончился хрящ. Это может произойти в результате:
Лечение может быть направлено на устранение симптомов, замедление дегенеративных процессов, купирование воспаления, усиление регенераторных способностей хрящевой ткани. Иногда требуется хирургическое вмешательство. Оно позволяет выполнить замещение дефектов хрящевой поверхности.
Консервативные методы
Если гиалиновый хрящ коленного сустава истончен, лечение начинают консервативными методами. Применяются такие способы терапевтического воздействия:
Коррекция образа жизни
Изначально необходимо устранить все факторы, которые могут провоцировать истончение хряща коленного сустава. Лечение начинают с того, что пациенту рекомендуют отказаться от тяжелой физической работы, спорта. Потому что при продолжающемся механическом раздражении хряща он будет повреждаться, а полноценное восстановление хрящевой ткани невозможно по причине его слабого кровоснабжения.
Физиотерапия
Физиотерапевтическое лечение применяется с целью уменьшения отека, боли. Оно позволяет улучшить кровообращение в той зоне тела, которая находится в непосредственной близости к поврежденным коленным хрящам. В результате улучшается трофика тканей, уменьшаются явления гипоксии, ускоряются регенераторные процессы.
Применяются такие виды физиолечения:
Физиотерапия часто сочетается с медикаментозным лечением. Местные препараты наносятся на кожу. Затем проводится электрофорез или фонофорез для их лучшего проникновения внутрь суставной полости.
Физиотерапия
Лечебная физкультура
Физические тренировки помогают укрепить мышцы, разгрузить коленный сустав. Они также способствуют восстановлению хряща за счет улучшения кровообращения. При нагрузке к мышце приливает кровь. Расширяются сосуды. Поэтому кровоснабжение суставной капсулы возрастает. Улучшается и кровенаполнение тех частей хряща, которые прилегают к капсуле.
Медикаментозная терапия
Применение препаратов остается одним из главных способов лечения. В данный момент не существует лекарственных средств, которые гарантированно восстанавливают хрящи или хотя бы предотвращают их дальнейшее разрушение. Однако ряд лекарственных средств позволяют добиться неплохих результатов за счет усиления регенераторных процессов, снижения воспаления, защиты хряща от сильных механических воздействий.
Препараты могут использоваться такими способами:
Так как в большинстве случаев происходит постепенное разрушение хряща коленного сустава, лечение проводится таблетированными формами препаратов. Они удобнее в использовании и не требуют постоянного участия медицинского персонала в лечебном процессе.
Часто применяются и внутрисуставные инъекции. Они хороши тем, что позволяют после нескольких введений лекарств получить устойчивый длительный результат. Он сохраняется полгода или год. Применение уколов в колено позволяет снизить потребность в медицинских препаратах, которые применяются перорально. Соответственно, уменьшается медикаментозная нагрузка и риск побочных эффектов.
Кремы и гели – это вспомогательное лечение. Оно исключительно симптоматическое. Используется для уменьшения боли, устранения отека. Нет местных препаратов, которые могли бы восстановить суставные хрящи колена или хотя бы замедлить их дегенерацию.
Медикаментозная терапия
Основные группы препаратов, которые применяются для лечения хрящей коленных суставов
НПВС. Эти препараты не могут восстановить хрящи. Но они способны в некоторых случаях замедлить их дегенерацию за счет устранения воспалительного процесса. Кроме того, нестероидные противовоспалительные средства принимаются с целью снижения болевого синдрома, который неизбежно развивается в случае истончения хрящей из-за сильного трения суставных поверхностей во время выполнения любых движений в коленном суставе.
Хондропротекторы. Это препараты хондроитина и глюкозамина. Их получают из хрящей животных. Хондропротекторы вводятся внутрь сустава, инъекционно внутримышечно, наносят на кожу или принимают внутрь.
Только последний способ применения имеет смысл с точки зрения доказательной медицины. Нанесение хондропротекторов на кожу в виде геля не имеет доказанной эффективности. Введение в сустав или внутримышечно приносит пользу, но лечение нужно длительное (от 6 месяцев), а при таком способе введения переносимость терапии значительно ухудшается.
Несмотря на то, что врачи очень часто назначают хондропротекторы внутрь в капсулах, нет доказательств, что они восстанавливают суставной хрящ. Исследования лишь показывают, что при артрозе коленного сустава длительное применение хондроитина в комбинации с глюкозамином позволяет уменьшить симптомы заболевания.
Гиалуронат. Вводится внутрь коленного сустава. Подобные препараты также выпускаются в лекарственных формах для наружного использования или для применения внутрь. Однако такие способы лечения не имеют убедительных доказательств эффективности. Поэтому гиалуронат в таблетках в основном продается как биологически-активные добавки, а не препараты.
Введение гиалуроновой кислоты внутрь сустава позволяет повысить её концентрацию в синовиальной жидкости. Уменьшается трение хрящей, предотвращается их дистрофия. Симптомы уменьшаются или уходят на несколько месяцев. После этого инъекцию гиалуроната можно выполнить повторно.
PRP. Этой аббревиатурой обозначают богатую тромбоцитами плазму. Её получают из собственной крови пациента, центрифугируют, а затем вводят в сустав. Это один из самых эффективных способов усиления регенерации хрящей. Тромбоциты выделяют большое количество факторов роста. В результате репарация хрящевой ткани усиливается. Но восстановление хрящей колена возможно только в случае ранней стадии артроза или при незначительном их травматическом повреждении.
Хирургические методы
При значительных дефектах суставной поверхности восстановление хрящевой ткани возможно только хирургическими методами. Для этого используется множество различных методов. Некоторые из них очень дорого стоят и доступны только за границей (Германия, Швейцария, США). Одни способы появились недавно, другие применяются уже более 50 лет.
Наибольшую эффективность хирургические методы восстановления хряща имеют при:
При других заболеваниях, а также в случае выраженного гонартроза полноценно восстановить хрящевые поверхности часто не удается.
Основные хирургические методы восстановления гиалинового хряща коленного сустава:
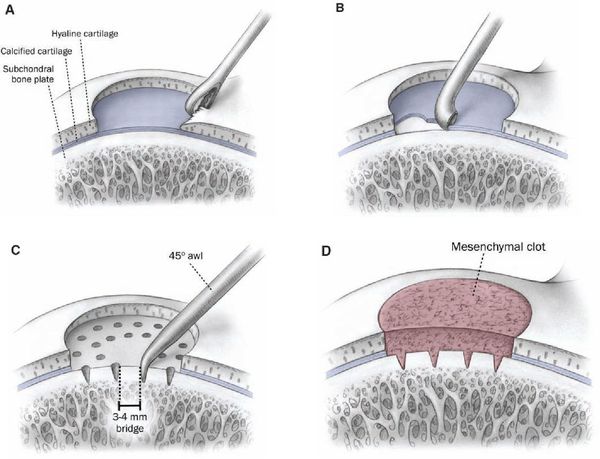
Субхондральная туннелизация. Врач просверливает в нескольких местах хрящ и субхондральную костную ткань. Открывается кровотечение. Результатом становится образование на месте искусственно нанесенной травмы волокнистого хряща.
Микрофрактурирование. Усовершенствованная методика, которая постепенно вытесняет туннелизацию. Механизм воздействия аналогичный. Формируются множественные микропереломы субхондральной кости с сохранением её каркаса. Методика более безопасна, потому что исключаются ожоговые повреждения хрящей, неизбежные при сверлении.
Аутотрансплантация хряща. Применяется для закрытия тех дефектов суставной поверхности, которые подвергаются максимальным механическим нагрузкам. Здесь хрящи имеют наибольшую толщину. Для аутотрансплантации берутся хрящи с другого участка тела пациента и подсаживаются в коленный сустав. Недостатками метода является дополнительная травматизация донорских участков и недостаток материала при обширных хрящевых дефектах.
Имплантация аутологичных хондроцитов. Берут маленький фрагмент хряща, затем культивируют. Фактически, для пациента выращивается новый хрящ. Его закрепляют на матрице, придавая нужную форму, и имплантируют в сустав. Метод максимально эффективен у пациентов до 55 лет, при дефекте хрящевой поверхности до 10 квадратных сантиметров. Недостатки: высокая стоимость и необходимость проведения двух операций (для забора хряща, а затем для его имплантации в колено).
При появлении признаков повреждения суставных хрящей человек должен обращаться к врачу как можно быстрее. Есть немало способов восстановления суставных поверхностей колена, однако большинство из них становятся малоэффективными в запущенных клинических случаях.
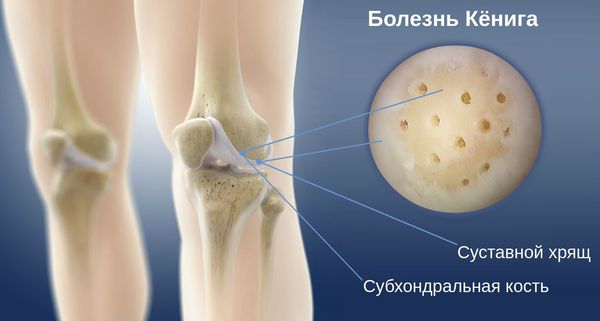
Что такое болезнь Кёнига (рассекающий остеохондрит)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коновалова Е.А., травматолога со стажем в 12 лет.
Определение болезни. Причины заболевания
На практике Болезнь Кёнига часто обнаруживается у пациентов, профессионально занимающихся танцами, а также курсантов военных училищ.
Симптомы болезни Кёнига
При рассекающем остеохондрите возможно поражение различных суставов — локтевых, голеностопных и тазобедренных. При болезни Кёнига повреждаются только коленные суставы.
Клиническая картина болезни Кёнига может сильно варьироваться. Как правило, дети и подростки предъявляют жалобы на диффузную, неспецифическую боль в переднем отделе коленного сустава. Некоторые пациенты сталкиваются с перемежающимися болезненными ощущениями в колене, которые сопровождаются блокированием сустава и его периодичной отёчностью.
Подобные признаки заболевания могут возникать в обоих коленных суставах, но, как показывает практика, симптоматика возникает поочерёдно: сначала беспокоит один сустав, и через какое-то время присоединяется второй.
Отёчность, боль, ограничение движений могут также указывать на синовит. Однако при болезни Кёнига у части пациентов боль в области поражённого сустава возникает при пальпации (прощупывания) во время проведения теста Вильсона. При рассекающем остеохондрите этот тест положителен в 25 % наблюдений, а при прекращении воспалительного процесса его результат становится отрицательным.
Иногда при длительно прогрессирующей симптоматике может развиваться атрофия четырёхглавой мышцы бедра, в результате которого бедро становится более худым.
Патогенез болезни Кёнига
Патогенез рассекающего остеохондрита до настоящего времени полностью не изучен. Специалистами были предложены различные теории, но ни одна из них не является основной. Поэтому рассмотрим подробнее каждую.
Воспаление
Многие авторы описывали признаки воспаления в гистологических образцах. Так, в течение шести лет King описал 24 подобных случая рассекающего остеохондрита, а Lavner — 42 случая за два года.
При микроскопическом изучении медиального бедренного мыщелка поражение можно охарактеризовать, как некротическое, неспецифическое, асептическое (негниющее) продуктивное воспалительное изменение. Другие гистологические анализы и вовсе не обнаружили схожие виды воспалительных изменений. Несмотря на имеющиеся доказательства, эта теория развития болезни Кёнига не подкрепляется литературой.
Острая травма
Повторяющиеся микротравмы
Генетические факторы
Нередко в научной литературе говорится о влиянии генетического фактора на возникновение и развитие болезни Кёнига, но точных данных о связи формирования рассекающего остеохондрита и генетической предрасположенности нет.
Ишемия
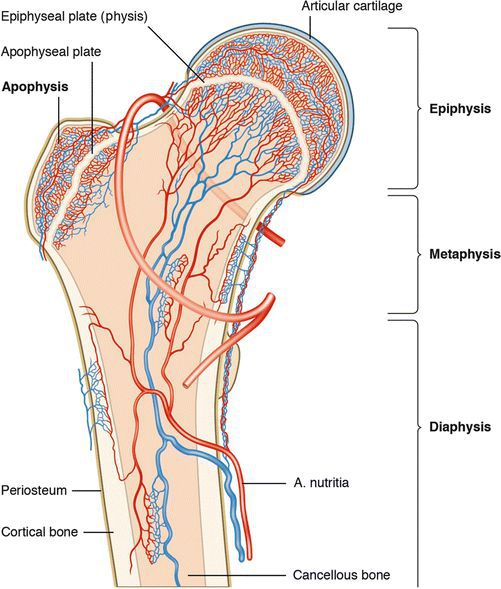
Невозможность спонтанного излечения рассекающего остеохондрита долгое время объяснялось ишемией или снижением сосудистого питания в месте поражения. Так, в итоге многих гистологических анализов поражений субхондральной кости был обнаружен некроз или снижение количества сосудов. Теоретически нарушить поступление крови в вовлечённый участок может сочетанная травма.
В связи с этим Enneking предположил, что недостаточность артериального разветвления в субхондральной кости может стать причиной нарушения и последующего образования рассекающего остеохондрита.
Классификация и стадии развития болезни Кёнига
Smillie различает две формы рассекающего остеохондрита: ювенальную и взрослую. Считается, что ювенальная форма связана с нарушением развития эпифиза — концевого отдела трубчатой кости, а патология у взрослых — с прямой травмой.
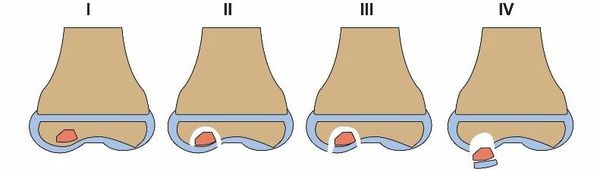
Предложенная Conway и дополненная Guhl патологоанатомическая классификация учитывает анатомические характеристики очага поражения и выделяет четыре стадии заболевания:
Международное общество восстановления хряща, классифицируя рассекающий остеохондрит по данным артроскопии, также выделяет четыре стадии болезни [12] :
Dipaola и другие авторы создали классификацию рассекающего остеохондрита на основании МРТ-признаков:
Осложнения болезни Кёнига
Крайняя степень осложнения данного заболевания — это деформирующий артроз с нарушением двигательной активности (блокадой сустава) и изменением оси конечности в целом.
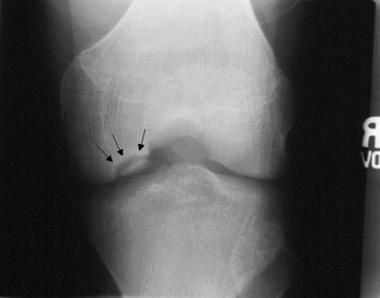
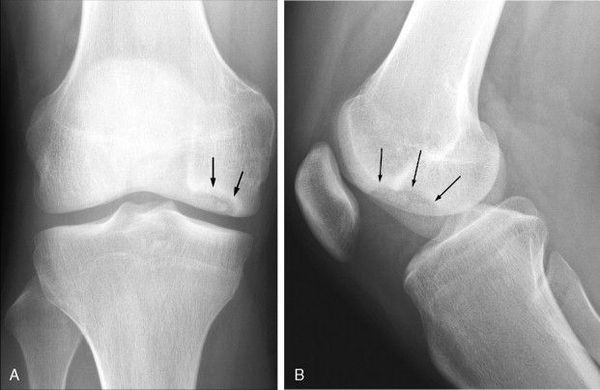
Нарушение биомеханики сустава из-за асептического некроза субхондральной кости и наличие свободных тел внутри сустава приводят к развитию деформирующего гонартроза. Его первым клиническим симптомом является боль, усиливающаяся при физической нагрузке, хромота, особенно при спуске по лестнице. Пациенты отмечают «блоки» коленного сустава и чувство инородного тела в нём. На рентгенограммах можно обнаружить сужение суставной щели, внутрисуставные тела и остеосклероз.
По мере прогрессирования заболевания:
В более тяжёлых стадиях болезни пациент не может до конца выпрямить или согнуть ногу в колене, его беспокоят резко выраженные боли и хромота, а конечности деформируются во внешнюю или внутреннюю сторону. На рентгенограмме суставные поверхности значительно деформированы и склерозированы, отмечается субхондральный некроз, суставной щели практически нет, костные разрастания становятся обширными, появляются свободные суставные тела.
В клетках и сосудах синовиальной оболочки сустава развиваются реакции гиперчувствительности замедленного типа, в результате чего в полости сустава накапливается экссудат (жидкость, возникающая при воспалении) и нарушается функция синовиальной жидкости, которая обычно выполняет роль внутрисуставной смазки.
Диагностика болезни Кёнига
По характеру боли во время осмотра можно определить область поражения:
Инструментальная диагностика начинается с рентгенографии сустава в прямой и боковой проекциях, а также в специальных укладках — рентгенография в заднепередней проекции при сгибании в колене до 45 ° и аксиальная (осевая) рентгенограмма надколеннико-бедренного сустава. Рекомендуется проводить рентгенографию обоих коленных суставов, если даже признаки нарушения наблюдаются только в одном, так как в практике около 25 % случаев приходится на билатеральное поражения суставов.
Также необходимо проводить билатеральную полноразмерную рентгенографию нижних конечностей, потому как их оси могут быть связаны с локализацией рассекающего остеохондрита и влиять на методы и успешность лечения.
Дифференциальная диагностика проводиться с деформирующим гонартрозом и повреждение мениска.
Лечение болезни Кёнига
Лечение зависит от нескольких факторов: возраста, размера патологического очага и стабильности фрагмента. В лечении используется, как консервативная терапия, так и хирургические методы лечения.
Основным принципом консервативной терапии является прекращение нагрузок на срок до 6-12 недель и ежедневное выполнение упражнений, направленных на поддержание объёма движений в суставе. Производится коррекция повседневной нагрузки, прекращаются занятия спортом и производится иммобилизация. Если после 12 недель пациент не предъявляет жалоб на болевой синдром, а на контрольных рентгенограммах и МРТ отмечается регресс процесса, то разрешается постепенное увеличение физической нагрузки до полной.
К методам оперативного лечения относятся:
Выбор метода зависит от стадии развития патологического процесса и размеров очага.
Прогноз. Профилактика
Болезнь Кёнига — сложная лечебно-диагностическая задача для ортопедов, так как ни одна из методик выявления и устранения патологии не является абсолютно эффективной. И хотя современные методы лечения с помощью биоматериалов показывают хорошие промежуточные результаты, всё же они требуют анализа на протяжении десятков лет.
В целом, подходы консервативного и хирургического лечения принимают во внимание зрелость зон роста, расположение, стабильность и размеры фрагмента, а также целостность хряща. Чем младше пациент и чем раньше произведена диагностика и установлен диагноз, тем лучше отдалённые результаты лечения.