Блефарохалазис что это такое
Блефарохалазис и его лечение
Блефарохалазис (от греческого blepharo веко и chalasis расслабление) – состояние двусторонней атрофии кожи верхних век, когда она собирается в небольшие складки и нависает над краем века наподобие мешка.
Причины возникновения блефарохалазиса
Причина блефарохалазиса до конца не выяснена, хотя существуют версии его происхождения из-за эндокринных, сосудистых и нейротрофических расстройств или генетического фактора (часто блефарохалазис становится одним из проявлений генетически обусловленного заболевания «cutis laxa»).
Цены на лечение
Цены на лечение определяются исходя из необходимого объема лечения и рассчитываются индивидуально.
Узнать цену процедуры, записаться на прием в «Московскую Глазную Клинику» вы можете по многоканальному телефону 8 (800) 777-38-81 (ежедневно с 9:00 до 21:00, бесплатно для мобильных и регионов РФ) или с помощью формы онлайн-записи.
Проявления и симптомы
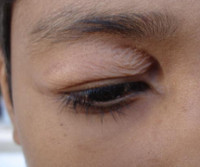
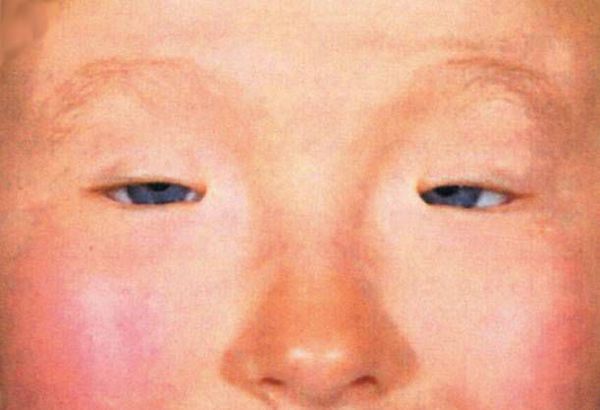
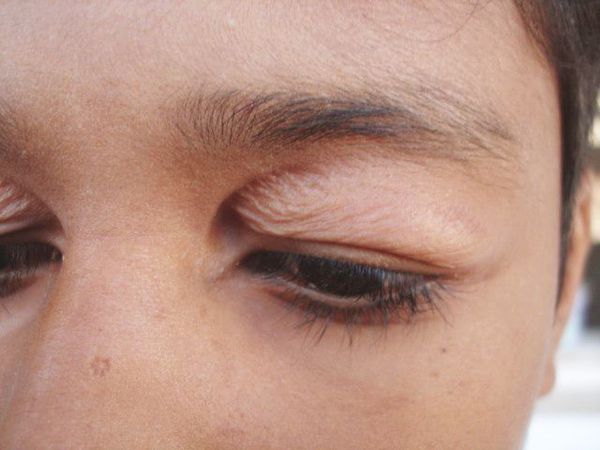
Основное проявление блефарохалазиса – это избыточность тканей верхнего века, которые нависают кожной складкой над верхними ресницами. Формируется у пожилых людей. Сначала, такая складка становится заметной при осмотре сбоку. Растянутость кожи при этом, видна только в процессе движения мимических мышц (например, при улыбке). Но, со временем подобная избыточность кожи становится постоянной и ее хорошо видно даже в покое. Блефарохалазис прогрессирует настолько, что складка кожи буквально нависает над ресницами, закрывая поле, и верхнего, и бокового обзоров.
Складки кожи прикрывают ресницы и, как в случае с опущением века, могут серьезно препятствовать верхнему полю зрения, спускаясь на зрачок.
Диагностика
Сложностей диагностика блефарохалазиса не представляет и основана на выявлении его клинических проявлений: атрофичная, истонченная кожа на верхних веках, мешковидно свешивается над верхними ресницами, частично прикрывая глаза («псевдоптоз»), начальные этапы данного процесса могут протекать с рецидивирующим воспалением и отёком кожи век.
Лечение
Терапевтическое лечение блефарохалазиса неэффективно. В ряде случаев для остановки прогрессирования процесса, проводят терапию, принятую при атрофиях кожи, но и она дает кратковременный нестойкий результат.
С целью косметической реабилитации пациента, рекомендовано хирургическое иссечение излишков мешковидно свисающей кожи верхних век. Для чего надо обратиться в клинику пластической хирургии или в офтальмологическую клинику. Последнее предпочтительнее, так как офтальмологи знают доскональное анатомическое строение орбиты глаза, а возможность применения во время операции микрохирургического микроскопа, сводит к нулю возможные ошибки хирурга и гарантирует лучший результат.
Операция на веках выполняется амбулаторно, с применением местных анестетиков и может продолжаться 1-3 часа. Некоторые хирурги могут назначать при ней общий наркоз. В случае, если у вас появилась стойкая уверенность, что кожа век отвисла чрезмерно, обратитесь на консультацию в офтальмологическую клинику.
Блефарохалазис — симптомы и лечение
В этой статье мы расскажем вам:
Блефарохалазис — редкое заболевание, при котором верхние веки отекают и опускаются. Болезнь носит рецидивирующий характер: отёк периодически то появляется без каких-то видимых причин, то проходит. В результате кожа век растягивается и становится морщинистой.
Почему возникает блефарохалазис?
Причины неизвестны, но есть факторы, которые увеличивают вероятность развития болезни. Некоторые врачи относят к ним проблемы с иммунитетом и наследственность.
Возможно, триггерами, способствующими приступам отёка, являются также:
Гормональные изменения на фоне пубертата, начало менструации;
Воздействие сильного ветра;
Стресс и усталость;
Повреждение век из-за травмы или болезни;
Накопление иммуноглобулина А (IgA) в коже век из-за воздействия ультрафиолета.
Признаки и симптомы:
Главный внешний признак — отек, скопление жидкости в тканях век и вокруг них. На пораженной коже после нажатия не остаётся следов;
После череды многочисленных приступов отёчности и улучшений кожа век постепенно теряет свою форму и атрофируется. В результате образуются многочисленные складки. Веки нависают над краем глаза и могут перекрывать зрачок, тем самым влияя на зрение;
Появляются обесцвеченные и/или сосудистые звездочки. Со временем, когда приступы отека повторяются, возникает гиперпигментация — цвет тканей век может приобретать красновато-коричневый или бронзовый оттенок.
Верхние веки кажутся тяжёлыми, а нижние меняют расположение и со временем заворачиваются вовнутрь. Из-за этого ресницы раздражают глазное яблоко.
Важное отличие от отёка при воспалениях — при блефарохалазисе нет болезненных ощущений. Заболевание очень часто путают с другими, например, с птозом, дерматохалазисом и блефаритом. Если вы заметили у себя какие-то из этих симптомов и они не проходят, усиливаются или изменяются, вам стоит обратиться к окулисту.
Как лечат блефарохалазис? Существуют ли способы профилактики?
Блефарохалазис нельзя предотвратить или вылечить. Проблема решается исключительно хирургическим путём — проводится косметическая коррекция дефекта (блефаропластика). Как и в случае других проблем со зрением, важна ранняя диагностика и лечение. При своевременной операции прогноз для зрения будет наиболее благоприятным, но операция не исключает повторного опущения века.
Диагностика при блефарохалазисе
Для того, чтобы поставить диагноз, врач собирает анамнез и наблюдает за пациентом в периоды обострений и ремиссий и наблюдает за течением заболевания. Специальных медицинских тестов, которые позволяют выявить этот синдром, нет.
Обычно, тем не менее, при подозрении на блефарохалазис проводят привычные офтальмологические обследования:
Визометрию (диагностику остроты зрения);
Рефрактометрию (измерение преломляющей силы роговицы, хрусталика, стекловидного тела, камер глазного яблока);
Измерение внутриглазного давления.
Показания к блефаропластике:
Проблемы со зрением;
Ярко выраженный эстетический дефект;
Отсутствие ухудшений в течение 6-12 месяцев.
Противопоказания:
Беременность и лактация;
Инфекционные заболевания в фазе обострения;
Как проходит операция при блефарохалазисе?
Она выполняется под местной анестезией амбулаторно, пациент после операции с разрешения врача может отправиться домой в этот же день. После обезболивания пластический хирург удаляет избытки кожных покровов и делает подтяжку. Процедура длится около полутора-двух часов. Швы, как правило, снимают уже на 3-5 сутки. Чтобы они не разошлись, на место разреза наклеивается пластырь.
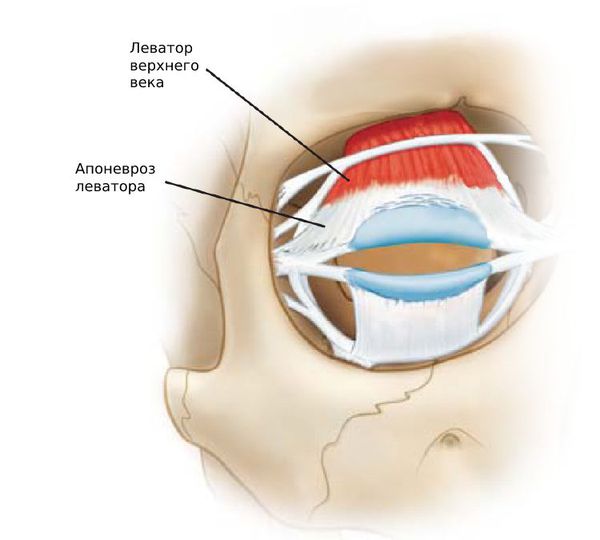
Иногда требуется дополнительная резекция леватора — операция по укорочению мышцы, поднимающей верхнее веко или боковая кантопластика — изменение формы и разреза глаз с помощью подтягивания. Это зависит от индивидуальных особенностей строения век.
Для полного восстановления обычно требуется одна-две недели. Во время реабилитации пациенту назначают антибактериальные глазные капли или мази, чтобы ускорить заживление век и исключить осложнения. Шрам после вмешательства едва заметен даже вблизи.
Возможны ли осложнения после блефаропластики?
Как и после любого оперативного вмешательства, не исключены синяки, припухлости, расхождения швов и появление рубцов. Чтобы предотвратить эти неприятные последствия, необходимо строго придерживаться рекомендаций врача до и после операции.
Что делать для профилактики блефарохалазиса?
Специальных мер для предупреждения заболевания не существует, но есть рекомендации, которые могут отсрочить его. Для того, чтобы отёки не беспокоили слишком часто, врачи рекомендуют:
Не забывать о гигиене глаз — регулярно умываться и использовать для лица отдельное полотенце;
Отказаться от макияжа глаз (туши, подводки и теней) или пользоваться косметикой как можно реже;
Не делать пирсинг, который может утяжелять веко.
Блефарохалазис
Блефарохалазис – одна из офтальмологических патологий, сопровождающаяся атрофией кожного покрова верхних век, что становится причиной образования над пальпебральным краем избыточной складчатости. Главным клиническим проявлением патологии становятся: «мешкообразные» нависания верхних век, слезотечение, ухудшение качества зрения, гиперемия конъюнктивы. Диагностика патологии происходит с осуществлением физикального обследования, проведения визометрии, тонометрии и биомикроскопии, также выполняются компьютерная рефрактометрия и периметрия. В качестве тактики лечения, показана операция на верхних веках для резекции жировых грыж, в сочетании с хирургической коррекцией слезной точки.
Патология представляет собой аномальное нависание складок кожи верхних век. Впервые описание блефарохалазиса было получено в 1937 году, когда его изучением занималась австралийский офтальмолог Ида Манн. Данные статистики о распространенности данной аномалии отсутствуют. Существует описание болезни, имевшей место у трех поколения некой семьи, что дает возможность говорить о ней, как о генетически обусловленной. Особенно часто блефарохалазис выявляется у женщин пожилого возраста европеоидной расы, из-за особенностей гистоархитектоники их кожи.
Причины возникновения
Природа заболевания не изучена до конца. Как правило, случаи заболевания носят спорадический характер. Иногда опущение века является ярким симптомом половинной атрофии лица. Возможна связь патологии с сосудистыми и эндокринными заболеваниями, что только предстоит изучить. Достаточно часто патология развивается в связи с ангионевротическим отеком лица у пациентов, имеющих предрасположенность к аллергическим реакциям. Основными факторами возникновения блефарохалазиса, специалисты называют:
Патогенез
Инволюционные изменения играют главную роль в механизме развития патологии. Уже в возрасте 20 лет кожа человека имеет первые признаки старения, которые видны и на веках. Результаты морфогистологических исследований указывают на то, что в основе патогенеза блефарохалазиса лежит изменение структуры коллагеновых волокон, что усугубляется некоторым увеличением объема соединительной ткани круговой мышцы. При этом, хаотически расположенные коллагеновые волокна перемежаются одиночными волокнами эластина, которые иногда и вовсе отсутствуют. Изменения атрофического характера затрагивают все кожные слои. Причем, следует иметь ввиду, что несимметричное использование аксессуаров способно привести к растяжению кожи только с одной стороны с возникновением односторонней патологии.
Блефарохалазис обусловлен нарушением процесса нейромышечной регуляции сосудистого тонуса, приводящего к вазодилатации. Снижение микроциркуляторного давления с увеличением притока крови, дает толчок прогрессированию застойных явлений хронического характера. Патологический процесс, как правило, затрагивает лишь верхние веки, правда специфические методы диагностики способны выявлять вторичные нарушения и кожи нижних век, в том числе. Жировые грыжи при блефарохалазисе появляются из-за истончения тарзоорбитальной фасции. Течение заболевания нередко усугубляет хронический блефарит, который зачастую сопровождает атрофические изменения верхних век.
Симптомы и признаки
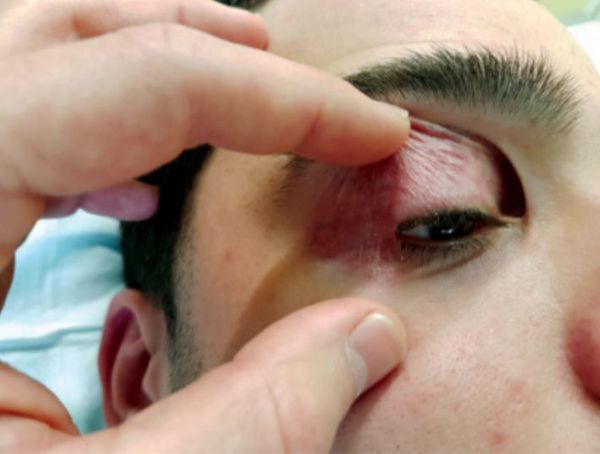
Начало заболевания и появление первых симптомов приходится на возраст 20-40 лет. В старческом возрасте клинические признаки становятся выраженными в полной мере. Пациенты отмечают, что до появления явной симптоматики, они часто отмечали отеки век, либо имели хронический блефарит. Один из наиболее ранних симптомов заболевания — возникновения выраженной складки кожи в области верхнего века, которая отчетливо видна при напряжении мимических мышц (например, при улыбке). Особенно она заметна, когда видишь человека в профиль. Жалобы пациентов сводятся к недовольству прикрывающими верхние ресницы (частично или полностью) «мешкоподобными» нависаниям кожных складок на верхнем веке, которые и на ранних этапах представляют собой серьезный косметический дефект.
Дальнейшее развитие заболевания приводит к тому, что патологические изменения кожи становятся заметны даже в покое. Кожный покров истончается и растягивается, с отчетливо проступающими сосудами. Легко видны жировые грыжи – специфические выпячивания. При нависании складок кожи, качество зрения ухудшается, хотя вначале они закрывают лишь латеральный угол. Течение болезни осложняется, когда складка кожи опускается до средины зрачка. Нарастает отек из-за раздражение кожи ресницами, она приобретают красноватый оттенок. Затрагивающие вспомогательный аппарат глаза возрастные изменения становятся причиной чрезмерного слезотечения, возникает светобоязнь. Блефарохолазис, как правило, развивается симметрично на обоих глазах.
Осложнения
Самым известным осложнением заболевания является вторичный блефарит. Чрезмерное нависание кожи верхних век, у многих пациентов ведет к возникновению эктропиона. Люди с этим заболеванием особенно подвержены риску присоединения инфекции, которая поражает передний отрезок глаз (конъюнктивиты, блефароконъюнктивиты, блефариты, кератиты). Нередко у пациентов выявляется ксерофтальмия. Слезотечение может провоцировать раздражение кожи прилегающих областей. В случае заболевания особой тяжести, не исключено возникновение амблиопии. В анамнезе пациентов с блефарохолазисом всегда есть отметка о наличии «синдрома хронической усталости глаз».
Диагностика
Как правило, для диагностики бывает достаточно физикального осмотра, но детализация патологического состояния требует проведения инструментальных исследований.
Визуальный осмотр выявляет чрезмерное нависание века. Складки имеют косое направление от медиального к латеральному краю. Выявляются нависания кожных покровов над наружным краем глазной щели. Тургор кожи значительно снижен, определяются сосуды сквозь истонченную кожу.
Среди специфических методов, применяемых для диагностики заболевания, стоит отметить:
Визометрию. При выраженном нависании век, она может выявить снижение остроты зрения. При выполнении исследования, пациент обычно старается мимически приподнять складку и прищуривается.
Компьютерную рефрактометрию. С ее помощью можно определить вторичную амблиопию, возникающую у больных. Выполнение ее у лиц пожилого возраста, позволяет обнаружить пресбиопию. У пациентов не достигших 40 лет, в этом случае, особенно часто обнаруживается миопия.
Биомикроскопию глаза. Детальный осмотр переднего отрезка глаз, позволяет выявить конъюнктивальную инъекцию, а в некоторых случаях и единичные очаги изъязвлений роговицы, что объясняется раздражением оболочек ресничным краем.
Периметрию. Исследование обнаруживает неравномерное сужение зрительных полей. Верхние его участки, как правило, выпадают, иногда, то же происходит и верхнелатеральными. Возможно и выявление фотопсий.
Бесконтактную тонометрию. Повышение внутриглазного давления может наблюдаться из-за нарушение оттока внутриглазной жидкости. Назначение электронной тонографии может выявлять изменения внутриглазной гидродинамики, обычно незначительные.
Необходимо проведение дифференциальной диагностики блефарохолазиса с блефароптозом и блефарофимозом. Изолированный блефароптоз возникает по причине миогенных или нейрогенных патологий и пациент не может открывать глаз усилием мышц. Блефарофимоз же отличается сочетанием птоза и сужения, а также укорочения глазной щели. Если на веке образовалась нависающая складка кожно-мышечной структуры — это псевдоблефарохалазис.
Лечение
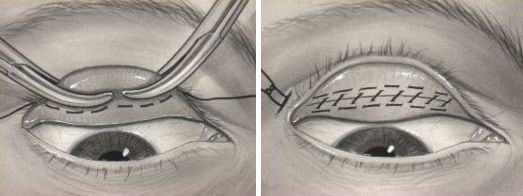
Данная проблема решается исключительно хирургическим методом, т. е. для косметической коррекции дефекта показано выполнение оперативного вмешательства. Его выполняют амбулаторно, с применением региональной анестезии.
На первом этапе операции, хирург удаляет избытки кожи верхнего века и слегка его подтягивает. Пациентам со слезотечением проводится дополнительная хирургическая коррекция слезной точки. Чтобы в послеоперационном периоде не возникло опущение века, пожилым пациентам выполняют кантопексию. Если существует необходимость, хирургической коррекции подвергаются сухожилия, поднимающей верхнее веко мышцы. Резекции подвергаются и орбитальные жировые грыжи. В окончании операции накладываются швы, которые снимают на 5-7 сутки послеоперационного периода.
Сегодня на стадии разработки находится новый метод устранения блефарохалазиса, предполагающий воздействие микроволнового и лазерного излучения.
Прогноз и профилактика
При своевременной хирургической коррекции нависающего века, прогноз для зрения благоприятный. Превентивные специфические меры разработаны быть не могут, так как в большинстве случаев блефарохолазис является возрастным изменением организма. Однако приверженность правилам гигиены глаз может существенно отодвинуть его возникновение.
Среди профилактических мероприятий можно отметить: отказ от тяжелого декора век и пирсинга, сокращение времени ношения макияжа. Для предотвращения раннего появления признаков заболевания, стоит придерживаться сбалансированного здорового питания, следить за состоянием кожи лица.
Блефарохалазис
Блефарохалазис – офтальмологическое заболевание, характеризующееся атрофией кожи верхних век с формированием избыточных складок над пальпебральным краем. Основные клинические проявления: «мешкоподобное» нависание верхних век, ухудшение зрения, повышенная слезоточивость, гиперемия конъюнктивы. Для диагностики блефарохалазиса осуществляется физикальное обследование, визометрия, биомикроскопия, тонометрия, компьютерная рефрактометрия, периметрия. Тактика лечения сводится к выполнению верхней блефаропластики в сочетании с пластикой слезной точки и резекцией «жировых» грыж.
МКБ-10
Общие сведения
Блефарохалазис – патологическое нависание кожных складок верхних век. Впервые заболевание было описано в 1937 году австралийским офтальмологом Идой Манн. Статистические данные об общей распространенности болезни отсутствуют. Описаны случаи развития аномалии у трех поколения одной семьи, что позволяет предположить генетическую предрасположенность к возникновению блефарохалазиса. Заболевание наиболее часто выявляется у пожилых женщин. Среди пациентов превалируют лица европеоидной расы, что обусловлено особенностями гистоархитектоники кожи.
Причины блефарохалазиса
Этиология заболевания до конца не известна. Как правило, наблюдаются спорадические случаи болезни. Реже опущение века становится одним из проявлений половинной атрофии лица. Учеными изучается роль сосудистых и эндокринных факторов. Патология может развиваться на фоне ангионевротического отека у пациентов с отягощенным аллергологическим анамнезом. Основные причины блефарохалазиса:
Патогенез
В механизме развития ключевая роль отводится инволюционным изменениям. Начальные признаки старения век выявляются уже с двадцатилетнего возраста. По данным морфогистологических исследований, в основе патогенеза лежит истончение коллагеновых волокон в комбинации с относительным увеличением объема соединительной ткани в структуре круговой мышцы. Среди хаотически расположенных волокон коллагена визуализируются одиночные эластические волокна. Во многих случаях они полностью отсутствуют. Атрофические изменения затрагивают все слои кожных покровов. Применение аксессуаров приводит к растяжению кожи и развитию односторонней формы патологии.
У больных с блефарохалазисом нарушен процесс нейромышечной регуляции сосудистого тонуса, что ведет к вазодилатации. Увеличение притока крови и снижение микроциркуляторного давления способствует прогрессированию хронических застойных явлений. В патологический процесс обычно вовлечены только верхние веки, однако при применении специфических методов диагностики вторичные нарушения выявляются и на коже нижних век. Истончение тарзоорбитальной фасции становится причиной появления жировых «грыж». Атрофические изменения часто сочетаются с хроническим блефаритом, который усугубляет течение болезни.
Симптомы блефарохалазиса
Первые симптомы заболевания развиваются у лиц 20-40 лет. Клиническая картина наиболее ярко выражена в старческом возрасте. Больные отмечают, что возникновению симптоматики предшествовали отеки век или хроническое течение блефарита. Ранний признак болезни – формирование выраженной кожной складки на верхнем веке во время напряжения мимических мышц (при улыбке). Она наиболее заметна при наблюдении за человеком в профиль. Пациенты предъявляют жалобы на «мешковидное» нависание складок век, которые частично или полностью прикрывают верхние ресницы. На начальных этапах больных беспокоит исключительно косметический дефект.
При прогрессировании блефарохалазиса патологические изменения выявляются даже в покое. Кожа становится истонченной, растянутой, сквозь нее просвечивают сосуды. Визуализируются специфические выпячивания, напоминающие жировые «грыжи». Зрение ухудшается при нависании кожных покровов, которые вначале закрывают только латеральный угол глаза. При осложненном течении кожная складка достигает средины зрачка. Раздражение кожи ресницами ведет к их покраснению и нарастанию отека. Возрастные изменения вспомогательного аппарата глаза приводят к усиленному слезотечению, фотофобии. Поражение век симметричное.
Осложнения
Наиболее распространенное осложнение блефарохалазиса – вторичный блефарит. У большинства пациентов чрезмерное нависание кожи способствует формированию эктропиона. Больные подвержены высокому риску инфекционных поражений переднего отдела глаз (конъюнктивит, кератит, блефароконъюнктивит). Часто удается диагностировать ксерофтальмию. Патологическая слезоточивость провоцирует раздражение кожных покровов в периорбитальной области. При тяжелом течении развивается амблиопия. Все пациенты с этим заболеванием в анамнезе страдают от «синдрома усталого глаза».
Диагностика
Для постановки диагноза применяется физикальный осмотр и инструментальные методы исследования. При визуальном осмотре определяется нависание века. Направление складки – косое, от медиального края к латеральному. Наружный край глазной щели прикрыт нависшими кожными покровами. Эластичность кожи снижена, сквозь истонченную кожу просвечивают сосуды. Специфические методы диагностики включают проведение:
Дифференциальная диагностика в офтальмологии проводится с блефароптозом и блефарофимозом. Отличительной чертой блефарофимоза является сочетание птоза с укорочением и сужением глазной щели. Изолированный блефароптоз обусловлен миогенным или нейрогенным механизмом. Пациент неспособен самостоятельно открыть глазную щель. При формировании на веке нависающей кожно-мышечной складки речь идет о псевдоблефарохалазисе.
Лечение блефарохалазиса
Пациентам с данным заболеванием показана косметическая коррекция дефекта при помощи блефаропластики. Оперативное вмешательство проводится в амбулаторных условиях под региональной анестезией. Первый этап операции – удаление избытков кожных покровов века с их дальнейшей подтяжкой. Больным с повышенной слезоточивостью требуется дополнительная пластика слезной точки. Для профилактики послеоперационного опущения века пациентам пожилого возраста проводят кантопексию. При необходимости выполняют пластику сухожилия мышцы, поднимающей верхнее веко. Выявление орбитальных грыж требует их резекции. Удаление кожных швов производится на 5-7 сутки после оперативного вмешательства. Современный метод устранения блефарохалазиса при помощи комбинации микроволнового и лазерного излучения находится на стадии разработки.
Прогноз и профилактика
Прогноз при своевременном устранении косметического дефекта благоприятный. Специфические превентивные меры не разработаны, неспецифические направлены на соблюдение правил гигиены глаз. Для профилактики болезни не следует длительное время носить макияж со специфическими элементами декора на веках (стразы, блестки). Офтальмологи не рекомендуют делать пирсинг на веках, поскольку под тяжестью аксессуаров кожа постепенно растягивается и теряет прежнюю эластичность. Лицам с ранними признаками заболевания необходимо следить за рационом питания и состоянием кожи.
Что такое блефарохалазис? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соловьевой Анны Андреевны, пластического хирурга со стажем в 10 лет.
Определение болезни. Причины заболевания
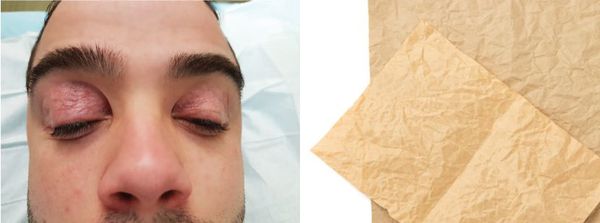
Автор термина «blepharochalasis», австрийский офтальмолог Эрнст Фукс, описывая в 1896 году симптомы запущенной формы заболевания, сравнивал кожу пациентов с парафинированной бумагой.
Распространённость
Причины
Симптомы блефарохалазиса
Проявления блефарохалазиса схожи с приступами ангионевротического отёка — острой воспалительной реакции в коже и подкожной клетчатке. Развитию блефарохалазиса предшествуют частые отёки век, возникающие спонтанно и без видимых причин. Как правило, они проявляются в период полового созревания, что может свидетельствовать об эндокринном дисбалансе.
Другие проявления блефарохалазиса:
Заболевание может быть как одно-, так и двусторонним. Чаще всего оно поражает лишь верхние веки, но встречаются случаи блефарохалазиса обоих век.
Патогенез блефарохалазиса
При блефарохалазисе основные изменения происходят в кровеносных сосудах — они расширяются. Это сопровождается потерей эластичности ткани, эпителий истончается и атрофируется. Точные причины таких изменений неясны.
Классификация и стадии развития блефарохалазиса
Выделяют три стадии заболевания: раннюю, острую и позднюю.
Активная, или ранняя стадия. Ткани и кожа век увеличиваются в объёме, и развивается отёк. Затем кожа истончается, веко опускается и его ткани атрофируются.
Острая стадия длится от пары часов до нескольких дней, в среднем двое суток. Возникает безболезненный отёк и покраснение кожи, пациент может жаловаться на слезоточивость и покраснение глаз. Этот процесс сопровождается птозом верхнего века. Кожа становится морщинистой, обесцвеченной и истончённой, под ней виднеются расширенные сосуды.
Спокойная, или поздняя стадия. Приступы не возникают минимум два года, но могут повреждаться связки внешнего уголка глаза. Это приводит к приобретённому блефарофимозу — укорочению глазной щели.
Виды блефарохалазиса
Поздние стадии блефарохалазиса можно разделить на два вида:
Осложнения блефарохалазиса
Блефарохалазис не опасен для зрения, т. к. его осложнения зачастую затрагивают только область вокруг глаза.
Последствия п овторяющихся отёков век:
Диагностика блефарохалазиса
Люди с блефарохалазисом часто жалуются на эпизодический безболезненный отёк век. Иногда присутствует покраснение кожи. Обострения, как правило, продолжаются 2–3 дня и могут возникать несколько раз в год.
Частота приступов обычно снижается с возрастом, пик активности заболевания приходится на подростковые годы. Кожа со временем растягивается, поэтому молодые пациенты могут выглядеть намного старше своего возраста.
Проявления блефарохалазиса в фазе покоя:
Дифференциальная диагностика
При симптомах блефарохалазиса важно провести дифференциальную диагностику, чтобы исключить другие заболевания. В некоторых случаях для этого потребуются анализы крови и методы визуализации. Биопсия кожи обычно не нужна, хотя она может выявить характерную для заболевания потерю эластических волокон дермы.
Дифференциальная диагностика проводится с этими заболеваниями:
Блефарохалазис может быть частью системного заболевания. Чаще всего он связан:
Лечение блефарохалазиса
Лечение блефарохалазиса направлено на уменьшение отёка при острых эпизодах и коррекцию последствий заболевания в стадии покоя.
Медикаментозная терапия
Хирургическое лечение
Хирургическое лечение — основной метод лечения блефарохалазиса. Его назначают пациентам в фазе покоя, которая длится от 6 – 12 месяцев.
При хирургическом лечении лишняя кожа удаляется. Выпавшую слёзную железу можно фиксировать обратно в нужное положение. Минимальный птоз успешно лечится с помощью операции Фазанелла — Серват.
Пластическая операция на веках обычно выполняется под местной анестезией и продолжается 1–3 часа.
При значительном птозе необходимо серьёзное хирургическое вмешательство, но повторные приступы отёка век могут потребовать дополнительной операции. Поскольку частота приступов уменьшается с возрастом, её желательно проводить, когда болезнь утихнет.
Реабилитация после операции
Хирург снимает швы на 3-5-е сутки после пластики. Чтобы предотвратить расхождение шва, на место разреза наклеивается пластырь.
Реабилитация длится месяц, в это время пациенту следует избегать тяжёлых физических нагрузок, в том числе на глаза: длительной непрерывной работы за компьютером или продолжительного чтения.
Чтобы уменьшить давление на глаза, первое время рекомендуется спать на высокой подушке. После операции у пациента могут появиться синяки и отёки, которые проходят самостоятельно через две недели. В этот период пациентам не следует носить мягкие контактные линзы и делать макияж глаз.
Осложнения блефаропластики
К возможным осложнениям операции относятся:
Противопоказания к хирургическому лечению
Блефаропластику не рекомендуется проводить во время беременности. Если пациент болен воспалительными и инфекционными болезнями, то ему следует сперва полностью вылечиться от них. Только после этого можно выполнять операцию.
Прогноз. Профилактика
Меры профилактики блефарохалазиса не разработаны. Пациентам следует соблюдать правила гигиены, отказаться от макияжа глаз, избегать стресса и переохлаждения. У детей с блефарохалазисом нужно постараться сократить эпизоды плача.