Бессонница при коронавирусе причины что
Бессонница и ночные кошмары при коронавирусе
Проблемы со сном – одно из самых частых проявлений и последствий COVID-19. Согласно собранной за время пандемии статистике, от них страдает порядка 40% болеющих и перенесших коварное заболевание. В этой статье собрана информация о возможных причинах бессонниц (инсомний) и ночных кошмаров во время и после ковида. Вы узнаете, почему нарушения сна осложняют лечение коронаврирусной инфекции и утяжеляют ее течение. Мы также расскажем, что делать, чтобы восстановить нормальный сон и, тем самым, помочь организму быстрее справиться с болезнью и избежать серьезных осложнений.
Более трети больных COVID-19 жалуются на бессонницу
Какие нарушения сна беспокоят ковид-инфицированных во время заболевания и после выздоровления?
При поражении вирусом нервной системы больные могут жаловаться на бессонницу, которая проявляется:
У части переболевших COVID-19 после выздоровления бессонница проходит без какого-либо лечения, у других – сохраняется месяцами.
Многие больные также жалуются на появление ночных кошмаров и иных остро переживаемых, эмоционально окрашенных, запоминающихся сновидений – вместо отдыха сон превращается в еженощный «просмотр триллеров».
Ночные кошмары – одно из возможных последствий поражения коронавирусной инфекцией центральной нервной системы
Бессонница при коронавирусе: причины и последствия
Почему при коронавирусе появляется бессонница? Механизм возникновений расстройств сна у больных ковидом пока не до конца понятен. Врачи считают, что бессонница при ковиде связана как с прямым действием вируса на пораженные нервные клетки, так и с другими проявлениями заболевания –высокой температурой, недостатком кислорода, сбоями сердечного ритма. А также – со стрессовой ситуацией, в которую попадает человек, заболевший опасной, непонятной, непредсказуемой и от того еще более «страшной» болезнью.
Необычные яркие сновидения – частый спутник COVID-19
Ночные кошмары при коронавирусе не всегда бывают кошмарами в привычном понимании этого слова. Например, сон может становиться бесконечным, трудным путешествием в безрезультатных поисках выхода, решения какой-то проблемы.
Не менее остро больные люди переживают сны, в которых все благополучно, надежно, спокойно, безопасно, защищено. Например, человеку может присниться, что эпидемия закончилась – сама по себе или с помощью какого-то чуда-лекарства. Что он и его близкие полностью здоровы. Что его бизнес не закрылся, а мир вернулся к прежней жизни – без масок и каких-либо ограничений. Не удивительно, что утром, покидая этот идеальный мир и возвращаясь в тревожную реальность, он ощущает себя одиноким, разочарованным, несчастным.
Вместе с недостатком сна такие сновидения не только доставляют человеку физические и моральные страдания, но и осложняют течение болезни, снижая эффективность лечения и повышая риск появления серьезных осложнений.
Чем опасны бессонница и плохой сон при коронавирусе?
Полноценный здоровый сон – обязательное условие успешной борьбы с любым инфекционным заболеванием. Во время сна наш организм отдыхает и «пополняет запасы оружия» для борьбы с бактериями и вирусами. Если человек вовремя засыпает и спит по 7-8 часов в темное время суток, его иммунная система успевает восстановиться. При ковиде это особенно важно: чтобы распознать вирус, и, тем более, победить его, иммунитет должен быть сильным и работать, как часы.
Полноценный ночной сон позволяет иммунитету быть сильным и работать правильно
Следствием недостаточного и некачественного сна становится не только резкое ослабление иммунитета, но и повышение артериального давления, сбои сердечного ритма, кислородное голодание сердечной мышцы и головного мозга, увеличение количества сахара в крови, депрессивные расстройства и ряд других нарушений.
На этом фоне вирусная нагрузка переносится гораздо хуже, болезнь протекает тяжелее, выше риск осложнений, в том числе – инфарктов, инсультов, нейропатий.
Длительная бессонница, изматывающие ночные кошмары и другие эмоционально окрашенные, запоминающиеся сновидения приводят к нарушениям со стороны с центральной нервной системы – человек становится рассеянным, у него ухудшается память, снижается переносимость умственных нагрузок, способность к логическому мышлению, творчеству.
Бессонница при коронавирусе: что делать?
Прежде всего, необходимо исключить все сопутствующие причины, мешающие вам заснуть вечером и спать ночью. В комнате должно быть темно, тихо и свежо.
Избавьтесь от плохой привычки засыпать при включенном телевизоре, за два час до сна отключите компьютер, переведите в «спящий» режим смартфон или планшет.
Болеете ковидом и плохо спите? Выключайте телевизор не позднее, чем за два часа до сна
Лихорадка провоцирует появление бессонницы и ночных кошмаров: если заболевание сопровождается продолжительными подъемами температуры, обязательно сообщите об этом лечащему врачу и следуйте его рекомендациям.
Полезно использовать различные релаксационные техники – дыхательные упражнения, медитацию и т.п.
Если нарушения сна исчезают вместе с другими проявлениями заболевания, в каком-либо специальном лечении нет необходимости.
Бессоница после коронавируса – чем лечить?
Если бессонница после ковида сохраняется, нужно обратиться к специалисту по проблемам сна – врачу-сомнологу. Его задача – определить причину проблемы и подобрать адекватное лечение.
При необходимости, сомнолог направит вас на дополнительную консультацию к неврологу, психотерапевту, кардиологу, пульмонологу и скорректирует лечение с учетом их рекомендаций.
Не занимайтесь самолечением, не верьте во «всемогущественные и безопасные» биодобавки, не одалживайте у соседей «таблетку от бессонницы».
Центральная нервная система – сложнейший механизм, «поломками» которого должен заниматься опытный врач. В каждом случае схема терапии составляется индивидуально, при необходимости – корректируется и дополняется.
Как переносят ковид люди, изначально страдающие инсомниями и апноэ сна?
С учетом вышесказанного, у людей, которые до заболевания спали мало и/или плохо, заболевание должно протекать тяжелее – и это действительно так. При синдроме обструктивного апноэ сна (СОАС), расстройствах дыхания во сне иного происхождения, бессонницах нарушается структура сна. Это приводит к тому, что иммунная система не может полноценно восстановиться в ночное время.
Недостаток сна и его плохое качество приводят к ослаблению иммунитета, повышению рисков заболевания коронарвирусной инфекцией и появления серьезных осложнений
Ослабленный иммунитет, сталкивающийся с «незнакомым врагом» и вынужденный работать в экстремальных условиях, зачастую не справляется с возложенными на него задачами.
В результате болезнь может развиваться по двум путям:
Цитокины атакуют клетки, пораженные вирусом
Таким образом, в условиях пандемии коронавируса вопрос надлежащего качества ночного сна становится в буквальном смысле слова жизненно важным. Особенно для людей пожилого возраста с диабетом, лишним весом, сердечно-сосудистыми заболеваниями.
Почему ковид мешает спать? Врач-сомнолог — о бессоннице и бесполезных снотворных
Бессонница и ковид
— У перенесших ковид какие-то специфические нарушения сна?
— Нарушение здоровья неизбежно сопровождается проблемами со сном. Последствия коронавирусной инфекции могут быть очень серьезными и тяжелыми, многие симптомы сохраняются в течение длительного времени, и в медицине даже появился термин «постковидный синдром» — пока он изучен очень мало. Неудивительно, что одним из компонентов этого синдрома становятся нарушения сна, а именно — бессонница.
Каких-либо особых проявлений такая бессонница не имеет — это могут быть нарушения засыпания, частые пробуждения, нарушение качества сна, влекущие за собой нарушение дневной активности.
Причинами острой бессонницы после перенесенного ковида может быть сама коронавирусная инфекция в качестве тяжелого стресса, могут быть психические нарушения — те же тревога и депрессия. Сейчас появляется все больше данных о том, что при коронавирусной инфекции поражается центральная нервная система, в том числе в этот процесс могут вовлекаться и центры, регулирующие сон, засыпание, поддержание сна.
— Как наладить сон тем, кто переболел коронавирусом?
— Надо каждую ситуацию рассматривать индивидуально, поэтому способы реабилитации могут быть разные. У кого-то это может быть коррекция тревожного или депрессивного расстройства.
В ряде случаев при нарушениях сна после ковида мы рекомендуем препараты мелатонина — вещества, не только регулирующего циркадные ритмы сна, но и способствующего общей адаптации организма к стрессовым факторам. Препараты мелатонина чаще всего достаточно хорошо переносятся пациентами, не обладают большим набором каких-то опасных побочных эффектов, не формируют зависимости, их можно принимать длительное время. Мелатонин не всегда помогает, и его эффективность при бессоннице после ковида требует изучения.
Важнейшим фактором улучшения качества сна человека, перенесшего тяжелый ковид, является постепенное повышение физической активности и возвращение к нормальной жизни. Психотерапевтические методы коррекции бессонницы также играют свою роль.
Бессонница после ковида может исчезать и самостоятельно, без терапии.
— Может ли бессонница быть симптомом какой-то болезни?
— Да, конечно. Она может быть проявлением эндокринных нарушений — например, повышения функции щитовидной железы, поэтому мы обычно интересуемся уровнем тиреотропного гормона у пациента.
Бессонница может быть проявлением других эндокринных заболеваний, болезней нервной системы, сердечно-сосудистых расстройств, заболеваний желудочно-кишечного тракта. Нередко бессонница является побочным эффектом различных лекарственных препаратов.
Почему возникают нарушения сна
— Какие самые частые причины нарушения сна?
— Самая частая причина кратковременной бессонницы — это стресс. Все мы сталкиваемся с различными стрессовыми ситуациями, конфликтами, потерями, перегрузками, изменением привычных условий жизни. Все они могут приводить к нарушению сна, поскольку сон — очень чувствительная психическая функция. После прекращения стресса сон может вернуться к нормальному, но не исключен переход бессонницы в хроническую фазу, если для этого есть предрасполагающие и поддерживающие нарушение сна факторы.
Хроническая бессонница чаще всего развивается на фоне тревожных и/или депрессивных расстройств, но при этом нередко приобретает черты самостоятельного психического расстройства — не симптома, как многие считают, а заболевания.
Можно с помощью препаратов и психотерапевтического лечения устранить депрессию и тревогу, но бессонница, если на нее не обращать внимания, может остаться надолго.
Причиной бессонницы может быть нарушение гигиены сна, но это не относится к частым причинам и никак не связано с кратковременной бессонницей.
— Что такое гигиена сна?
— Гигиена сна и бодрствования — это ряд правил, регулирующих сон и обеспечивающих его здоровый характер. Сон должен быть достаточно продолжительным, глубоким и непрерывным — это необходимо для общего здоровья человека.
Одно из основных правил — ежедневно ложиться спать и вставать примерно в одно и то же время, не должно быть больших различий времени сна в рабочие и выходные дни. Нередко бывает, что люди в выходные ложатся спать очень поздно, отсыпаются чуть ли не до обеда, а потом не могут заснуть вечером — это нарушает циркадные (суточные) ритмы сна и бодрствования.
Другие группы правил гигиены сна — обеспечивающие релаксацию перед сном, условия для сна (гигиену спальни), регулирующие дневную активность (питание, физическую нагрузку).
Стоит ли принимать снотворное
— В каком случае стоит принимать снотворное?
— Если у человека кратковременная бессонница, он не может заснуть в результате какого-то острого стресса в течение нескольких ночей, то прием доступного снотворного препарата, к которому у него нет противопоказаний, — это вполне реальный и эффективный путь лечения.
Если это хроническая бессонница, продолжающаяся месяцами, то решать вопрос с помощью снотворных неправильно. Снотворные не влияют на механизм бессонницы, который чаще всего является психологическим, а всего лишь устраняют симптом — то есть это всего лишь симптоматическая терапия.
Основным методом лечения хронической бессонницы во всем мире сейчас является когнитивно-поведенческая терапия. Это самый эффективный метод с высоким уровнем доказательности, то есть подтверждения его результата исследованиями. Снотворные — вспомогательный метод, которым можно пользоваться либо эпизодически, либо когда недоступна психотерапия. Они не должны являться основой лечения.
— Многие боятся привыкания и оттягивают прием препаратов. Это оправданно?
— Длительное применение активных снотворных препаратов чревато возникновением зависимости, из которой человека порой вывести труднее, чем устранить нарушения сна. Многие успокаивающие и снимающие тревогу препараты, прежде всего бензодиазепиновые транквилизаторы, а также барбитураты, довольно быстро вызывают зависимость.
У более современных снотворных препаратов-гипнотиков зависимость формируется не так активно, но тоже может появиться при постоянном приеме. Это приводит к тому, что человек становится зависимым от этих снотворных, приходится увеличивать их дозу, чтобы обеспечить эффект. Это большая проблема.
Но при кратковременной бессоннице применение снотворных препаратов возможно. Подчеркиваю, что это касается короткого курса снотворных препаратов.
— Успокаивающие чаи, травяные сборы могут помочь в случае бессонницы?
— Эффективность растительных препаратов для лечения бессонницы не доказана. Некоторые врачи рекомендуют различные растительные препараты, понимая, что рассчитывать в этом случае можно только на плацебо-эффект. Это скорее вариант психотерапии, но не совсем правильной.
— Есть какие-то продукты, которые помогают лучше спать? Говорят, чай с медом нужно на ночь пить. Это правда?
— Это больше относится к релаксационной гигиене сна. Определенные ритуалы перед сном способствуют засыпанию. Человек расслабляется, принимает ванну, пьет чай — некрепкий, лучше травяной или фруктовый, — с медом, имбирем или еще с чем-то, неважно. Такой ритуал и релаксация способствуют наступлению сна.
Чем опасны нарушения сна
— Если человек плохо спит продолжительное время, к каким проблемам это может привести?
— Говорить о том, что любое нарушение сна приводит к каким-то катастрофическим последствиям для общего состояния здоровья, не стоит. К большей проблеме могут привести не нарушения сна, а тревога по этому поводу, усиливающая бессонницу.
Человек, который плохо спит, начинает тревожиться о том, что это негативно скажется на состоянии его здоровья. Чем больше он думает об этом, тем больше вероятность, что бессонница будет прогрессировать, и тем труднее вернуться в нормальное состояние. Мы должны учитывать эти моменты, когда говорим о важности качественного сна для здоровья человека.
В реальной жизни больше на глобальный уровень общественного здоровья влияют произвольные ограничения сна, дефицит сна в связи с образом жизни, с систематическим недосыпанием. В обществе пренебрежение продолжительностью сна распространено очень широко, и это самый вредный для здоровья фактор. Если же человек не может долго заснуть, но при этом общая продолжительность сна достаточна, влияние на здоровье не настолько выражено.
— Как понять, какие нарушения сна представляют опасность для здоровья?
— Те нарушения сна, которые сокращают его продолжительность и/или нарушают структуру — например, подавляют глубокий сон — представляют наибольшую опасность. Прежде всего опасны для здоровья и сокращают продолжительность жизни нарушения дыхания во сне — синдром ночного апноэ и близкие к нему состояния. Бессонница существенно сказывается на состоянии здоровья, если продолжительность сна сокращается, что бывает далеко не всегда.
Вообще о хронической бессоннице говорят в тех случаях, когда нарушения сна возникают более чем в половине ночей, то есть более чем три раза в неделю.
Если это бывает редко, то лучше не фиксировать на этом внимания и понимать, что если одну ночь человек не поспит, это не сильно скажется на самочувствии в течение последующего дня.
Если на следующий день предстоят важные дела, а сон не приходит, то лучше заняться релаксацией и постараться отдохнуть, не предпринимая никаких усилий, чтобы заснуть. Сон в этом случае наступит быстрее, времени на отдых до утра может хватить.
— Как быть, если бессонница долго не проходит?
— Есть такое правило — чем больше человек беспокоится по поводу бессонницы, тем она будет сильнее. Поэтому лучше не беспокоиться. Если есть серьезная и постоянная проблема со сном, лучше обращаться к врачу-сомнологу или к любому врачу, ориентирующемуся в современных подходах к бессоннице.
Что делать, если не можешь уснуть
— Если человек не может уснуть, как лучше сделать — встать и заняться чем-то или лежать, ожидая сна?
— Это зависит от ситуации. Если такое состояние возникло один раз, не обязательно сразу вставать с кровати, можно подождать и заснуть через 30–40 минут.
Но если это хронический процесс и такое повторяется каждую ночь, не нужно стараться заснуть и находиться в постели часами, предпринимая усилия для засыпания, это ни к чему хорошему не приведет.
В поведенческой терапии есть метод контроля стимула, его суть в том, что в постели человек должен спать, а не стараться заснуть. При применении этого метода, если не можешь заснуть за 15 минут, лучше уйти из спальни и заняться чем-то спокойным, желательно полезным, в течение 45 минут в другой комнате, и вернуться в постель в более сонном состоянии.
— Эффективно ли считать барашков, чтобы заснуть?
— Счет — не самый лучший метод. Когда человек считает, то он совершает определенные умственные усилия. Повторяющееся действие, даже такое монотонное, может приводить к тому, что человек не сможет расслабиться.
Есть другие методы, например, то, что называется имажинация: представление приятных абстрактных зрительных образов.
Самое главное — отключиться от усилий по засыпанию. Лучше переключиться на что-то другое.
Если человек начинает прокручивать в голове то, что было в течение дня, возвращаться к проблемам, эти мысли нередко приобретают картину умственной жвачки, или руминаций, как это называют психотерапевты. Это мешает заснуть очень сильно. Для избавления от руминаций есть специальные психотерапевтические подходы.
— Вредно ли перед сном пользоваться гаджетами?
— Да, безусловно, использование гаджетов с ярким экраном не способствует наступлению сна.
— За сколько до сна лучше отложить телефон?
— Желательно это сделать за час-полтора до сна.
— Почитать книгу перед сном вредно или полезно?
— Чтение не повредит засыпанию, но лучше, если это не электронная, а бумажная книга.
— Смотреть телевизор перед сном — это плохо?
— Телевизор не настолько вреден, как смартфон. У него не такое яркое свечение экрана, и человек обычно не так близко к нему находится.
Многое зависит от того, что смотреть. Если это какой-то спокойный фильм без стрельбы и погонь — почему бы нет, но просмотр новостей или политических передач в наше время вряд ли будет способствовать сну.
Бессонница после коронавируса
Специалисты реабилитационного центра “Лаборатория Движения” помогут в восстановлении после перенесенной коронавирусной инфекции (COVID-19)
Одним из последствий новой коронавирусной инфекции является нарушение сна. И даже после устранения воспаления и полного выздоровления спектр тревожных расстройств остается на прежнем уровне. Так называемый феномен COVID-сомнии влечет за собой определенные проблемы психического здоровья. Поэтому в данной ситуации особую актуальность приобретает вопрос: Как лечить бессонницу после ковида?
Рассказывает специалист РЦ «Лаборатория движения»
Дата публикации: 28 Октября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Может ли быть бессонница при коронавирусе?
Несмотря на то, что прямая связь между заболеваемостью и ухудшением качества сна не доказана, у 76% переболевших наблюдаются различные проявления ковид-ассоциированной инсомнии. Причем, чаще они встречаются в возрастной категории до 40 лет. Более подвержены бессоннице женщины, медики и представители других специальностей, работающие в условиях высокого риска заражения, а также жители мегаполисов.
У пациентов с лабораторно подтвержденным наличием COVID-19 во время инкубационного периода продолжительность сна снижается, в фазу выраженных симптомов — увеличивается. Подобное нарушение, связанное с вирусной нагрузкой, нередко сопровождается множественными сновидениями или кошмарами. Кроме того, существует предположение, что большое количество инсомний, прогрессирующих во время пандемии, может быть обусловлено бессимптомным течением коронавирусной инфекции.
Почему возникают проблемы со сном?
Существует множество факторов, обуславливающих развитие коронасомнии:
Кроме того, бессонницу после ковида связывают с обильными вечерними трапезами, злоупотреблением алкоголем, использованием перед сном светоизлучающих электронных гаджетов. У неинфицированных людей нарушения сна могут обуславливаться чувством «ожидания» болезни.
Что делать с бессонницей при коронавирусе?
Для устранения или минимизации проявлений коронасомнии врачи советуют:
Как восстановить сон после коронавируса?
Многие пациенты, перенесшие коронавирусную болезнь, замечают, что им стало тяжело спать лежа. При серьезных нарушениях сна и циркадных ритмов необходимо обратиться к врачу. Профильный специалист в индивидуальном порядке порекомендует лекарственные препараты и проведет курс краткосрочной когнитивно-поведенческой терапии.
Советы врачей при плохом сне
Подобное состояние может быть обусловлено поражением легких и последующими проблемами с дыханием. В данной ситуации категорически не рекомендуется использовать снотворные препараты. Прежде всего, необходимо провести мониторинг дыхательных функций и на его основании подобрать соответствующее лечение.
А.И. Мелёхин Специфика проблем со сном во время пандемии COVID-19
Рубрика «Статья номера»
СПЕЦИФИКА ПРОБЛЕМ СО СНОМ ВО ВРЕМЯ ПАНДЕМИИ COVID-19 И ПСИХОТЕРАПЕВТИЧЕСКИЕ СПОСОБЫ ИХ МИНИМИЗАЦИИ

Аннотация: в статье описана специфика форм нарушения сна в период пандемии COVID-19, которая включает в себя спектр изменений во сне от бессонницы, синдрома беспокойных ног до расстройства поведения во время фазы быстрого сна. Показано различное влияние коронавируса (вирусной нагрузки), ковид-ассоциированного стресса на нарушения сна пациентов и их психическое здоровье. Описаны диагностические специфические клинико-психологические проявления ковид-ассоциированных нарушений сна. Впервые представлены модели связи между ковид-ассоциированной тревогой, восприятием ситуаций как стресса, бессонницей, суицидальным мышлением, тревожным спектром расстройств и депрессией. Показано, что прогнозируемая бессонница во время пандемии COVID-19 складывается из наличия у пациента интолерантности к неопределенности, ковид-ассоциированной тревоги, чувства одиночества, наличие ранее и на данный момент симптомов депрессии, тревоги. Впервые в России нами описана общая тактика психологического обследования пациента инфицированного или перенесшего COVID-19 при наличии изменений в психическом состоянии и сне Представлены протоколы краткосрочной дистанционной когнитивно-поведенческой терапии тревоги и инсомнии, связанной с пандемией СOVID-19.
Ключевые слова: Инсомния, нарушения сна, COVID-сомния, коронавирус, COVID-19, хроническая инсомния, синдром беспокойных ног, когнитивно-поведенческая терапия, бессонница
Пандемия COVID-19 как проблема общественного здравоохранения во всем мире является травматическим событием, которое повлияло как на сон, так и на психическое здоровье широкой общественности и медицинских работников. Более того, было обнаружено, что несколько стратегий, реализованных для сокращения распространения COVID-19 (например, карантин и чрезмерное информационное давление), оказывают некоторое негативное влияние на удовлетворенность качеством сна.
Распространенность нарушений сна в период «второй» и «третьей» волны широко варьировалось от 3 до 88% [2]. Причем наиболее пострадавшей группой были пациенты с COVID-19 (74,8%), за которыми следовали медицинские работники (36,0%) и население в целом (32,3%). Пациенты с COVID-19 испытывали трудности со сном, депрессию и беспокойство через шесть месяцев после острой инфекции.
Показано, что комбинированный подход, включающая в себя соматотропную терапию, психофармакотерапия (по необходимости) и когнитивно-поведенческую терапию инсомнии (cognitive behavioral therapy for insomnia, CBT-I, далее КПТ-И) как очную, так и дистанционную (digital cognitive behavioral therapy) восстанавливала нормальный режим сна, улучшала общее состояние у пациентов с ПЦР-инфекцией COVID-19 [5]. Несмотря на имеющуюся распространённость нарушений сна, в России применяется ограниченное количество психотерапевтических протоколов для решения этой проблемы. Ранняя психологическая диагностика нарушения сна и адекватное лечение имеют решающее значение для предотвращения дальнейшего ухудшения состояния пациентов, снижает риски повторного заражения. Научно обоснованные фармакологические и психотерапевтические тактики имеют первостепенное значение для лечения нарушений сна в период пандемии COVID-19. В связи с этим целью данной статьи является познакомить специалистов в области психического здоровья (клинических психологов, врачей-психиатров, неврологов, сомнологов) со спецификой ковид-ассоцированных нарушений сна, психологическими факторами риска, спецификой психологического обследования и мишенями когнитивно-поведенческой терапии.
Связь коронавируса и нарушений сна
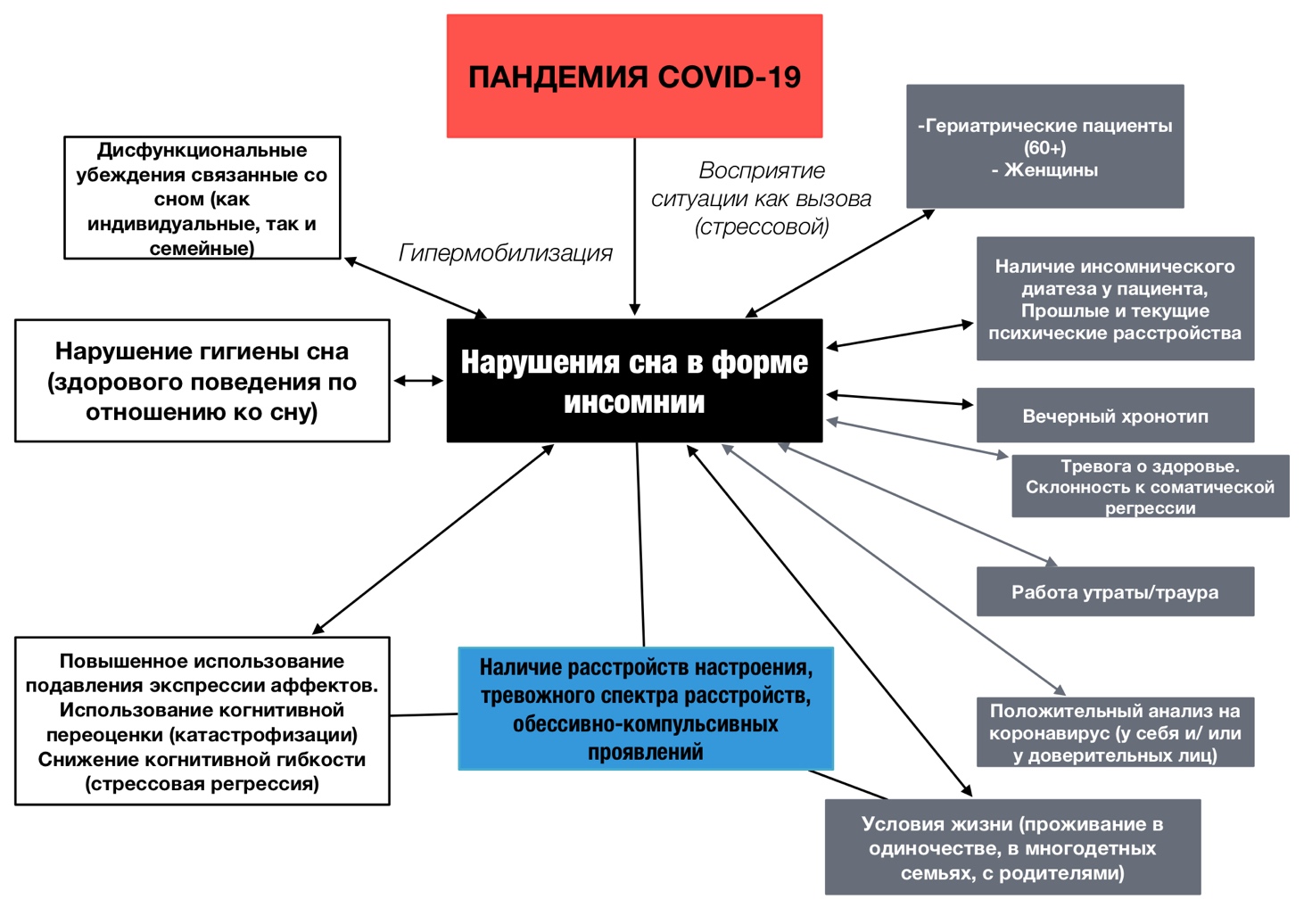
По сей день в сомнологии открытым является вопрос о связи между заболеваемостью коронавирусом (вирусная нагрузка), острым респираторным дистресс-синдромом и нарушениями сна (рис.1), поскольку отношения эти в клинической практике не всегда вписываются в логику причинно-следственных связей, а говорит о механизме последействия, когда следствие выбирает причины [3].
Рис. 1. Факторы, связанные с повышенной тяжестью бессонницы во время вспышки Covid-19. Примечание. На нами рисунке выделены соответствующие подгруппы населения (серым цветом), у которых может наблюдаться повышенная выраженность симптомов бессонницы во время пребывания дома, и соответствующие процессы, которые могут быть связаны с тяжестью расстройства бессонницы (белым цветом)
Мы знаем, что сон — это фундаментальный феномен центральной нервной системы (ЦНС), который регулируется сложными взаимодействиями между нейромедиаторами, иммунологически активными пептидами и гормонами [4]. Сон играет важную роль в регуляции клеточных процессов, а также гуморального иммунитета и недосыпание (фрагментарный сон) может снизить негативный иммунный ответ и повысить риски развития психических расстройств.
У пациентов с ПЦР-подтверждённой инфекцией COVID-19 (рис.1) как форма стрессовой регрессии увеличивается соматизация (тахикардия, тошнота и др.), уменьшается продолжительность сна во время инкубации, и увеличивается во время симптоматической фазы, что получило название ковид-ассоциированные нарушения сна (COVID-19-associated sleep disorders [5]).
При получении эффективного лечения наблюдается быстрое возвращение к исходной продолжительности сна [6]. Разные инфекции имеют разный эффект на психическое состояние и на сон человека — это нарушения сна, вызванные вирусной нагрузкой (sleep disorders with potential viral association). Например, некоторые из них усиливают, а другие уменьшают сон за счет различных воздействий на иммунную систему, гипоталамо-гипофизарно-гадпочечниковую ось [7].
Основными нарушениями сна у людей, заболевших коронавирусом, является бессонница (пресомнические нарушения сопровождающиеся эмоциональной и когнитивной мобилизацией) и «вторичный» синдром беспокойных ног. Это может быть непосредственно связано с инфекцией, гипоксией, психическим состоянием [5]. Изменения во сне во время коронавируса является компонентом реакции острой фазы, способствующей выздоровлению во время болезни, через механизмы включающие цитокины и интерлейкины. Вирус может достигать ЦНС через носовые, а также гематогенные маршруты. Последующая секреция этих иммунологических медиаторов, сопровождается возбудительными реакциями со стороны нервной и эндокринной систем [7].
«Цитокиновый шторм», являющийся иммунной реакцией при COVID-19, приводит к воспалению и повреждению ЦНС. Вирус SARS-CoV-2 преимущественно поражает префронтальную кору, базальные ганглии, гипоталамус, т.е. те области, которые участвуют в регуляции сна, обеспечении когнитивных процессов [4].
Плохое качество сна, более длительная латентность сна (трудности засыпания), беспокойный, не глубокий сон с обильными сновидениями и кошмарами, являются центральными симптомами бессонницы, которые наблюдаются во время острой респираторной инфекции, в период реабилитации связаны с иммунными процессами, которое способствуют патологическим формам нарушения сна. Возможно, что высокая распространённость нарушений сна, замеченная во время пандемии, можно отнести к бессимптомному инфицированию вирусом [5].
В реабилитационный период после перенесенного пациентом коронавируса также наблюдаются симптомы бессонницы, которые могут быть вызваны тревогой ожидания рецидива.
Однако, клинический опыт показал, что несмотря на снижение у пациентов системного воспаления, гипоксемии сон оставался нарушенным даже после выздоровления от коронавируса, это говорит о наличии пост-ковидного стрессового расстройства (post-covidstressdisorder) Отметим, что нет связи между заболеваемостью, смертностью от коронавируса и бессонницей, плохим качеством сна [6;3;8;9].
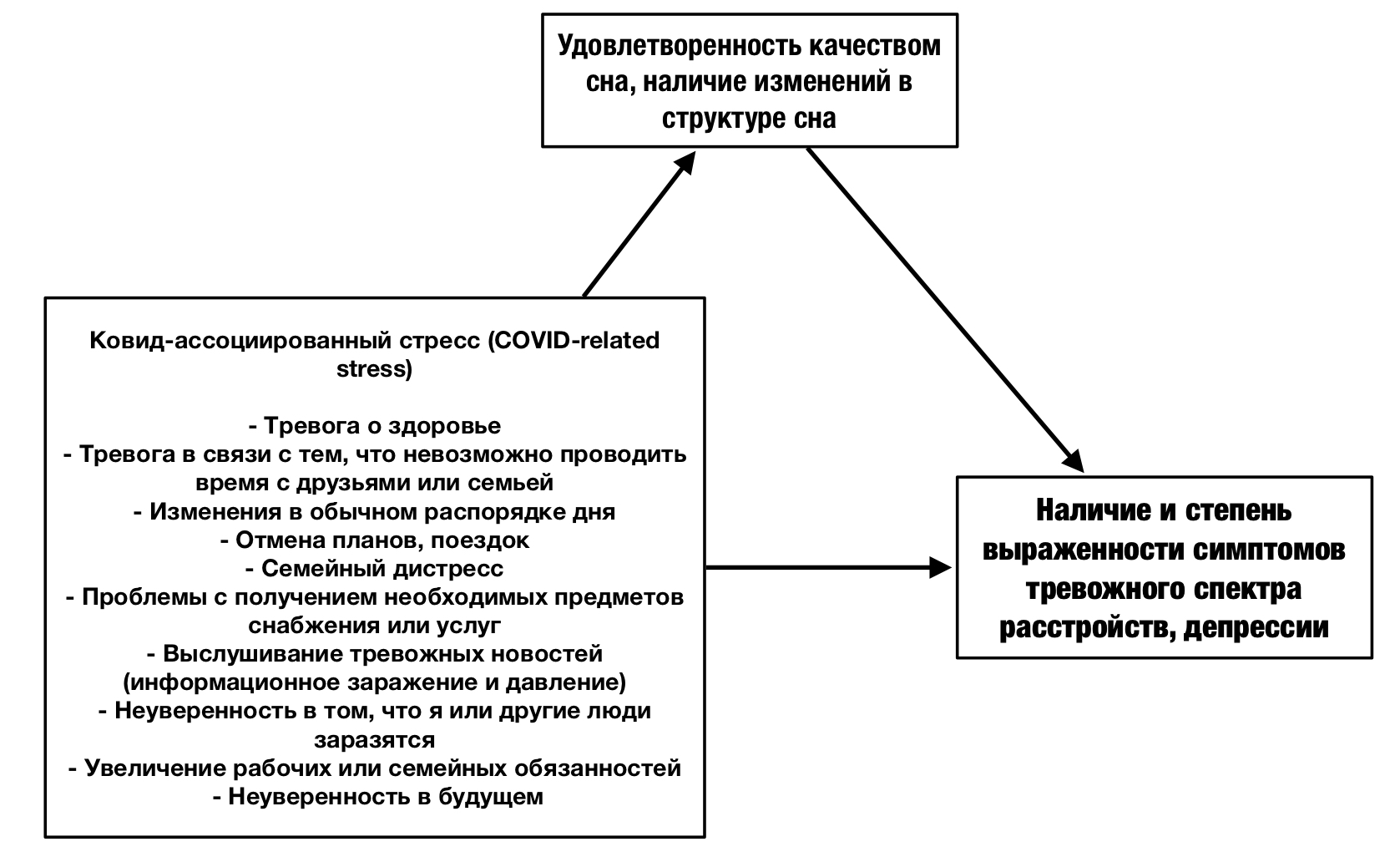
Показано, что качество сна, опосредованно ассоциациями между стрессорами, связанными с COVID-19, и психическим здоровьем, свидетельствует о центральной роли, которую сон играет в повышении устойчивости перед лицом стресса или невзгод и в регулировании иммунного ответа (рис.2).
Рис. 2. Модель опосредующего влияния качества сна на связь между стрессорами, связанными с COVID-19, и изменениями в психическом здоровье Мари Джо Соир и соавт. (Mary Jo Coiro, 2021)
Следует учитывать, что сама ситуация пандемии COVID-19 как таковая вызвала значительный стресс (рис. 2), «косвенную травматизацию», коронафобию и беспокойство по поводу здоровья, социальной изолированности, изменения в занятости, финансах, а также проблемы совмещения работы и семейных обязанностей, адаптации к новому ритму жизни. Такое крупное стрессовое жизненное событие при определенных психологических особенностях человека (например, высоком нейротизме) может привести к нарушению сна и циркадных ритмах, что помешает гибко адаптироваться к кризису и увеличит неуверенность в будущем [5]. В то время как сон подавляет активность гипоталамо-гипофизарно-надпочечниковой оси (ось реакции на стресс), которая опосредует несколько аспектов реакций на большинство стрессов, некоторые стрессоры, психологические факторы подавляют сон и увеличивают время бодрствования за счет создания когнитивного (поток мыслей «а вдруг…», «если…то») и поведенческого (перестраховочное поведение, суетливость, поисковое поведения для улучшения сна) гипервозбуждения [8].
Специфика ковид-ассоциированных нарушений сна
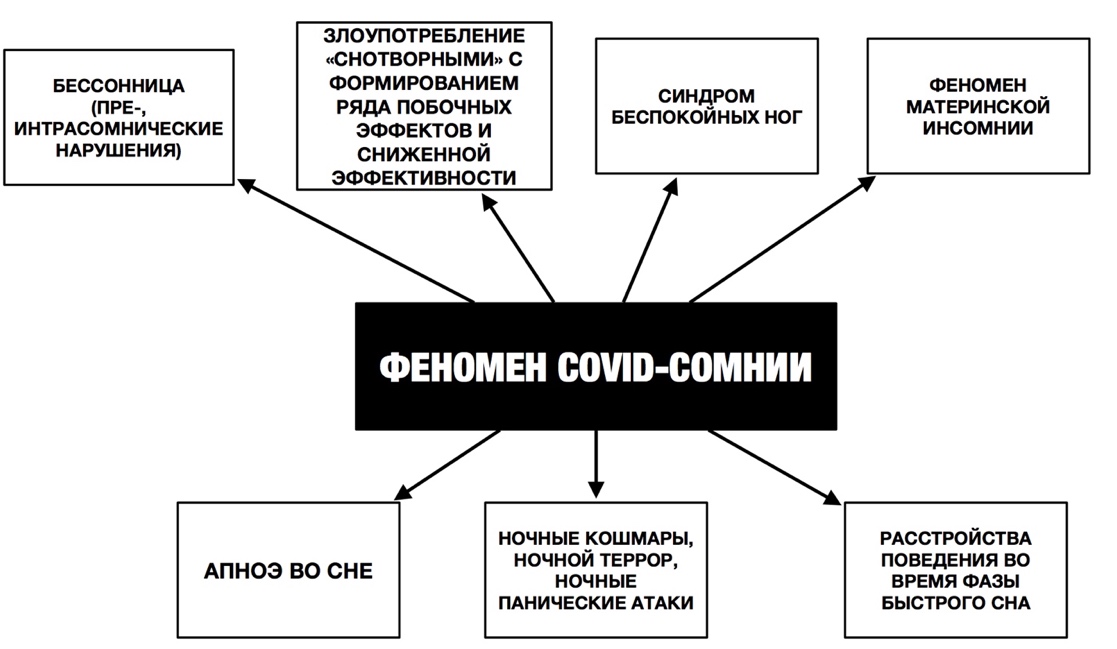
Реактивность сна предполагает, что люди по-разному реагируют на стрессовые, неопределенные ситуации вызова, а также на протекание заболевания. Например, по сей день идет спор почему люди пожилого возраста (65+) более восприимчивы заразиться инфекцией SARS-CoV-2 (рис.1). Ряд авторов считают, что ухудшение сна среди людей пожилого возраста, связано с изменениями в циркадной сети, сокращением амплитуды ритма мелатонина, который обладает воспалительным, антиоксидантным и иммунорегуляторными свойствами, что может повышать восприимчивость к инфекциям [10]. Во время пандемии коронавируса наблюдался высокий уровень распространенности тревожного спектра расстройств, раздражительности, соматоформных расстройств, депрессий и нарушений сна (бессонницы). Нарушения сна во время пандемии COVID-19 принято называть феноменом СOVID-cомния (COVID-somnia [8]) как эвфемизм для облегчения понимания, который включает в себя целый спектр изменений во сне (рис.3).
Рис.3. Специфика феномена COVID-СОМНИИ
Проявления феномена COVID—cомнии (по Мелёхин, 2021):
Наблюдается всплеск жалоб людей на яркие, странные сновидения, многие из которых связаны с коронавирусом и социальными проблемами из-за ограничений. Обильные «ненормальные сны», деструктивные кошмары (первичные, повторяющиеся). Тематика: «спасание от кого-то» (например, пожирающего муравья), «рушится дома», «застревание в лифте», «взрывы», «преследует кто-то и убивает». Чаще всего угрозы в сновидениях принимали форму метафорических образов. Отметим, что чрезмерно представлены изображения насекомых, пауков и других мелких существ. В связи с этим в сомнологии появились понятия «coronavirusdreams», «lockdowndreams» и «COVIDnightmares» [12]. Подобные онейрические проявления (oneiric floodgates [12]) вызваны следующими факторами:
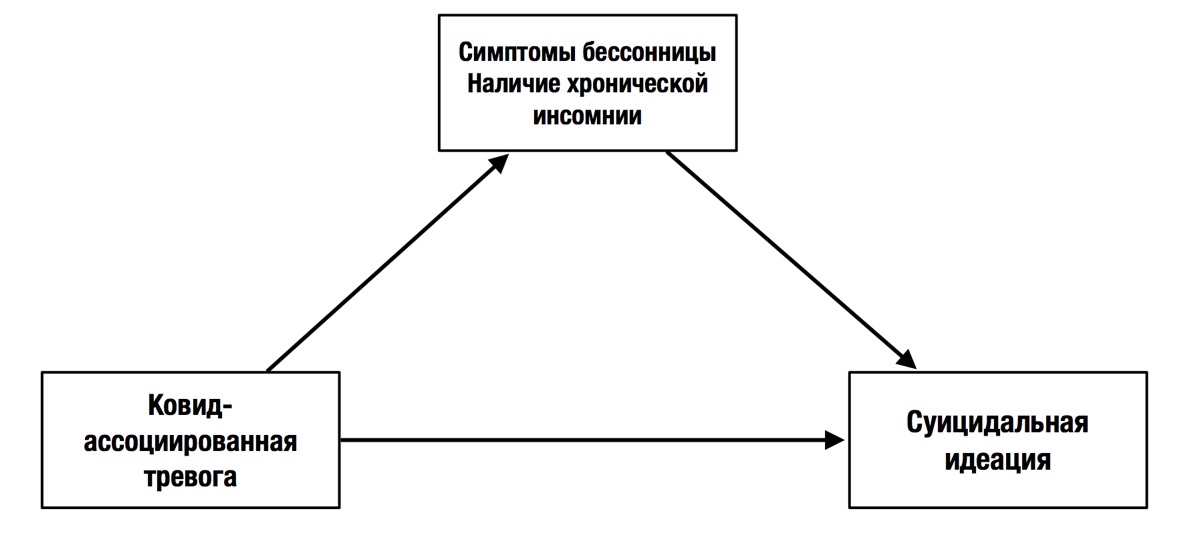
Были выделены целые кластеры симптомов, которые названы как связанные с пандемией стрессовые расстройства (pandemic-related stress disorder): тревожный спектр расстройств, депрессии, нарушения сна, расстройства пищевого поведения (эмоциональный голод), злоупотребление алкоголем [2]. Распространённость данного расстройства 25-40% в период COVID-19. У женщин наблюдался более высокий уровень тревожности, связанной с пандемией, что также согласуется с более высокой распространенностью тревожных расстройств (и соответствующих факторов уязвимости) у женщин. Люди среднего возраста (30-59 лет) сообщали о более сильной тревоге, связанной с пандемией COVID-19, возможно, потому что эта возрастная группа сталкивается с большими семейными и рабочими проблемами (например, финансовый стресс) [13]. Другой проблемой является тревога возращения пандемии и вирусной угрозы, которая существенно влияет на бессонницу. Показано, что тревога, связанная с коронавирусом значительно связана с повышенными суицидальными идеями, и симптомами бессонницы [14]. Тяжесть бессонницы независимо связана с повышенной суицидальностью у людей в период пандемии COVID-19. Наличие суицидальных мыслей с разработкой идей страдания («сколько можно это терпеть…») сильно предсказывает серьезность бессонницы, чем опасения, связанные с коронавирусом. На рисунке 4 показана модель, которая предполагает, что наличие ковид-ассоциированной тревоги, суицидального мышления влияет на сон.
Рис. 4. Модель связи коронавирус-ассоциированной тревоги, бессонницы и суицидальными идеациями Д. Виллиама и соавт. [15]
Связанные с пандемией коронавируса тревога связан с повышенными суицидальными идеями, и эта ассоциация объясняется участием нарушений сна. Наличие изоляции, восприятие ситуации как стрессовой, специфические фобии, экономическая неопределенность могут привести к проблемам со сном и психическим здоровьем, что потенциально усиливает риски появления суицидальных идеаций [15].
Специфика нарушений сна в России в период «первой» волны COVID-19
Нами было проведено исследование, в котором приняли участие 920 участников социальной сети instagram, 75,3% женщин и 24,8% мужчин, в возрастном диапазоне 18-37 лет просили заполнить диагностические шкалы (через онлайн) после 10 дней национальной изоляции в Москве и Санкт-Петербурге. Применялись следующие методики: краткий опросник оценки состояния здоровья (Patient Health Questionnaire-2, PHQ-2), шкала интолерантности к неопределенности Баднера (Budner’s Scale of Tolerance — Intolerance of Ambiguity), оценки одиночества (Revised UCLA Loneliness Scale, R-UCLA-LS), оценки симптомов инсомнии (Insomnia Severity Index, ISI) и шкала оценки коронавирусной тревоги (CoronavirusAnxietyScale, CAS; Lee, 2020, табл. 1), которая позволяет оценить вегетативные кризы, нарушения сна, потерю аппетита, абдоминальные расстройства (желудочно-кишечную специфическую тревогу). Дополнительно в форме анкеты участникам исследования задавались вопросы, касающиеся негативного отношения к коронавирусу, а также вопросы выясняющие, заразили ли они или кто-то из близких.
Было показано, что у 55% участников наблюдались выраженные нарушения сна в форме пресомнических нарушений. Симптомы бессонницы были значительно выше у женщин (14,8, SD=4,28), чем у мужчин (10,18, SD=3,11), t(2319)=-729, p2=0,383.
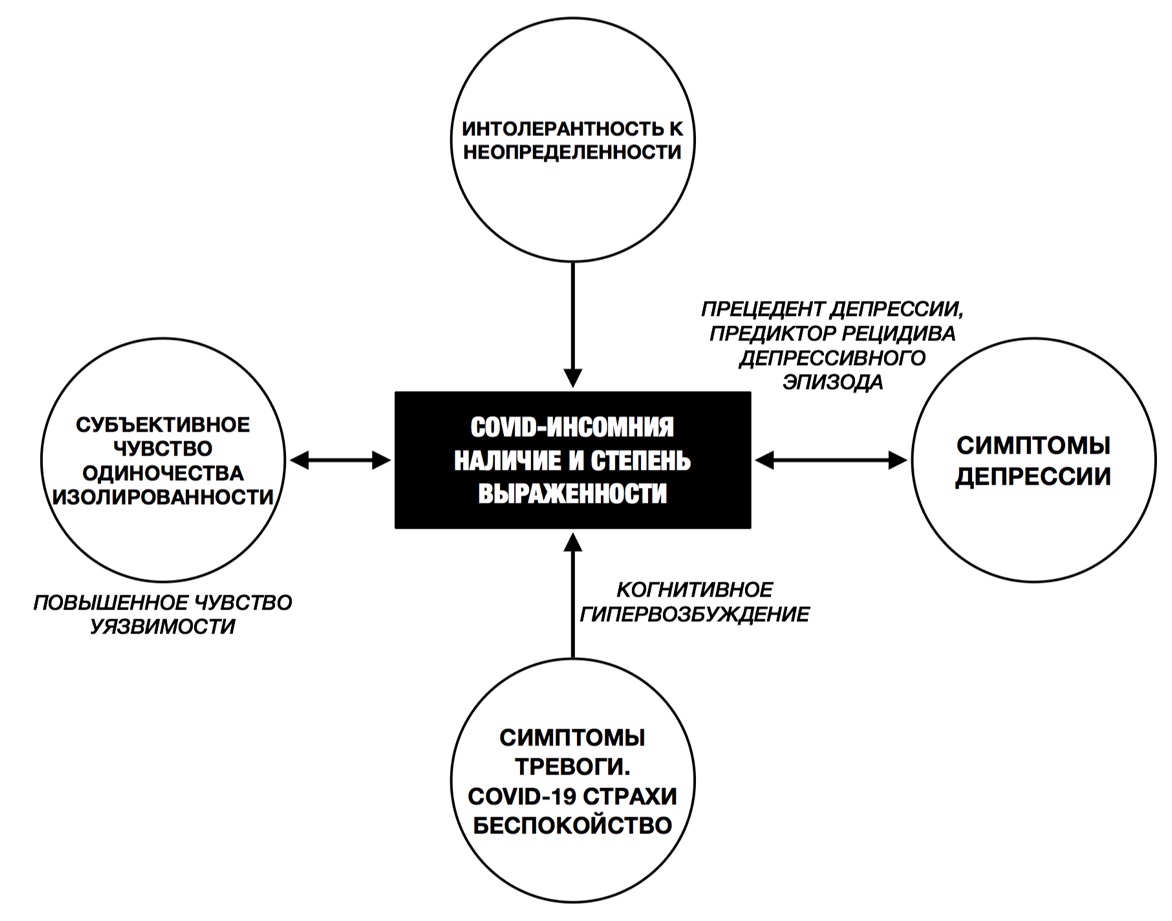
Прогнозируемая бессонница (3,12, рис. 5) во время пандемии COVID-19 складывается из + 0,728 (толерантность к неопределенности). +0,619 (ковид-ассоциированная тревога) + 0,471 (чувства одиночества) + 1,338 (симптомы изменений в психическом здоровье).
Рис. 5. Факторы, прогнозирующие выраженность COVID-инсомнии
Показано, что женщины более склонны к изменению во сне во время пандемии, и этот вывод совмести с доказательствами того, что они более склонны к расстройствам, связанным со стрессом, таким как ПТСР и тревожный спектр расстройств [15; 16]. Тревожные руминации («а вдруг»), вызывающие когнитивное возбуждение, неприятные физические реакции также влияют на пресомнические нарушения. Это соответствует данным М. Лариолы и соавт. [17] и также может объяснить высокие баллы по шкале оценки инсомнии у тех, кто отвечал «я не знаю», на вопрос они или кто-то из близких заразились вирусом, поскольку этот ответ предполагает неопределенность. Показано, что беспокойство по поводу заражения коронавирусом также связанно с бессонницей. Наличие тревоги ожидания вызывает когнитивное возбуждение и поэтому влияет на способность спать. Субъективное чувство одиночества также связано с симптомами бессонницы. Есть данные двунаправленной связи между одиночеством и бессонницей [17]. Одиночество может вызывать усиление чувства уязвимости, отсюда когнитивное и поведенческое гипервозбуждение, тревожный, поверхностный сон. Наоборот, сниженная удовлетворенность качеством сна, усиливает разочарование, связанное с чувством изоляции и может мешать контакту с другими людьми, например из-на нарушенного графика сна-бодрствования [18].
Наше исследование показало связь между симптомами депрессии и сном. Это хорошо описанный в ряде исследований феномен, поскольку бессонница считается важным прецедентом депрессии, а также предиктором рецидива депрессивного эпизода. Моноамины, воспалительные маркеры, генетические факторы, нарушение регуляции циркадных ритмов может быть вовлечено в патофизиологию сна [1].
В ряде исследований показано, что уровень образования также был связан с нарушениями сна, но был неясен конкретный образовательный статус. Было обнаружено, что как высшее образование, так и образование на уровне средней школы влияют на качество сна. Это может быть связано с тем, что образованные люди или студенты могут иметь академические и профессиональные факторы стресса, которые могли повлиять на их психическое здоровье и условия сна [12; 13]. Кроме того, было обнаружено, что социальная поддержка играет решающую роль в состоянии сна и связанных с ним расстройствах. Отсутствие социальной поддержки, поддержки со стороны семьи, одиночество и изоляция были связаны с более высоким риском нарушений сна.
Медицинские работники, особенно те, которые обслуживают передовую, подвергаются высокому риску бессонницы и кошмаров во время пандемии COVID-19. Повышенная нагрузка, посменная работа, страх заразиться вирусом были значительными факторами риска среди медработников. Это могло привести к более высокому психосоциальному стрессу и эмоциональному выгоранию, что может быть связано с нарушениями сна [19].
Нарушения сна при COVID-19 могут быть вызваны [9,20]:
В нынешних условиях мы рекомендуем специалистам в области психического здоровья регулярно проверять наличие изменений в психическом здоровье у пациентов заболевших, перенёсших коронавирус, а также тех, кто обращается со страхом заразиться, кто вакцинировался или находится в процессе реабилитации.
Алгоритм скрининг-оценки психологического состояния пациента в период пандемии COVID-19
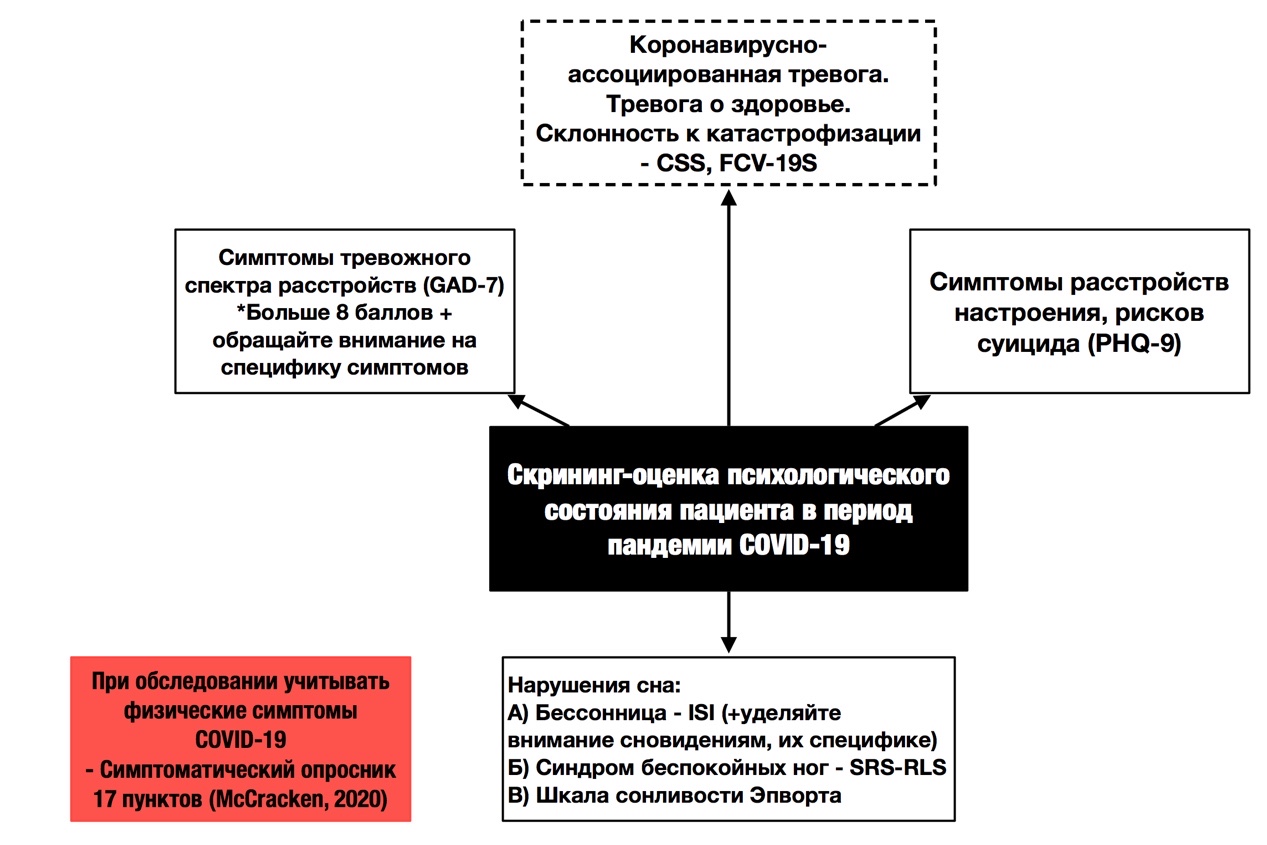
На рисунке 6 нами представлен алгоритм скрининг-оценки психического состояния пациента в период пандемии COVID-19.
Рис. 6. Алгоритм скрининг-оценки психологического состояния пациента в период пандемии COVID-19
При обследовании важно учитывать наличие у пациента ранее перенесенных изменений в психическом здоровье (тревожный спектр расстройств, депрессии), т.к. фон факторов уязвимости, в том числе плохое общее состояние здоровья вносит существенный вклад в риски развития нарушений сна, тревоги и депрессии. Ранее существовавшая тревога за здоровье у пациента может быть предрасполагающим фактором риска повышенной тревожности во время пандемий и инсомнии [21] в связи с этим при обследовании психического состояния пациента рекомендуется применятьShortHealthAnxietyInventory(SHAI). Также при следует уделять внимание киберипохондрическим проявлениям пациента, и обследовать их с помощью CyberchondriaSeverityScale (CSS-15). Когда тревога за здоровье и высокая киберипохондрия сочетаются, вирусная тревога является выраженной, что существенно влияет на качество жизни пациента. Показано, что чем сильнее киберипохондрия, тем выше тревога за здоровье, и симптомы бессонницы. В таблице 1 представлена специфика проведения психологического обследования феномена COVID-сомнии.
Общая тактика психологического обследования пациента инфицированного или перенесшего COVID-19 при наличии изменений в психическом состоянии и сна
Применение когнитивно-поведенческой терапии в период пандемии COVID-19
Протоколы когнитивно-поведенческой терапии инсомнии (КПТ-И) как очные, так и дистанционные являются эффективным методом лечения бессонницы, способным вызывать клинически значимый эффект без побочных проявлений, в отличии от психофармакотерапии [22]. Применение данных психотерапевтических протоколов оказывает влияние на эффективность, качество сна, латентность начала сна, а также снижает тяжесть инсомнии, пробуждения после наступления сна и количество пробуждений [23]. Более того, полная экономическая оценка КПТ-И у взрослого населения показала, что она была более безопасной по сравнению с фармакотерапией или отсутствием лечения.
В основе психотерапевтической тактики лечения COVID-инсомнии когнитивно-поведенческая модель тревоги за здоровье и ипохондрии [4], которая предполагает, что телесные ощущения или доброкачественные симптомы (учащенное сердцебиение, ощущение нехватки воздуха, прилив жара к лицу и др.) интерпретируются человеком как ухудшение и признаки серьезного заболевания (например, коронавируса), которое может привести к тревоге за здоровье и впоследствии к увеличению дискомфортных телесных ощущений, снижению недоверия к собственному телу, его нормальным проявлениям. Телесные ощущения, их восприятие и интерпретация могут существенно зависеть от инициирующих событий (например, сообщений СМИ, физиологического возбуждения, т. е. пребывания в состоянии гипербдительности с постоянным сканированием телесных сенсаций). Порочный круг телесных ощущений, когнитивных процессов оценки ситуации и тревоги может с большей вероятностью возникать в случае определенных предрасполагающих факторов (например, личностной, социальной тревожности) и может поддерживаться перестраховочным или проблемно-ориентированным поведением (например, поведением, направленным на обеспечение безопасности, таким как интернет-исследования в социальных сетях или онлайн консультации у врачей, сдача анализов). Что касается процессов интерпретации ситуации, телесных проявлений и атрибуции, то во время вспышки коронавируса более вероятно, что телесные ощущения или симптомы интерпретируются в соответствии с этим контекстом (например, «я дышу как-то не так, возможно, я заражен коронавирусом», «у меня диарея, это первый признак что у меня коронавирус»). В связи с этим основной тактикой когнитивно-поведенческой терапии является разрыв данного поручного круга. Однако следует учитывать, что вирусную тревогу поддерживают следующие дезадаптивные стили обработки информации как со сторону внешних, так и внутренних ощущений: черно-белое мышление, негативный фильтр и катастрофизация. Чрезмерный негативный информационный поиск во время пандемии COVID-19 был связан с повышением тревожности [28]. Наличие искаженного понимания пандемии, коронавируса, его симптомов и тактики лечения усиливал как киберипохондрическое поведение, так и риски развития генерализованного тревожного расстройства.
Показано, что оптимальная информированность пациента о коронавирусе и пандемии, с минимизацией мифов оказывает буферное и благотворное влияние на эмоциональное состояние, и минимизирует склонность к чрезмерного обременительному болезнь-ориентированному поведению [29;30]. Вирусная тревога может быть низкой, когда пациент хорошо информирован об обстановке, у него сформирована внутренняя картина здоровья и болезни, он использует адаптивные стратегии регуляции эмоции (принятие, положительная перефокусировка, положительная переоценка, переориентация на гибкое планирование), выявить которые можно с помощью ShortCognitiveEmotionRegulationQuestionnaire (см. табл.1) [31].
В повседневной клинической практике в России мы применяем следующие протоколы КПТ [22;23;30-32]: