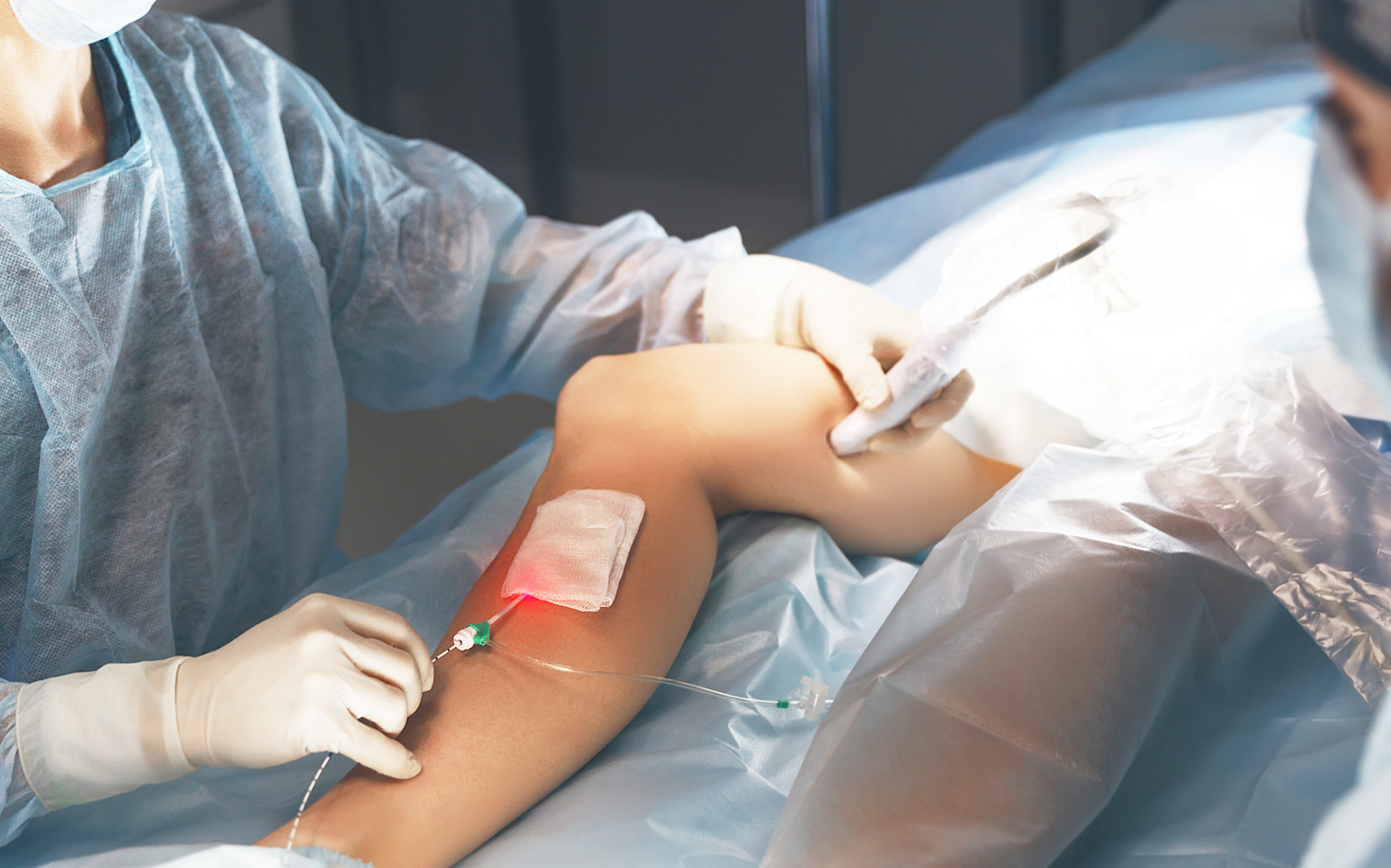
Банная кожа конечностей что это
Обморожение: степени, первая помощь, профилактика
Обморожение представляет собой повреждение какой-либо части тела (вплоть до омертвения) под воздействием низких температур. При длительном пребывании вне помещения, особенно при высокой влажности и сильном ветре, обморожение можно получить осенью и весной при температуре воздуха выше нуля.
К обморожению на морозе приводят тесная и влажная одежда и обувь, физическое переутомление, голод, вынужденное длительное неподвижное и неудобное положение, предшествующая холодовая травма, ослабление организма в результате перенесенных заболеваний, потливость ног, хронические заболевания сосудов нижних конечностей и сердечно-сосудистой системы, тяжелые механические повреждения с кровопотерей, курение и пр.
Признаки обморожения и общего переохлаждения:
— кожа бледно-синюшная;
— температурная, тактильная и болевая чувствительность отсутствуют или резко снижены;
— при отогревании появляются сильные боли, покраснение и отек мягких тканей;
— при более глубоком повреждении через 12-24 ч. возможно появление пузырей с кровянистым содержимым;
— при общем переохлаждении человек вял, безучастен к окружающему, его кожные покровы бледные, холодные, пульс частый, артериальное давление снижено, температура тела ниже 36°С
Выделяют несколько степеней обморожения:
Обморожение I степени (наиболее легкое) обычно наступает при непродолжительном воздействии холода. Пораженный участок кожи бледный, после согревания покрасневший, в некоторых случаях имеет багрово-красный оттенок; развивается отек. Омертвения кожи не возникает. К концу недели после обморожения иногда наблюдается незначительное шелушение кожи. Полное выздоровление наступает к 5–7 дню после обморожения. Первые признаки такого обморожения – чувство жжения, покалывания с последующим онемением пораженного участка. Затем появляются кожный зуд и боли, которые могут быть и незначительными, и резко выраженными.
Обморожение II степени возникает при более продолжительном воздействии холода. В начальном периоде появляется побледнение, кожа становится холодной, утрачивается чувствительность, но эти явления наблюдаются при всех степенях обморожения. Поэтому наиболее характерный признак – образование в первые дни после травмы пузырей, наполненных прозрачным содержимым. Полное восстановление целостности кожного покрова происходит в течение 1–2 недель, грануляции и рубцы не образуются. При обморожении II степени после согревания боли интенсивнее и продолжительнее, чем при обморожении I степени, беспокоят кожный зуд, жжение.
При обморожении III степени продолжительность периода холодового воздействия и снижения температуры в тканях увеличивается. Образующиеся в начальном периоде пузыри наполнены кровянистым содержимым, дно их сине-багровое, нечувствительное к раздражениям. Происходит гибель всех элементов кожи с развитием в исходе обморожения грануляций и рубцов. Сошедшие ногти вновь не отрастают или вырастают деформированными. Отторжение отмерших тканей заканчивается на 2–3-й неделе, после чего наступает рубцевание, которое продолжается до 1 месяца. Интенсивность и продолжительность болевых ощущений более выражена, чем при обморожении II степени.
Обморожение IV степени возникает при длительном воздействии холода, снижение температуры в тканях при нем наибольшее. Оно нередко сочетается с обморожением III и даже II степени. Омертвевают все слои мягких тканей, нередко поражаются кости и суставы.
Поврежденный участок конечности сильно синюшный, иногда с мраморной расцветкой. Отек развивается сразу после согревания и быстро увеличивается. Температура кожи значительно ниже, чем на окружающих участок обморожения тканях. Пузыри развиваются на менее обмороженных участках, где есть обморожение III–II степени. Отсутствие пузырей при развившемся значительно отеке, утрата чувствительности свидетельствуют об обморожении IV степени.
В условиях длительного пребывания при низкой температуре воздуха возможны не только местные поражения, но и общее охлаждение организма. Под общим охлаждением организма следует понимать состояние, возникающее при понижении температуры тела ниже 34 градусов С.
Первая помощь при обморожениях
Прежде всего необходимо согреть пострадавшего в теплом помещении. Согревание пораженной части тела должно быть постепенным, медленным, преимущественно пассивным. Недопустимо (!) растирать отмороженные участки тела руками, тканями, спиртом и уж тем более снегом! (Подобные рецепты на редкость живучи и до сих пор бытуют в народе.) Дело в том, что эти меры способствуют тромбообразованию в сосудах, углубляя процессы деструкции пораженных тканей.
Пострадавшего нужно укутать в теплое одеяло (при общем переохлаждении) или (при отморожении) наложить на пораженную часть тела термоизолирующую ватно-марлевую повязку (7 слоев) для кумуляции тепла и предотвращения преждевременного согревания поверхностных тканей (и, соответственно, образования перепада температур между поверхностными и глубокими тканями). Применение термоизолирующей повязки позволяет в несколько раз замедлить внешнее согревание пораженного участка при обеспечении общего согревания организма.
Если отморожена рука или нога, ее можно согреть в ванне, постепенно повышая температуру воды с 20 до 40° С и в течение 40 минут нежно (!) массируя конечность. На внутреннюю поверхность бедра или плеча можно дополнительно положить теплую грелку. Пострадавшему дают обильное теплое питье – например, сладкий чай.
Профилактика переохлаждения и обморожений
Признаки и симптомы тромбоза глубоких вен
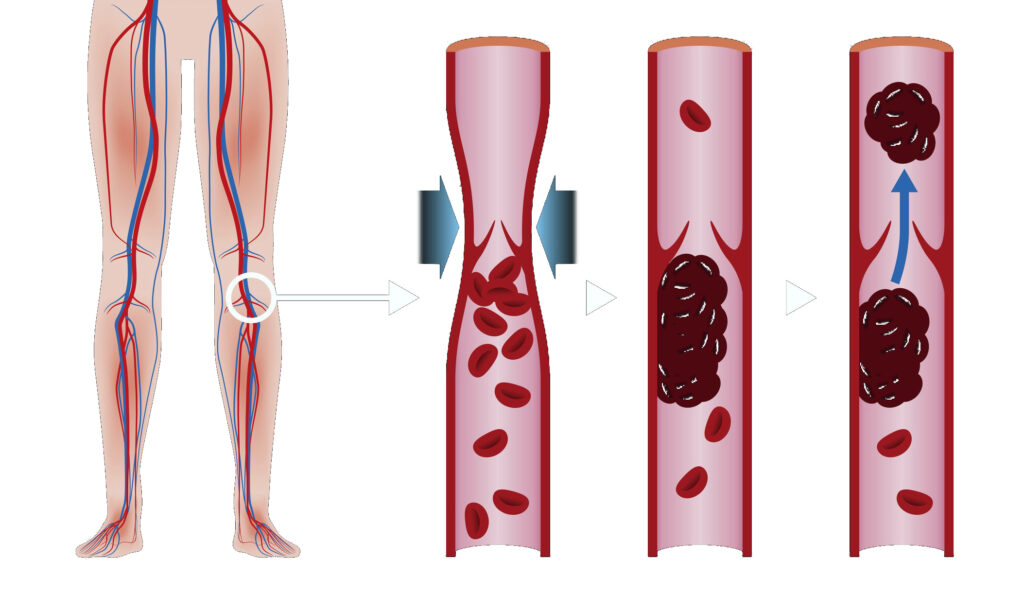
Тромбоз глубоких вен (ТГВ) возникает, когда сгусток крови (тромб) образуется в одной или нескольких глубоких венах вашего тела, обычно в ногах. Тромбоз глубоких вен может вызвать боль в ногах или их отек, но может протекать бессимптомно.
ТГВ может быть связан с заболеваниями, которые влияют на процесс свертывания крови. Тромб в ногах также может образоваться, если вы не двигаетесь долгое время, например, после операции или несчастного случая. Но и ходьба на экстремально большие расстояния может приводить к образованию тромбов.
Тромбоз глубоких вен – серьезное заболевание, потому что сгустки крови в ваших венах могут перемещаться по кровотоку и застревать в легких, блокируя кровоток (тромбоэмболия легочной артерии). Однако тромбоэмболия легочной артерии может возникать без признаков ТГВ.
Когда ТГВ и тромбоэмболия легочной артерии возникают одновременно, это называется венозной тромбоэмболией (ВТЭ).
Симптомы
Признаки и симптомы ТГВ:
Тромбоз глубоких вен может протекать без заметных симптомов.
Когда обратиться к врачу
Если у вас признаки или симптомы ТГВ, обратитесь к врачу.
При появлении признаков или симптомов тромбоэмболии легочной артерии (ТЭЛА) – опасного для жизни осложнения тромбоза глубоких вен – обратитесь за неотложной медицинской помощью.
Предупреждающие признаки и симптомы тромбоэмболии легочной артерии включают:
Подозреваете тромбоз глубоких вен? Обратитесь к профессионалам.
Причины
Все, что препятствует нормальному течению или свертыванию крови, может вызвать образование тромбов.
Основными причинами ТГВ являются: повреждение вены в результате хирургического вмешательства или травмы, а также в связи воспалением от инфекции или травмы.
Факторы риска
Многие факторы могут увеличить риск развития ТГВ, которые включают:
Осложнения
Осложнения ТГВ могут включать:
Профилактика
Меры по предотвращению тромбоза глубоких вен включают следующее:
Банная кожа конечностей что это
Также со статьей можно ознакомиться на страницах журнала “Острые и неотложные состояния” 2010. – №1. – С. 9-13.
Факторы, вызывающие поражение холодом.
Факторы, вызывающие поражение холодом разделяют на две категории вызывающие и способствующие [6].
К факторам вызывающим поражения холодом относятся: низкая температура окружающей среды (воздуха, воды), ветер, высокая влажность.
Поражения холодом разделяют на общие и местные:
Общее охлаждение (замерзание) развивается в результате охлаждающего воздействия факторов внешней среды и сопровождается нарушением функций основных физиологических систем, прежде всего – терморегуляции.
Кроме того, известны формы хронической травмы, обусловленные длительным воздействием холода (ознобление, холодовой нейроваскулит и др.)
Степени тяжести отморожений:
Алгоритм написания диагноза при отморожении:
Правильное написание диагноза подразумевает следующую последовательность:
1. На первое место ставят слово «отморожение»;
2. На второе место ставят фактор, отражающий этиологию – от действия холодного воздуха, по типу «траншейной стопы», по типу «иммерсионной стопы», контактное и т.д.;
3. На третьем месте указывают глубину поражения римскими цифрами;
4. Площадь общего и глубокого отморожения в процентах, при этом площадь предполагаемого глубокого поражения пишут в скобках;
5. На пятом месте перечисляют поражённые участки тела;
6. Определяют степень тяжести согласно ИТП;
7. Далее отмечают сопутствующие отморожениям поражения,
связанные с действием низкой температуры (общее охлаждение, хроническая холодовая травма);
8. Указывают осложнения
9. Далее перечисляются сопутствующие травмы и заболевания.
Пример написания диагноза при отморожении:
Клинический диагноз: Отморожение III ст. 5% правой кисти, голеней, стоп. Общее охлаждение легкой степени.
Сопутствующий диагноз: Язвенная болезнь желудка.
Фиксация зон поражения на схеме (Рис.1).
В раннем реактивном периоде развивается реперфузионный синдром, который связан с отогреванием ишемизированных тканей. Основой патогенетического лечения должны быть также аналогичные высокотемпературным термическим повреждениям инвазивные мероприятия в сочетании местным повязочным лечением, антибактериальной и теплофизической терапией и выполнением по показаниям оперативных вмешательств, направленных на максимальное сбережение жизнеспособных тканей.
В позднем реактивном периоде выполняются все необходимые консервативные и оперативные мероприятия, направленные на уменьшение интоксикации, профилактику и борьбу с инфекцией, удаление нежизнеспособных тканей и реконструктивные восстановительные операции, направленные на восстановление утраченных кожных покровов и мягкий тканей, реваскуляризацию поврежденных глубоких анатомических структур.
Хирургическое лечение при отморожениях:
В отношении отмороженных тканей проводится оперативное лечение (некротомии, некрэктомии, ампутации, сложные виды пластики) во многом схожее на таковое при глубоких ожогах. Однако, проведение радикального раннего хирургического лечения при отморожениях не оправдано в связи с преходящими локальными изменениями в тканях даже при глубоких поражениях.
Как правило, дифференциальная диагностика отморожений III и IV ст. возможна лишь на 5-7 сутки, а иногда и позже – после развития демаркации и мумификации тканей.
1. Ранние операции.
1.1. Активная хирургическая тактика при отморожениях начинается с дренирующих операций (некротомии и некрофасциотомии с рассечением всех костно-фиброзных и фасциальных мышечных лож в области поражения), которые целесообразно выполнять в первые 24 часа после травмы, с целью ревизии глубокого отморожения III – IV степени и предупреждения развития компартмент синдрома.
1.2. Ампутации в сроки до 7 суток выполняются при начии ранних инфекционных осложнений, ставящих под угрозу жизнь пациента.
2. Поздние операции.
2.1. Ампутации с наложением первичных швов на культю.
2.2. Ампутации с использованием закрытия культи сложными лоскутами, обладающими эффектами реваскуляризации поврежденных глубоких структур конечностей и одномоментным формированием опороспособной поверхности.
2.3. Ампутации с использованим закрытия ран культи расщепленным кожным трансплантатом.
3. Реконструктивно – восстановительные операции,
Выполняются в специализированных центрах (отделениях) через 6-8 месяцев после травмы.
Отморожение стоп и голеней III-IV степени у пациента, который обратился за медицинской помощью после 3 суток. Развитие болезни сопровождалось мумификацией стоп, развитием восходящего воспалительного процесса, выраженным эндотоксикозом. Ампутация выполнена на уровне средней трети бедер.
Отморожение стоп и голеней III-IV степени у пациента, который обратился за медицинской помощью непосредственно после травмы. В первые 6 часов была выполнена дренирующая операция – фасциофенестротомия, начата инфузионная терапия. Это обеспечило профилактику компартмент синдрома, адекватное восстановление кровообращения в раннем периоде и сохранение конечности. Ампутация выполнена в пределах дистальных отделов стопы.
Оперативное лечение при глубоких отморожениях определяется клиникой течения патологического процесса на фоне проводимой консервативной терапии и приоритетно носит органосохраняющий принцип.
Техника проведения дренирующих операц и й.
Дренирующие операции предупреждают развитие компартмент синдрома, снижают степень всасывания токсинов в реактивном периоде, обеспечивают восстановление адекватного кровотока, что, в конечном итоге позволяет избежать ампутаций.
Анатомия мышечных влагалищ (отсеков – компартментов) подробно описана в руководствах по анатомии человека [8,9].
При выполнении фасциофенестротомии, предполагается ревизия компартментов по локализациям:
Линии рассечения кожи при планировании дренирующих операций: на кисти (рис.3), на передней поверхности предплечья (Рис. 4), на задней поверхности предплечья (Рис. 5), на голени (Рис.6).
Своевременное и адекватное выполнение стандарта лечения отморожений позволяет избежать ампутаций конечностей.
Консультации о возможностях проведения органосохраняющих и реконсруктивно-восстановительных операций проводятся в Днепропетровском центре термической травмы и пластической хирургии.
Банная кожа конечностей что это
судебно-медицинского исследования трупа.
9 мая 1959 г. Согласно постановления прокурора криминалиста прокуратуры Свердловской области от 7 мая 1959 г. судмедэкспертом областного бюро судмедэкспертизы по Свердловской области Возрожденным, в присутствии прокурора-криминалиста облпрокуратуры мл. советника юстиции Иванова Г.Н., эксперта криминалиста Чуркиной Г.А., в помещении санчасти п/я № 240, при дневном освещении, проведено исследование трупа гр. Дубининой Людмилы Александровны, 20 лет, для установления причин смерти.
В ночь на 2 февраля все участники похода погибли.
Ушные раковины овальной формы. Отверстия рта, носа и ушных проходов чисты. Шея длинная, тонкая. Мягкие ткани области шеи дряблы на ощупь. При ощупывании шеи определяется необычная подвижность рожков подъязычной кости и щитовидного хряща. Грудная клетка цилиндрической формы. Грудные железы средней величины, упругие. Соски и околососковые кружки бледнокоричневого цвета. Живот расположен на уровне грудной клетки. Наружные половые органы сформированы правильно. Девственная плева кольцевидной формы с высоким валиком, мясистая. Естественное отверстие девственной плевы пропускает кончик мизинца взрослого человека. Слизистая влагалища лиловокрасного цвета. На наружной и передней поверхности левого бедра, в средней трети, разлитой кровоподтек синюшно-лилового цвета на участке размером 10 х 5 см., с кровоизлиянием в толщу кожных покровов.
На тыльной поверхности кистей рук мягкие ткани, плотные на ощупь, пальцы рук полусогнуты. Концевые фаланги рук покрыты «банной кожей», которая сползает вместе с ногтевыми пластинками. В области стоп и пальцев «банная кожа» бледносерого цвета и фиолетовым оттенком. При ощупывании грудной клетки определяется необычной подвижность ребер. В области левой теменной кости дефект мягких тканей, размером 4 х 4 см., дном дефекта является обнаженная теменная кость.
Б. Внутреннее исследование.
В области рукоятки грудины справа разлитое кровоизлияние.
Для химического и гистологического исследования их указанного трупа взяты части внутренних органов.
Обморожение
Тема холодовых повреждений весьма актуальна для России как страны, большая часть территории которой находится в зоне холодных широт. К сожалению, именно в вопросах тактики и лечения холодовых повреждений в отечественной медицине существует достаточно много разногласий, мнений, суждений, которые далеко не всегда подкреплены доказательной базой. Также обращает на себя внимание порой принципиально разный подход к лечению холодовых повреждений. Целью данной статьи является обзор принятых в настоящее время за рубежом и описанных в англоязычной литературе доказательно обоснованных методик и подходов в лечении обморожений. Этот обзор не преследует цели подвергнуть сомнению методики, применяемые в отечественной медицине, он скорее направлен на описание современного состояния проблемы лечения обморожений в мире, также с позиции доказательной медицины.
Для начала следует определиться с терминологией. В отечественной литературе принято определять все патологические состояния, возникающие вследствие воздействия низких температур, как «холодовая травма», разделяя ее на общую и локальную. В зарубежных же источниках под холодовой травмой (cold-induced injury) понимается именно локальное холодовое повреждение тканей. Она, в свою очередь, подразделяется на холодовую травму, связанную с замораживанием тканей — собственно обморожения (frostbite), — и холодовую травму, не связанную с замораживанием тканей (nonfreezing cold-induced injury, NFCI). К последней относятся такие состояния, как «траншейная стопа» или «иммерсионная стопа» — повреждение тканей на фоне нарушения кровообращения вследствие длительного (более суток) нахождения во влажной среде при низких, но положительных значениях температуры окружающей среды. Все, сказанное ниже, будет относиться именно к первому виду холодовой травмы — обморожению, — то есть состоянию, которое развивается при снижении температуры тканей ниже температуры кристаллизации вне- или внутриклеточной жидкости.
Патофизиология
С точки зрения патофизиологии в развитии обморожения принято выделять четыре наслаивающиеся друг на друга фазы:
1. Фаза «до замораживания» предшествует кристаллизации жидкости в тканях и соответствует температуре тканей от 3 до 10 °C. Изменения в тканях включают в себя вазоконстрикцию и повышение проницаемости сосудистой стенки. Нарушение функционирования нервных рецепторов сопровождается сначала гиперестезиями и парестезиями, а в дальнейшем и потерей чувствительности кожи.
2. Фаза «замерзания-оттаивания» характеризуется вне- и/или внутриклеточной кристаллизацией воды, что приводит к электролитным сдвигам, клеточной дегидратации, разрушению клеточных мембран. Температурой кристаллизации воды в коже принято считать –4 °C. При отсутствии кровообращения скорость падения температуры в тканях может достигать 0,5 °C в минуту.
3. Для фазы сосудистого стаза характерно расширение и сужение сосудов, выход плазмы в ткани, внутрисосудистое свертывание крови.
4. Фаза поздних ишемических нарушений возникает на фоне прогрессирующей ишемии тканей вследствие выброса медиаторов воспаления, таких как тромбоксан А2, простагландин F2-α, брадикинины и гистамин, вазоконстрикции с вовлечением артериол и венул, реперфузионного повреждения тканей и тромбообразования в более крупных сосудах.
Главный фактор, приводящий к гибели клеток — это разрушение микроциркуляторного русла. Наиболее катастрофические изменения в клетках и тканях происходят не во время замораживания, а при восстановлении нормальной температуры тканей. Первоначальные изменения клеток при обморожении значительно усугубляются при повторном их замораживании. Само собой, с точки зрения патофизиологии процесс развития обморожения более сложен и имеет много нюансов, однако подробная его детализация не входит в цели данного обзора.
Классификация
Классически в мировой практике принято выделять четыре степени обморожения, различающихся по глубине поражения тканей:
1 степень. Характерна эритема, онемение кожи, отек. Поражение тканей ограничивается эпидермисом. Гибели тканей не происходит. Возможно остаточное шелушение эпидермиса.
2 степень. Характеризуется образованием везикул с прозрачным содержимым, вокруг которых формируются эритема и отек.
3 степень. На фоне более глубокого поражения тканей образуются везикулы с геморрагическим содержимым вследствие поражения ретикулярного слоя дермы и подлежащего сосудистого сплетения.
4 степень. Поражение вовлекает всю толщу дермы и распространяется на подкожную клетчатку и подлежащие ткани с образованием множественных некрозов.
Однако несмотря на широкое распространение, эта классификация имеет свои ограничения, поскольку основывается на признаках, появляющихся после отогревания, и не позволяет оценить степень вовлечения тканей в дореактивный (до оттаивания) период. Нередко эта классификация бывает представлена в упрощенном виде, выделяющей поверхностные (1–2 степени) и глубокие (3–4 степени) обморожения.
Также следует упомянуть состояние тканей, называемое в англоязычной литературе «frostnip» (дословно — «холодовой щипок»). Аналога этому термину в русском медицинском языке не существует. Под термином «frostnip» понимают холодовое повреждение, не сопровождающееся собственно замерзанием тканей, которое возникает в результате вазоконстрикции на коже открытых участков тела (щеки, нос, уши). На коже при этом происходит образование кристаллов льда в виде инея. Кристаллы льда в тканях не образуются. Гибели тканей при этом состоянии не происходит. Обычно купируется укрыванием одеждой или ладонью или при попадании в теплое помещение. «Frostnip» можно назвать предшественником обморожения. Его появление говорит об опасных для кожи условиях внешней среды и риске получить более серьезное повреждение.
Лечение обморожений
Догоспитальная помощь
Лечение гипотермии. Общее переохлаждение (гипотермия) и обморожения могут наблюдаться у одного пострадавшего одновременно. Приоритет в оказании помощи всегда остается за переохлаждением. Сначала следует поднять температуру тела как минимум до 34 °C и только потом лечить обморожения.
Предупреждение повторного обморожения. Не следует допускать повторного обморожения тканей в случае, если они были отогреты. Наибольшее выделение повреждающих ткани простагландина и тромбоксана происходит в процессе фазы «замерзания-оттаивания». Повторное замораживание клеток приводит к еще большей концентрации медиаторов воспаления и более значительному повреждению тканей. Иначе говоря, повторное замораживание отогретой конечности приводит к гибели значительно большей массы тканей, чем даже относительно длительное нахождение тканей в замороженном состоянии. Поэтому не следует стремиться отогреть обмороженную конечность, если условия окружающей среды таковы, что поврежденная конечность может быть обморожена повторно. В таком случае рекомендуется сначала добраться до надежного укрытия от холода, и только затем принимать решение об отогревании конечности.
Защита обмороженных тканей от травм. Обмороженные ткани чувствительны к минимальному механическому воздействию. Такие обыденные действия, как растирание или удаление влаги с кожи путем вытирания полотенцем, могут приводить к необратимому повреждению обмороженных тканей. Удаление влаги с кожи сухим теплым воздухом более приемлемо. Оправдано также наложение объемных мягких изолирующих повязок, препятствующих случайному травмированию тканей. Учитывая возможное развитие отека при оттаивании конечности, такие повязки не следует накладывать туго. С этой же целью следует снимать всевозможные украшения (кольца, браслеты) с обмороженной конечности и производить ее иммобилизацию. Спорным моментом остается возможность самостоятельного передвижения (ходьбы, лазания по скалам) с использованием поврежденной конечности. В ряде случаев особенности логистики не позволяют организовать транспортировку пострадавшего, и его самостоятельное передвижение будет более приемлемо. В таких ситуациях надо отдавать себе отчет, что риск повреждения тканей и, возможно, ампутации, будет выше. По возможности следует минимизировать участие поврежденной конечности в процессе самостоятельного передвижения.
Быстрое согревание. Если есть возможность обезопасить конечность от повторного замерзания, обмороженную конечность следует отогреть до нормальной температуры (оттаять). Многочисленные исследования показали, что наименее губительно для тканей быстрое согревание обмороженной конечности в теплой воде с температурой 37–39 °C. Медленное постепенное отогревание показало худшие результаты. Однако если нет возможности безопасно отогреть конечность, не следует препятствовать ее постепенному спонтанному согреванию путем наложения термоизолирующих повязок. Следует отметить, что данный пункт расходится с широко распространенной в отечественной медицине тактикой наложения в дореактивном периоде (до оттаивания тканей) термоизолирующих повязок по Голомидову.
Методика быстрого отогревания конечности заключается в следующем: конечность опускается в емкость с теплой водой с температурой 37–39 °C (контролируется термометром). Использование воды более высокой температуры не рекомендуется, так как может вызвать ятрогенные повреждения тканей. При отогревании следует обеспечить конвективное движение воды, а также поддерживать температуру воды в пределах указанных значений путем подогревания или добавления новых ее порций, так как в процессе оттаивания конечности температура воды будет падать. Не следует допускать соприкосновения обмороженной кожи со стенками емкости, в которой производится отогревание, во избежание травматизации тканей. Процесс оттаивания конечности может занимать до 30 минут, а иногда и более. Конечность считается отогретой, когда она приобретает розовый/багровый цвет и становится мягкой на ощупь. Сама процедура является болезненной для пострадавшего, что требует применения обезболивания в виде приема НПВС, либо, при необходимости, опиоидных анальгетиков. После отогревания конечность извлекается из воды, просушивается сухим теплым воздухом или с помощью полотенца (промокать, но не протирать!), после чего производится наложение объемной мягкой изолирующей повязки и иммобилизация. С целью уменьшения отека следует по возможности проводить иммобилизацию конечности в возвышенном положении.
Данная методика наиболее удобна для применения непосредственно в лечебном учреждении, где есть все необходимое для обезболивания и контроля температуры воды, а также отсутствует риск нанесения повторной холодовой травмы. Однако он применим и в полевых условиях, если:
Выполненное на догоспитальном этапе или впоследствии в условиях госпиталя быстрое согревание конечности является первым этапом лечения обморожения.
Медикаментозная терапия. Обморожения патогенетически связаны с нарушением кровообращения. Поэтому всем пострадавшим с признаками дегидратации должна проводиться инфузионная терапия с целью коррекции объема циркулирующей крови. Несколько экспериментальных работ на животных показали определенную эффективность применения препаратов низкомолекулярного декстрана для снижения распространенности некроза тканей при обморожении. Однако рандомизированных контролируемых исследований по использованию этих препаратов при холодовой травме не проводилось, как, впрочем, и сравнения их эффективности с другими методиками лечения, например, тромболизисом. Также на догоспитальном этапе оправдано применение НПВС с целью снижения продукции простагландинов и тромбоксана. Наиболее часто с этой целью используется ибупрофен в дозировке 12 мг/кг в сутки с делением назначенной дозы на два приема. Доза может быть увеличена максимум до 2,4 г в сутки с делением ее на 4 приема. Альтернативным препаратом может считаться аспирин, который также в одном из экспериментальных исследований на животных показал большую выживаемость тканей при обморожении по сравнению с контрольной группой. Сравнение эффективности аспирина и ибупрофена не проводилось.
В качестве местной медикаментозной терапии распространение получило нанесение геля алоэ вера. Клинические наблюдения и экспериментальные исследования показали его эффективность для снижения уровня тромбоксана и простагландинов, однако, учитывая его ограниченное проникновение вглубь тканей, следует ожидать максимальный эффект от него лишь при поверхностных обморожениях.
Первичная госпитальная помощь
Как и на догоспитальном этапе, коррекция сопутствующей гипотермии имеет первостепенное значение и должна проводиться в приоритете над лечением обморожения. Если конечность не была отогрета на догоспитальном этапе и все еще находится в замерзшем состоянии (в дореактивном периоде), следует произвести быстрое согревание в теплой воде согласно описанной выше методике. Если же спонтанное оттаивание конечности уже произошло, в отогревании в теплой воде нет необходимости. Существуют противоречивые данные насчет хирургической обработки обмороженного участка кожи после согревания. Существует общепринятая практика вскрытия (аспирации) везикул с прозрачным содержимым, в то время как везикулы с геморрагическим содержимым оставляются интактными, однако такая практика не подтверждена доказательно.
Медикаментозная терапия. Как и на догоспитальном этапе, рекомендовано местное применение алоэ вера, прием НПВС в указанных ранее дозировках, системная коррекция дегидратации, применение препаратов низкомолекулярного декстрана, при необходимости — соответствующая обезболивающая терапия.
Многих авторов интересовал вопрос эффективности использования гепарина для уменьшения объема потери тканей при обморожении, чему был посвящен ряд исследований. Тем не менее, на настоящий момент эффективность применения гепарина при обморожениях в качестве монотерапии не подтверждена доказательствами. Несмотря на это, гепарин продемонстрировал свою эффективность в сочетании с тромболитической терапией, в связи с чем он был включен в соответствующие терапевтические алгоритмы.
В схемы лечения пациентов с обморожениями часто включают вазодилататоры, способствующие улучшению кровообращения в обмороженных тканях. Однако единственным на данный момент препаратом с доказанной выраженной эффективностью является аналог простациклина илорпост, как при самостоятельном применении, так и в сочетании с тромболизисом. Следует отметить, что применение илорпоста признано эффективным в первые 48 часов после отогревания тканей. В более поздние сроки илорпост не продемонстрировал должного эффекта. Также имеются ограниченные данные по успешному применению при обморожениях ингибитора фосфодиэстеразы пентоксифиллина, однако они требуют более четкой доказательной базы.
Тромболитическая терапия. Перспективным методом лечения тяжелых обморожений на раннем этапе в госпитальных условиях является тромболитическая терапия, направленная на борьбу с внутрисосудистым тромбозом, развивающимся в микроциркуляторном русле на фоне реперфузии тканей. В качестве тромболитического агента применяется тканевой активатор плазминогена (tPA). Считается, что при глубоких обморожениях с потенциально большим объемом повреждения тканей ангиография и введение tPA в течение первых 24 часов после отогревания позволяют полностью или частично предотвратить гибель клеток. Это подтверждается множественными клиническими исследованиями и экспериментальными работами.
Однако учитывая риски самой тромболитической терапии, такие как наружные и внутренние кровотечения, компартмент-синдром, необходимо тщательно подходить к отбору пациентов на данный вид лечения. Как правило, в эту группу включаются пациенты с обширными (проксимальнее проксимального межфалангового сустава) и глубокими повреждениями тканей. Тромболитическая терапия проводится в условиях стационара, обладающего всеми возможностями для ее проведения. Использование ее на догоспитальном этапе не рекомендуется. В случаях, когда стационар, где находится пациент, не обладает возможностями для проведения ангиографии и тромболизиса, рекомендована транспортировка его в соответствующее медицинское учреждение. Проведение тромболитической терапии рекомендовано в первые 24 часа с момента отогревания тканей.
Отсроченная госпитальная помощь
Эти методы направлены на предупреждение поздних осложнений и улучшение отдаленных результатов лечения локальных холодовых повреждений.
Во многие протоколы по лечению обморожений входит проведение гидротерапии — погружения конечности в емкость с теплой водой с температурой 37–38 °C. Предполагаемый механизм действия заключается в улучшении кровообращения в тканях. Однако доказательной базы для оценки эффективности этого метода недостаточно. Тем не менее, он рекомендуется как безопасный и потенциально способный улучшать кровообращение в тканях.
Гипербарическая оксигенация, как и в отечественной медицинской науке, привлекала внимание многих ученых, занимающихся лечением обморожений, однако до сих пор не получено убедительных данных в пользу эффективности данного метода.
Проведение симпатэктомии с целью улучшения кровообращения в пораженных тканях, несмотря на множественные работы в течение длительного времени, также не показало значимого эффекта для уменьшения объема некроза тканей и исключено из большинства протоколов.
При развитии на фоне отека конечности компартмент-синдрома показано проведение фасциотомии с целью декомпрессии.
Хирургическое иссечение некротизированных тканей и ампутацию рекомендовано проводить после четкого формирования демаркационной линии. На это может уходить от одного до трех месяцев. Кроме клинических данных, помощь в определении границ ампутации или иссечения тканей может оказать ангиографическое исследование, МРТ или сцинтиграфия костей с технецием-99. Последнее исследование позволяет оценить границы вовлечения в очаг поражения костной ткани. Решение о сроках и границах ампутации/иссечения тканей по возможности должно приниматься хирургом, имеющим опыт в лечении последствий обморожений и не должно быть поспешным. Единственным показанием для срочной ампутации при обморожении может быть развитие симптомов сепсиса на фоне инфицирования обмороженных тканей.
Профилактика
Обморожения относятся к тем повреждениям, которые проще и дешевле предупредить, чем потом лечить. Поэтому профилактике холодовых повреждений уделяется особое внимание. При работе или активном отдыхе в условиях низких температур окружающей среды рекомендуется следующее:
Меры по улучшению периферического кровообращения. Температура периферических тканей напрямую зависит от кровообращения в них. Меры, позволяющие поддерживать кровоток в тканях, включают в себя:
Поддержание физической активности также является отличным методом профилактики с доказанной эффективностью, так как повышает частоту и уровень холодовой периферической вазодилатации. Данный рефлекс заключается в периодически возникающем расширении периферических сосудов в ответ на снижение температуры окружающей среды, более выражен у представителей северных народов и направлен на защиту тканей от повреждения холодом. Исследования показали положительный эффект физической нагрузки в виде стимуляции данного рефлекса. Однако не следует забывать, что чрезмерная физическая нагрузка может приводить к истощению энергетических запасов и последующему развитию гипотермии.
Непосредственная защита от холода. Данные мероприятия включают в себя следующее:
Таким образом, обморожения, хоть в большинстве случаев и не приводят к летальному исходу, но во многих ситуациях заканчиваются стойкой потерей функции пораженной конечности, особенно в случаях, требующих обширных ампутаций в связи с некрозом тканей. И поскольку поражается преимущественно население работоспособного возраста, проблема обморожений весьма актуальна. Применение современных методик лечения холодовых повреждений, эффективность которых подтверждена клиническими исследованиями, позволяет сократить сроки лечения таких пациентов и во многих случаях избежать калечащих хирургических вмешательств.
Источники: