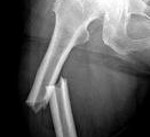
Атипичный перелом бедра что это
Влияние терипаратида на заживление переломов у пациентов с неполными атипичными переломами бедренной кости
Влияние терипаратида на заживление переломов у пациентов с неполными атипичными переломами бедренной кости: рандомизированное контролируемое исследование
| Общий статус | Активный, не вербовочный | ||||||
|---|---|---|---|---|---|---|---|
| Дата начала | 2013-07-01 | ||||||
| Дата завершения | 2022-12-01 | ||||||
| Дата первичного завершения | 2021-12-01 | ||||||
| Фаза | Фаза 3 | ||||||
| Тип исследования | Интервенционный | ||||||
| Первичный результат |
| ||||||
| Регистрация | 34 |
Тип вмешательства: Biological
Описание: Teriparatide 20 mcg injection pen
Этикетка Arm Group: Teriparatide 20 mcg daily
Другое имя: Brand name Forteo
Тип вмешательства: Другой
Описание: Ручка для инъекций плацебо 20 мкг
Этикетка Arm Group: Плацебо
Критерии включения: я. Женский или мужской; II. Старше 30 лет; iii. Испытал неполный AFF, который удовлетворяет диагностическим критериям, установленным Американским обществом костей и минералов. Международная целевая группа по исследованиям (ASBMR) по AFF: 1. Атравматические или малотравматические неполные стрессовые переломы, определяемые как устойчивые переломы. с минимальной силой, например при падении с высоты стояния; 2. От дистального к малому вертлугу к проксимальному надмыщелковому выступу вдоль бедренный стержень. 3. Для окончательного диагноза требуется рентгенологическое подтверждение особенностей AFF. Неполные признаки AFF включают утолщение кортикального слоя, кортикальный клюв и прозрачность линия. Могут быть включены пациенты с кортикальным клювом без просвета. Критерий исключения: я. Перипротезные переломы, ii. Переломы с высокой травмой, iii. Патологические переломы вторичный по отношению к метастазам или метаболическим заболеваниям костей, отличным от остеопороза, iv. Переломы не подтвержденные радиологическими исследованиями, v. Противопоказания к применению терипаратид, такой как: 1. беременные или кормящие матери или женщины, планирующие беременность в течение 1 года после завершение терапии терипаратидом, 2. повышенная чувствительность к терипаратиду, 3. тяжелая почечная недостаточность, 4. множественная миелома, 5. активный рак за последние 5 лет (кроме немеланомного рака кожи), 6. первичный гиперпаратиреоз, 7. гиперкальциемия, 8. Болезнь Педжета или другие состояния, которые могут увеличить риск остеосаркомы. 9. Предварительная лучевая терапия скелета, vi. Одновременное употребление других лечение остеопороза, включая бисфосфонаты или деносумаб (кроме кальцитонина). Пациенты с AFF с полными переломами на контралатеральной стороне или пациенты с вторичными переломами. не исключен остеопороз.
Атипичный перелом бедра что это
Качественная Клиническая Практика
Европейское медицинское агентство (EMA) рассмотрело проблему редких атипичных переломов бедренной кости при применении бисфосфонатов и сделало вывод, что такие переломы являются побочным эффектом этого класса препаратов. При этом польза от применения препаратов по-прежнему перевешивает потенциальный риск, но предупреждение о возможности атипичного перелома бедренной кости должно появиться в инструкциях ко всем бисфосфонатам на территории ЕС.
Подобное предупреждение в ЕС уже включено в инструкцию ко всем препаратам, содержащим алендронат. Теперь оно относится ко всему классу бисфосфонатов.
Следует помнить, что атипичные переломы являются редким нарушением. Однако при подозрении а атипичный перелом одной ноги, следует провести обследование другой ноги. При лечении остеопороза в течение длительного врремени следует также проводить регулярные осмотры.
Пациенты, получающие терапию бисфосфонатами, при появлении боли, слабости и дискомфорта в области бедра или паха, должн обратиться к лечащему врачу, так как эти симптомы могут означать наличие перелома.
К бисфосфонатам относятся: алендроновая кислота, клодроновая кислота, этидроновая кислота, ибандроновая кислота, неридроновая кислота, памидроновая кислота, ризедроновая кислота, тилудроновая и золедроновая кислота.

НАШИ КНИГИ
Другие журналы
«Издательства ОКИ»
Перелом бедра ( Перелом бедренной кости )
МКБ-10
Общие сведения
Переломы бедра составляют около 6% от числа всех переломов костей. Выделяют три основные группы переломов бедра:
Перечисленные группы переломов бедра различаются по механизму травмы, клинической симптоматике, тактике лечения и отдаленному прогнозу.
Анатомия
Бедренная кость, как и все остальные трубчатые кости, состоит из тела (диафиза) и двух концов (эпифизов). В ее верхней части расположена головка, которая входит в суставную впадину тазовых костей, образуя вместе с ними тазобедренный сустав.
Ниже головки бедренной кости расположена более тонкая шейка. Шейка бедренной кости соединяется с телом под углом. Снаружи в месте их соединения находятся выступы (большой и малый вертел). Нижний конец бедренной кости расширяется и образует два мыщелка (внутренний и наружный). Мыщелки своими суставными поверхностями граничат с большеберцовой костью и надколенником, формируя коленный сустав.
Переломы шейки бедра, вертельные переломы
Линия перелома бедра может проходить внутри сустава или находиться за его пределами. В первом случае перелом бедра называется внутрисуставным, во втором – внесуставным.
В травматологии выделяют следующие виды внутрисуставных переломов бедра:
Предрасполагающие факторы
Переломы верхнего конца бедра, как правило, наблюдаются у людей пожилого возраста. Чаще страдают женщины. Возникновению таких переломов бедра способствует остеопороз и сниженный тонус мышц. Повышенная частота переломов шейки бедра у женщин объясняется большей выраженностью остеопороза и некоторыми анатомическими особенностями женского организма. Угол между шейкой и телом кости у женщин более острый, а шейка бедра более тонкая и слабая.
Причины переломов
Симптомы
Пациента с переломом шейки бедра беспокоят боли в области тазобедренного сустава и паховой области. При внутрисуставных переломах боль в покое слабая или умеренная, резко усиливается при движениях. Пальпация области перелома сопровождается глухой болезненностью в глубине тазобедренного сустава. При вертельных переломах бедра боли интенсивные, усиливаются при ощупывании и малейшей попытке движений в тазобедренном суставе. Больные с вертельными переломами бедра менее подвижны, чем пациенты с переломами шейки бедра и в отличие от них страдают от резких болей, поэтому субъективно их травма воспринимается, как более тяжелая.
Нога больного на стороне поражения повернута кнаружи. При переломах со смещением больная нога короче здоровой. При вколоченных переломах укорочение конечности может отсутствовать. Характерный признак перелома верхней части бедра – «симптом прилипшей пятки», при котором пациент в положении лежа на спине не может поднять прямую ногу. Вколоченные переломы нередко проявляются сглаженной клинической симптоматикой. Иногда больные могут свободно опираться на больную ногу. Вертельные переломы бедра сопровождаются более выраженным отеком и кровоподтеками в области травмы. При переломах шейки бедра отек меньше, кровоподтеки, как правило, отсутствуют.
Диагностика переломов бедра в верхней его части проводится путем рентгенографии. При внутрисуставных переломах проводится МРТ тазобедренного сустава.
Прогноз
Шейка бедренной кости не покрыта надкостницей. Кровоснабжение шейки и головки затруднено, поэтому переломы шейки бедра срастаются плохо. Из-за недостаточного питания полноценного сращения в большинстве случаев не наступает. Со временем отломки частично фиксируются плотным соединительнотканным рубцом. Происходит так называемое фиброзное сращение. Прогноз при переломах шейки бедра тем хуже, чем выше расположена линия перелома. Без оперативного лечения исходом «высоких» переломов шейки бедра часто становится инвалидность.
Область вертелов хорошо снабжается кровью, что создает благоприятные условия для формирования полноценной костной мозоли. Вертельные переломы бедра при адекватном лечении в большинстве случаев хорошо срастаются без операции. Прогноз ухудшается при многооскольчатых чрезвертельных переломах бедра со смещением отломков.
Лечение
При поступлении для обезболивания в область перелома вводят местный анестетик (новокаин). Дальнейшая тактика лечения определяется травматологом в соответствии с уровнем перелома и общим состоянием пациента. При внутрисуставных переломах предпочтительно оперативное лечение, обеспечивающее сращение в 70% случаев. Противопоказаниями к операции являются тяжелые сопутствующие заболевания и старческий возраст пациента.
Пожилой возраст пациентов с переломом шейки бедра и наличие сопутствующих заболеваний обуславливают большую частоту осложнений при длительном постельном режиме. У больных нередко развиваются пролежни и пневмонии. Возможна тромбоэмболия. В связи с большим количеством осложнений при выборе тактики лечения таких больных необходимо придерживаться общего принципа – обеспечения максимальной подвижности пациента в сочетании с возможной в данных условиях иммобилизацией конечности. Если состояние пациента позволяет провести операцию, выполняют фиксацию трехлопастным гвоздем или костную аутопластику.
В последующем у больных с переломами шейки бедра может сформироваться ложный сустав или развиться асептический некроз головки, при которых показано эндопротезирование тазобедренного сустава. При вертельных переломах бедра используется скелетное вытяжение сроком на 8 недель. После снятия вытяжения накладывается гипсовая повязка. Наступать на поврежденную ногу разрешается спустя 3-4 месяца. Операция при вертельных переломах позволяет сократить сроки лечения и увеличить подвижность пациента. Проводится остеосинтез трехлопастным гвоздем, пластинами или винтами. Полную нагрузку на ногу разрешают через 6-10 недель.
Переломы тела бедренной кости
Диафизарный перелом бедра – тяжелая травма, сопровождающаяся болевым шоком и значительной кровопотерей.
Причины переломов бедра
Как правило, переломы бедра возникают в результате прямой травмы (падение, удар). Возможен перелом бедра при непрямой травме (скручивании, сгибании). Причиной повреждения может стать падение с высоты, автомобильная авария, производственная или спортивная травма. Чаще страдают люди молодого и среднего возраста.
При прямой травме возникают поперечные, косые и оскольчатые переломы бедра, при непрямой – винтообразные. При переломе бедра на отломки воздействует большое количество мышц, прикрепляющихся к бедренной кости. Мышцы тянут отломки в стороны, вызывая их смещение. Направление смещения зависит от уровня перелома.
Симптомы
Пациент с переломом бедра предъявляет жалобы на сильную боль в месте повреждения. В области перелома наблюдается отечность, кровоизлияние, деформация конечности и патологическая подвижность. Нога, как правило, укорочена. Перелом бедра может сопровождаться повреждением нерва или крупного сосуда. Возможно развитие травматического шока, обусловленного резкой болью и выраженной кровопотерей.
Первая помощь
Поврежденную конечность необходимо зафиксировать, наложив шину Дитерикса или шины Крамера. Пациенту вводят обезболивающее. Затем его накрывают одеялом и транспортируют в стационар.
Лечение
При переломе бедра существует опасность развития травматического шока. Профилактические противошоковые мероприятия включают в себя адекватное обезболивание, блокаду места перелома. При значительной кровопотере проводится переливание крови и кровезаменителей. Гипсовая повязка на начальном этапе лечения не применяется, поскольку с ее помощью невозможно удержать отломки в правильном положении. В качестве основных методов лечения используется скелетное вытяжение, аппараты внешней фиксации и операция (остеосинтез).
Противопоказанием к оперативному лечению при переломе бедра являются тяжелые сопутствующие заболевания, инфицированные раны и общее тяжелое состояние больного в результате сочетанной травмы. При наличии противопоказаний к операции показано скелетное вытяжение сроком на 6-12 недель. Спица для скелетного вытяжения проводится через мыщелки бедра или бугристость большеберцовой кости. Больного укладывают на щит, поврежденную ногу кладут на шину Белера. Величина груза при переломе бедра определяется уровнем перелома характером смещения.
Груз может быть увеличен у молодых пациентов с хорошо развитыми мышцами. Средняя величина груза в начале лечения – около 10 кг. По мере устранения смещения груз уменьшают. После снятия вытяжения на поврежденную конечность накладывают гипсовую повязку на срок до 4 месяцев. При консервативном лечении коленный и тазобедренный сустав долгое время остаются неподвижными. Оперативное лечение позволяет увеличить подвижность пациента и предупредить развитие контрактур. Операцию проводят после нормализации состояния больного. Остеосинтез выполняют, используя пластины, штифты и стержни.
Дистальные переломы
Мыщелковые переломы бедра возникают в результате падения или прямого удара в область коленного сустава. Могут сопровождаться смещением отломков. Чаще страдают пожилые люди.
Возможен перелом одного или обоих мыщелков. Характерное смещение отломков при мыщелковом переломе бедра – вверх и в сторону. Линия перелома проходит внутри сустава. Кровь из места перелома изливается в сустав, возникает гемартроз.
Симптомы
Пациент предъявляет жалобы на резкую боль в колене и нижних отделах бедра. Движения в суставе ограничены и резко болезненны. Коленный сустав увеличен в объеме. Перелом наружного мыщелка сопровождается отклонением голени кнаружи. При переломе внутреннего мыщелка голень пациента отклоняется кнутри. В диагностике мыщелковых переломов бедра наряду с рентгенографией дополнительно применяют МРТ коленного сустава.
Лечение
Область перелома обезболивают, при гемартрозе проводят пункцию сустава. При мыщелковых переломах бедра без смещения накладывают кокситную гипсовую повязку (от паха до лодыжек) на срок 4-8 недель. При смещении отломков перед наложением повязки выполняют их репозицию (сопоставление). Если отломки сопоставить невозможно, проводится операция. Для фиксации отломков используют винты. В некоторых случаях применяют скелетное вытяжение.
Атипичный перелом бедренной кости на фоне лечения бисфосфонатами пациентки с постменопаузным остеопорозом
Полный текст:
Аннотация
Бисфосфонаты являются препаратами первой линии при лечении остеопороза. В последнее десятилетие участилось количество публикуемых случаев о развитии атипичных переломов бедренной кости (АПБК) на фоне длительного лечения бисфосфонатами. В данной статье проведен анализ литературы, посвященной этой проблеме, выделены диагностические критерии АПБК, а также приведен случай АПБК у пациентки, находившейся на терапии алендронатом в течение 3,5 лет.
У пациентки 78 лет, получавшей пероральный бисфосфонат по поводу тяжелого постменопаузного остеопороза, через 3.5 года лечения внезапно появились боли в правом бедре при ходьбе. Через три месяца при падении с высоты собственного роста произошел перелом средней трети правой бедренной кости, по результатам инструментальных исследований имевший все признаки атипичного перелома бедра. Был проведен блокированный интрамедуллярный остеосинтез штифтом. Ретроспективный анализ результатов магнитно-резонансной томографии мягких тканей правого бедра, проведенной до перелома показал наличие недиагностированного неполного перелома средней трети правого бедра, который в последующем реализовался в полный перелом.
Данное клиническое наблюдение демонстрирует сложность диагностики АПБК. Цель публикации – привлечь внимание специалистов к проблеме такого редкого побочного эффекта терапии бисфосфонатами, как АПБК.
Ключевые слова
Для цитирования:
Зоткина К.Е., Лесняк О.М., Кочиш А.Ю., Сушков И.В. Атипичный перелом бедренной кости на фоне лечения бисфосфонатами пациентки с постменопаузным остеопорозом. Остеопороз и остеопатии. 2019;22(1):18-23. https://doi.org/10.14341/osteo10286
For citation:
Zotkina K.E., Lesnyak O.M., Kochish A.Yu., Sushkov I.V. A case of atypical femur fracture during long-term treatment with bisphosphonates in patient with postmenopausal osteoporosis. Osteoporosis and Bone Diseases. 2019;22(1):18-23. (In Russ.) https://doi.org/10.14341/osteo10286
АКТУАЛЬНОСТЬ
Остеопороз является системным заболеванием скелета, характеризующимся снижением костной массы и нарушением ее качества (микроархитектоники), что приводит к повышенной хрупкости костей, проявляющейся переломами даже при незначительной травме. Наиболее типичными для остеопороза являются компрессионные переломы тел позвонков, переломы проксимального отдела бедренной кости (шейки и вертельной области), а также проксимального отдела плечевой кости и дистального отдела костей предплечья [1, 2].
Для фармакотерапии остеопороза во всем мире наиболее часто назначаются антирезорбтивные костные препараты из группы бисфосфонатов (БФ), применяющиеся в клинической практике уже около 50 лет. Их эффективность в отношении повышения минеральной плотности костной ткани и предупреждения типичных остеопорозных переломов доказана множеством качественных клинических исследований [3, 4, 5, 6, 7]. Однако, начиная с 2005 года [8], в специальной литературе появляется все больше публикаций о случаях развития на фоне длительного лечения бисфосфонатами диафизарных переломов бедренной кости, локализация которых не характерна для низкоэнергетических переломов костей, связанных с остеопорозом [9, 10].
По современным представлениям к атипичным переломам бедренной кости (АПБК) относят диафизарные переломы на уровне дистальнее малого вертела и проксимальнее дистальных надмыщелков бедренной кости, развившиеся при низкоэнергетической травме или без таковой на фоне длительной (более трех лет) терапии антирезорбтивными костными препаратами, чаще всего – бисфосфонатами. При этом исключаются переломы шейки бедренной кости, большого и малого вертелов и вертельной зоны, переломы, ассоциированные с эндопротезированием крупных суставов, а также патологические переломы, связанные с первичными или метастатическими опухолями костной ткани или различными заболеваниями костей (например, болезнью Педжета или фиброзной дисплазией). Согласно специальному докладу American Society for Bone and Mineral Research (ASBMR), опубликованному в 2014 году, для АПБК, помимо определенной локализации, характерны также специфические «большие» и «малые» клинические критерии, представленные в таблице 1 [11]. При этом для постановки соответствующего диагноза должны присутствовать 4 из 5 «больших» критериев, а «малые» критерии также могут присутствовать у пациента, но не являются обязательными.
Таблица 1. Критерии диагноза «Атипичный перелом бедренной кости»
Следует отметить, что в отечественной научной литературе встречаются лишь единичные обзорные публикации, посвященные рассматриваемому вопросу [12, 13], в которых не содержится описаний собственных клинических случаев. Поэтому характерное клиническое наблюдение, описанное и обсужденное в настоящей статье, может представлять, по мнению авторов, интерес для специалистов различного профиля, занимающихся лечением пациентов с остеопорозом.
ОПИСАНИЕ СЛУЧАЯ
У пациентки К., 1940 года рождения, проживающей в Санкт-Петербурге, в 2008 году были выявлены спонтанные компрессионные переломы тел двух позвонков (Th12 и L1) неизвестной давности. В 2012 году у нее произошел типичный для остеопороза низкоэнергетический перелом дистального метаэпифиза лучевой кости, однако специфической антиостеопоротической терапии она не получала.
В апреле 2014 года на основании данных анамнеза и результатов двухэнергетической рентгеновской абсорбциометрии (ДРА) у пациентки был диагностирован тяжелый постменопаузный остеопороз, осложненный множественными компрессионными переломами тел позвонков и низкоэнергетическим невертебральным переломом. Пациентка начала прием алендроната в комбинации с холекальциферолом (70 мг/140 мкг в неделю) и препаратами кальция (1000 мг в сутки) и продолжала лечение на протяжении 3,5 лет до сентября 2017 года. Результаты ДРА на аппарате Lunar iDXA в период приема алендроната приведены в таблице 2.
Таблица 2. Показатели минеральной плотности костной ткани (МПКТ) и Т-критерия по результатам ДРА у пациентки К. в динамике в период приема алендроната
Сравнение данных ДРА в динамике показывает, что в первый год приема антиостеопоротической терапии МПКТ и Т-критерий в поясничных позвонках у пациентки К. практически не изменились, но через 3 года и 5 месяцев приема алендроната была отмечена отчетливая положительная динамика в значениях указанных показателей. При этом в сентябре 2017 года по данным лабораторных тестов уровни ионизированного кальция и фосфора в крови пациентки определялись в пределах референсных значений, а уровень щелочной фосфатазы (ЩФ) (55 ед/л) также был в пределах нормы (от 30 до 117 ед/л). Поэтому ей было рекомендовано продолжать назначенную антиостеопоротическую терапию.
Однако 30 августа 2017 года пациентка споткнулась на улице и на вершине напряжения мышц почувствовала резкую боль в верхней половине правого бедра. Несмотря на выраженный болевой синдром, она самостоятельно дошла до дома. К врачу не обращалась, использовала для местного лечения различные мази с нестероидными противовоспалительными препаратами (НПВП). При этом боль тупого ноющего характера постоянно возникала при ходьбе локально в верхней половине левого бедра, а в состоянии покоя купировалась.
Через две недели в связи с сохранением болевого синдрома пациентка обратилась к хирургу в поликлинику по месту жительства, где клинически был диагностирован артроз правого тазобедренного сустава, но дополнительные исследования не проводились. Была назначена терапия пероральными НПВП и магнитотерапия (местно), но характерный болевой синдром в правом бедре сохранялся.
В ноябре 2017 года с теми же жалобами пациентка обратилась к травматологу-ортопеду в поликлинику по месту жительства. Ей была выполнена рентгенография правого тазобедренного сустава, по данным которой были выявлены признаки коксартроза 2-ой стадии. Тогда же пациентке была проведена магниторезонансная томография (МРТ) правого бедра. По результатам этого исследования было описано лишь умеренное повышение МР-сигнала в средней трети диафиза правой бедренной кости и минимальный отек мягких тканей в этой области. Однако при ретроспективной оценке (в октябре 2018 года) результатов указанного МРТ-исследования специалистом в области лучевой диагностики из РНИИТО имени Р.Р. Вредена была выявлена характерная картина незавершенного диафизарного перелома правой бедренной кости, встречающаяся при атипичных переломах на фоне длительного приема бисфосфонатов. Приводим далее соответствующие срезы МРТ (Рис. 1 а, б, в) и заключение специалиста.
Рис. 1. Показательные срезы МРТ-исследования правого бедра пациентки К. от 09.11.2017 г.
а) локальное утолщение кортикального слоя правой бедренной кости за счет частично ассимилированных эндостальных наслоений;
б) прерывание контура кортикального слоя бедренной кости в центе описываех изменений с наличием неполного по поперечнику щелевидного дефекта костной структуры толщиной до 2 мм, протяженностью по ширине поперечника кости до 16,3 мм;
в) зона реактивного отека костного мозга бедренной кости шириной до 45,1 мм в месте описываемых изменений.
В средней трети диафиза правой бедренной кости по латеральной стороне отмечается локальное утолщение кортикального слоя: максимально – до 10,2 мм, шириной до 11,7 мм и на протяжении 19,3 мм за счет частично ассимилированных эндостальных наслоений (Рис. 1а). Определяется прерывание контура кортикального слоя кости в центе описанных изменений с наличием неполного по поперечнику щелевидного дефекта костной структуры толщиной до 2 мм, протяженностью по ширине поперечника кости до 16,3 мм, проявляющегося гипоинтенсивным сигналом на Т2, Т1 и PD-FS (Рис. 1б), с зоной реактивного отека костного мозга бедренной кости шириной до 45,1 мм (Рис. 1в). Целостность кортикального слоя бедренной кости на остальном протяжении сохранена. Мягкие ткани бедра без признаков патологических изменений. В визуализируемых зонах контралатерального (левого) бедра признаков патологических изменений не выявлено.
К сожалению, эти весьма характерные изменения не были замечены и описаны в ноябре 2017 года. Поэтому пациентке К. был подтвержден диагноз остеоартроза правого тазобедренного сустава 2 стадии и назначена терапия пероральными НПВП и витаминами группы В, которая не дала положительного эффекта.
Через 3 месяца после возникновения болей в области правого бедра – в декабре 2017 года пациентка во время передвижения по своей квартире внезапно почувствовала резкую боль в области правого бедра, нога, с ее слов, «подломилась», она упала и не смогла подняться. Далее она была госпитализирована в городской травматологический стационар, где на основании рентгенографии (Рис. 2) был диагностирован диафизарный перелом правой бедренной кости в средней трети типа 42A1 по классификации Ассоциации остеосинтеза. Пациентке был выполнен интрамедуллярный остеосинтез штифтом с блокированием. При этом прием алендроната был прекращен. Послеоперационный период протекал без осложнений и уже через 8 недель по данным контрольной рентгенографии перелом консолидировался (Рис. 3). Далее через 4 месяца после перелома функция правой нижней конечности была восстановлена практически в полном объеме, а болевой синдром был полностью купирован.
Рис. 2. Рентгенограмма правой нижней конечности пациентки К. в день поперечного диафизарного атипичного перелома правой бедренной кости типа 42A1 по классификации Ассоциации остеосинтеза, от 04.12.2017 года.
Рис. 3. Рентгенограмма правого бедра пациентки К. через 8 недель после интрамедуллярного остеосинтеза бедренной кости штифтом с блокированием, от 26.01.2018 года.
Во время обследования пациентки авторами статьи в октябре 2018 года на основании анализа клинических данных и результатов инструментальных исследований был ретроспективно заподозрен атипичный перелом правой бедренной кости (АПБК) на фоне продолжительного (3.5 года) систематического приема алендроната. По данным лабораторных исследований у нее была выявлена недостаточность витамина D – 23,31 нг/мл (норма 30–150 нг/мл). Однако остальные изученные показатели крови были в пределах референсных значений: общий кальций – 2,05 ммоль/л (референсный диапазон 2,02–2,6 ммоль/л), фосфор – 1,07 ммоль/л (референсный диапазон 0,87–1,45 ммоль/л), щелочная фосфатаза – 56 ед/л (референсный диапазон 30-117 ед/л). Для исключения АПБК вследствие взрослой формы гипофосфатазии пациентке был проведен контроль уровня пиридоксина сыворотки крови, который оказался в норме – 12,58 нг/мл (референсный диапазон 8,7–27,2 нг/мл).
По результатам обследования пациентке К. была рекомендована костноанаболическая терапия терипаратидом 20 мкг в день подкожно в течение года с последующим контролем денситомтерии в комбинации с препаратами кальция и витамина D (1000 мг/2000 МЕ в сутки).
ОБСУЖДЕНИЕ
Со времени первого описания Odvina CV et al., 2005 [8] атипичного перелома бедренной кости (АПБК) на фоне продолжительной терапии бисфосфонатами (БФ) прошло уже почти 15 лет, а количество научных публикаций на эту тему продолжает прогрессивно возрастать. Так, к концу 2018 года в системе PubMed было зарегистрировано уже 603 публикации по ключевым словам «атипичный перелом» и «бисфосфонаты», что говорит о несомненной актуальности обсуждаемой проблемы.
В настоящее время связь АПБК с продолжительным приемом БФ не вызывает сомнений. В отношении патогенеза этой патологии с самого начала было выдвинуто предположение о ее развитии вследствие избыточного подавления костной резорбции на фоне лечения БФ. Как известно, бисфосфонаты ингибирует активность и индуцируют апоптоз остеокластов, что тормозит резорбцию костной ткани и в целом «замораживает» костный обмен. Такое действие, с одной стороны, приводит к росту минеральной плотности костной ткани (МПКТ), но, с другой стороны, ее механическая прочность при этом может снижаться за счет сохранения скомпрометированных костных балок с наличием множества микротрещин [1, 3, 4]. Эта гипотеза подтверждается наблюдениями аналогичных атипичных переломов при гипофосфатазии у взрослых – редком генетическом заболевании, характеризующемся замедленным костным обменом [14], а также при длительном приеме другого (отличного от бисфосфонатов по механизму действия) антирезорбтивного костного препарата – деносумаба [15].
По современным данным риск развития АПБК у людей, принимающих БФ, выше в 1,7–2,7 раза, чем в общей популяции [6, 7]. В частности, такой риск составлял 1,78/100000 в год для тех, кто получает БФ менее двух лет. В той же популяции риск возрос до 38,9/100000 случаев в год на фоне приема БФ в течение 6–8 лет, и до 107,5/100000 в год у пациентов, принимавших БФ более 10 лет. Однако, следует особо отметить, что большинство авторов пишут о существенном превышении пользы от приема БФ у пациентов с остеопорозом по отношению к риску всех известных побочных эффектов, в том числе – АПБК [3, 6, 7, 11, 16].
Необходимо также отметить, что для обсуждаемой патологии разработаны достаточно четкие диагностические критерии, представленные во введении нашей статьи, а также созданы клинические рекомендации по предупреждению АПБК и по ведению пациентов после случившихся атипичных переломов [4, 10, 11]. В частности, группа специалистов ASBMR рекомендует следующую стратегию лечения пациентов с АПБК: прервать прием бисфосфонатов (или деносумаба), обеспечить адекватный уровень потребления кальция и витамина D, а также использовать анаболическую костную терапию терипаратидом [11].
Несмотря на большое количество зарубежных научных публикаций, посвященных проблеме атипичных переломов бедренной кости на фоне длительной антирезорбтивной костной терапии, в отечественной литературе эта достаточно редкая патология описана явно недостаточно. В частности, представленное в настоящей статье описание характерного клинического случая у пациентки К., 78 лет, вероятно, является первым в нашей стране выявленным и подробно разобранным клиническим наблюдением. Поэтому многие отечественные врачи не имеют соответствующей научной и клинической информации, что приводит к несвоевременной диагностике и определенным ошибкам в тактике лечения пациентов обсуждаемого профиля. Так, в представленном клиническом наблюдении достаточно характерные и яркие симптомы развивающегося АПБК, а также вполне однозначная картина МРТ-исследования, соответствовавшие всем пяти «большим» диагностическим критериям ASBMR (таблица 1), не были правильно интерпретированы и учтены, что привело к возникновению у пожилой пациентки диафизарного перелома бедренной кости. К счастью, качественно выполненный интрамедуллярный остеосинтез и отмена приема алендроната у пациентки К. позволили срастить перелом в обычные средние сроки и добиться практически полного восстановления функции поврежденной нижней конечности. Назначение ей анаболической костной терапии терипаратидом создает, на наш взгляд, необходимые условия для эффективного лечения тяжелого постменопаузного остеопороза и предупреждения повторных остеопорозных переломов.
ЗАКЛЮЧЕНИЕ
Представленный и обсужденный клинический случай атипичного перелома бедренной кости у пациентки К., 78 лет, произошедший на фоне длительного (3,5 года) приема алендроната по поводу тяжелого постменопаузного остеопороза, является, на взгляд автором, достаточно ярким и поучительным примером, знакомство с которым может принести практическую пользу врачам различных специальностей в отношении диагностики, профилактики и лечения достаточно редкого, но тяжелого осложнения длительной терапии антирезорбтивными костными препаратами.
Дополнительная информация
Согласие пациента. Пациентка добровольно подписала информированное согласие на публикацию персональной медицинской информации в журнале «Остеопороз и остеопатии».
Конфликт интересов. Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи