Атеросклероз митрального клапана что это
Что такое недостаточность митрального клапана? Причины возникновения, диагностику и методы лечения разберем в статье доктора Верещагиной Н. В., врача общей практики со стажем в 28 лет.
Определение болезни. Причины заболевания
Патология проявляется слабостью, головокружением, ощущением нехватки кислорода и утомлением, так как при заболевании нарушается кровоснабжение головного мозга. Без лечения тяжёлая регургитация митрального клапана может стать причиной сердечной недостаточности и нарушений сердечного ритма (аритмии).
Причины митральной недостаточности:
Симптомы недостаточности митрального клапана
Симптомы заболевания:
Патогенез недостаточности митрального клапана
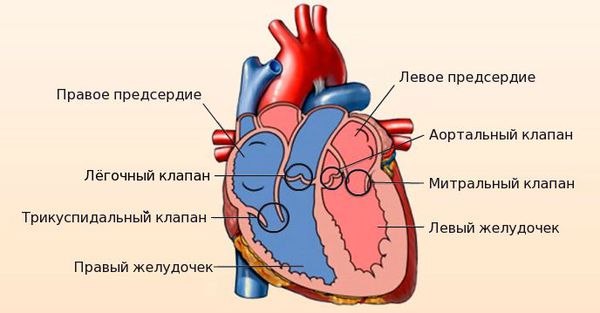
Сердце человека состоит из четырёх камер: правое и левое предсердия, правый и левый желудочки. Между предсердиями и желудочками расположены входные клапаны — трикуспидальный и митральный. На выходе из желудочков находятся похожие по строению выходные клапаны — лёгочный и аортальный.
Клапаны имеют створки, которые открываются и закрываются во время сердечных сокращений. Иногда клапаны не открываются или не закрываются должным образом, при этом нарушается ток крови.
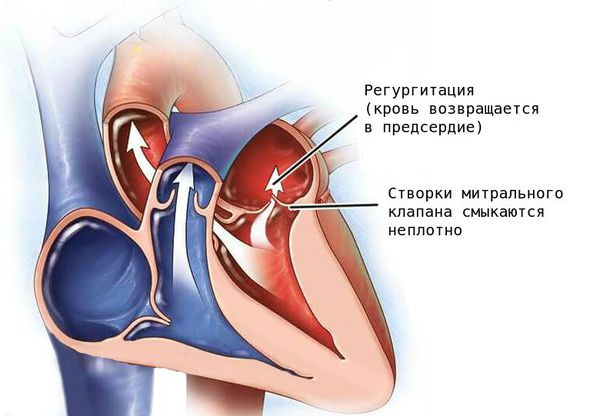
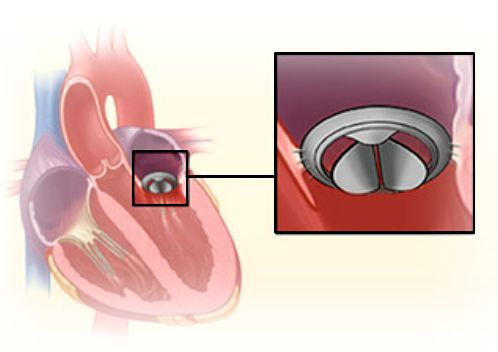
Митральный клапан состоит из двух створок и открывается, позволяя крови течь в левый желудочек. Затем клапан закрывается, чтобы кровь не текла обратно в левое предсердие. При митральной недостаточности этот клапан закрывается неплотно, в результате чего кровь попадает обратно в левое предсердие.
Классификация и стадии развития недостаточности митрального клапана
В течении заболевания выделяют три периода:
С учётом выраженности обратного тока крови выделяют четыре степени митральной недостаточности: с незначительной митральной регургитацией, с умеренной, выраженной и тяжёлой.
Стадии митральной недостаточности:
Осложнения недостаточности митрального клапана
Осложнения порока:
Диагностика недостаточности митрального клапана
При сборе анамнеза кардиолог уточняет:
Лечение недостаточности митрального клапана
При обострении заболевания необходим постельный режим. Также следует принимать препараты, содержащие магний и B6 по две таблетки три раза в день (например, «Магнелис»).
Если беспокоит частый пульс (более 80 ударов в минуту), то назначаются бета-адреноблокаторы, диуретики, антикоагулянты, нитроглицерин.
Если пациент страдает от приступов тревоги, то в качестве симптоматической терапии можно рекомендовать короткий курс феназепама на ночь.
Если развивается сердечная недостаточность и нарушается сердечный ритм, то проводят лечение бета-адреноблокаторами, диуретиками, ингибиторами ангиотензинпревращающего фермента, антикоагулянтами, блокаторами кальциевых каналов.
При значительной недостаточности митрального клапана показано оперативное лечение.
Основные хирургические методы коррекции митральной недостаточности:
Своевременное хирургическое вмешательство позволяет достичь хороших результатов и не допустить развитие осложнений.
Прогноз. Профилактика
При соблюдении рекомендаций врача прогноз благоприятный.
Для профилактики осложнений следует:
При ревматизме и после перенесённой ангины для профилактики недостаточности митрального клапана назначают антибиотик «Бициллин-3». Препарат подавляет развитие стрептококковой и стафилококковой инфекций.
После 40 лет всем пациентам, страдающим недостаточностью митрального клапана, необходимо контролировать уровни фибриногена, РФМК (растворимых фибринмономерных комплексов), D-димера (продукта распада фибрина). Эти анализы нужны для предотвращения тромбоэмболии лёгочной артерии и артерий внутренних органов. При повышении вышеуказанных показателей назначают антикоагулянты.
Если недостаточность митрального клапана обнаружена у ребёнка и его беспокоит слабость, головокружение, расстройство внимания, то рекомендуется временно перейти на домашнее обучение. Таким детям следует избегать чрезмерных физических нагрузок, им разрешена только лечебная физкультура.
Если при проведении Эхо-КГ обнаружено сильное прогибание створок клапана, то необходима консультация у кардиохирурга. Восстановление клапана или его замена могут потребоваться при эндокардите, сердечной недостаточности, нарушениях ритма, сильных болях в грудной клетке, признаках застоя в лёгочной системе (одышке, уменьшении объёма вдоха и ощущении нехватки воздуха).
Атеросклероз: симптомы, диагностика, лечение
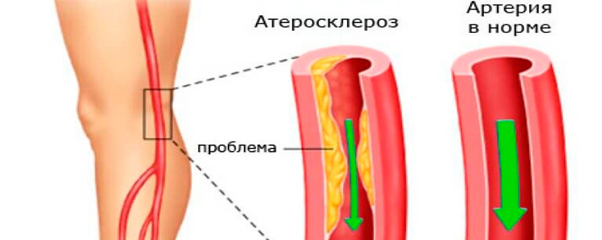
Атеросклероз – системное заболевание, при котором в первую очередь поражаются артерии. В стенке сосудов происходит отложение холестерина, вследствие чего образуются бляшки, препятствующие нормальному току крови.
Внутренние органы испытывают недостаток кислорода и питательных веществ, при медленном прогрессировании патологии их работа нарушается постепенно. В случае острого тромбоза с полным перекрытием кровотока возможно развитие тяжелых осложнений – инфаркта миокарда, инсульта, гангрены нижних конечностей и других опасных патологий.
Причины появления
Появление атеросклероза связано с нарушением обмена веществ в организме, дисбалансом липидов и избытком холестерина в крови. Важную роль играет и механическое повреждение стенки сосуда, способствующее атеросклеротическим отложениям и формированию бляшки в месте травмы.
Риск развития атеросклероза выше у мужчин в возрасте старше 45 лет, женщин после 55 лет или с ранним климаксом, а также среди лиц с семейной гиперхолестеринемией и отягощенной наследственностью, чьи родственники уже страдают данным заболеванием.
Классификация заболевания
Симптомы атеросклероза
Годами и даже десятилетиями заболевание может протекать без клинических проявлений. В дальнейшем наблюдаются признаки плохого кровоснабжения различных органов.
При атеросклерозе сердца пациента беспокоит «сжимающая» боль за грудиной при физической нагрузке – стенокардия напряжения, аритмия, ощущение сердцебиения, сопровождаемое одышкой, возможно развитие инфаркта миокарда.
В случае поражения брюшных сосудов могут присутствовать приступы боли в верхней и средней частях живота, которые сопровождаются повышенным газообразованием и запорами.
Атеросклероз артерий головного мозга проявляется в головокружении и кратковременных эпизодах потери сознания, шуме в ушах. При прогрессировании заболевания возможно развитие инсульта с его неврологической симптоматикой – головокружением, головной болью, нарушением координации и дезориентацией, онемением или слабостью мышц лица, руки или ноги одной стороны тела, внезапными нарушениями речи, зрительными расстройствами, продолжительным бессознательным состоянием.
Тромбоз сосудов нижних конечностей может приводить к онемению и изменению цвета кожи ног, ощущению ползания мурашек, болям в мышцах при ходьбе – «перемежающейся хромоте». В дальнейшем кожа становится тонкой и сухой, шелушится, ногти утолщаются, образуются трудно заживающие трофические язвы, появляются частые судороги.
Главный симптом поражения почечных артерий – неконтролируемое повышение кровяного давления, ведущее к устойчивой в отношении медикаментозных препаратов гипертензии.
Диагностика атеросклероза
Постановка диагноза основана преимущественно на результатах лабораторных анализов и данных инструментальных методов исследования. Беседа с пациентом лишь позволяет выявить факторы риска развития заболеваний и в совокупности с осмотром, а также консультацией других специалистов предположить, какие органы уже пострадали от заболевания.
Для визуализации атеросклеротических бляшек по показаниям применяется ангиография – рентгенологическое исследование с введением контрастного вещества. В случае подготовки к операции на сосудах сердца выполняется коронароангиография.
«Золотым стандартом» диагностики патологических изменений в артериях головного мозга и паренхиматозных органов считается спиральная компьютерная томография с контрастированием.
Часто таким больным рекомендована консультация офтальмолога. При офтальмоскопии глазного дна определяются признаки атеросклеротического поражения мелких ретинальных сосудов.
Лечение
Лечение атеросклероза начинается с коррекции рациона питания и изменения образа жизни. Всем пациентам рекомендованы снижение массы тела, умеренные физические нагрузки, отказ от курения и алкоголя.
Часто причиной атеросклероза служит алиментарный фактор, поэтому соблюдение диеты играет очень важную роль. Для снижения концентрации холестерина в крови важно избегать мясных бульонов, жирной, соленой, копченой пищи, полуфабрикатов, пряных, острых, жареных блюд, ограничить потребление поваренной соли.
Осложнения
Атеросклероз нижних конечностей опасен развитием гангрены, атрофии мышц, тромбоэмболией сосудов жизненно-важных органов в случае отрыва бляшки.
Кардиальные осложнения при поражении коронарных сосудов включают инфаркт миокарда, очаговую дистрофию сердечной мышцы, миокардиосклероз, коронаросклероз.
При обтурации мезентериальных артерий возможны явления ишемического колита и гангрены кишечника, а почечных – вторичной артериальной гипертензии. Церебральные последствия включают геморрагический и ишемический инсульт, транзиторные ишемические атаки, атеросклеротическое слабоумие.
Опасность для жизни пациента представляет аневризма аорты, разрыв которой в большинстве случаев заканчивается летальным исходом.
Профилактика атеросклероза
Пациентам, имеющим отягощенную наследственность и возрастную предрасположенность, рекомендуется скрининговое обследование для определения риска развития сердечно-сосудистой патологии. Оно нацелено на обнаружение лабораторных и генетических маркеров заболевания.
Профилактика атеросклероза включает контроль веса, правильное питание, достаточную физическую активность, отказ от вредных привычек, своевременное лечение хронических болезней.
Атеросклеротическая болезнь сердца
Что такое атеросклеротическая болезнь сердца? Патология представляет собой сужение просвета аорты и коронарных сосудов вследствие отложения на внутренних стенках холестериновых бляшек. В результате ограничивается приток крови к органу, нарушается кровоснабжение. Если своевременно не распознать патологию и не начать лечение, то пациент рискует столкнуться с серьезными осложнениями, которые в ряде случаев заканчиваются летальным исходом.
Специалисты кардиологического отделения «Клиники АВС» помогут остановить прогрессирование болезни. В нашем лечебно-диагностическом учреждении работают узкопрофильные специалисты различных кардиологических направлений (терапевты-кардиологи, ангиологи, кардиохирурги, аритмологи). Внушительный практический опыт врачей и современное высокоинформативное оборудование позволяет поставить верный диагноз в кратчайшие сроки и разработать схему лечения индивидуально для каждого пациента.
Причины и факторы риска
Накопление липидов на стенках сосудов, сужение их просвета, вплоть до полного перекрытия и расстройство гемодинамики провоцирует развитие гипоксии тканей сердца. ИБС атеросклеротическая болезнь сердца, а также атеросклеротический кардиосклероз, инфаркт миокарда, аневризма сосудов — распространенные осложнения патологии. В конечном итоге она нередко приводит к инвалидизации, преждевременной смерти.
Заболевание относится к полиэтиологическим, т. к. развитию патологии способствует сразу несколько факторов, но основополагающий — повышенный уровень холестерина в крови. Достаточно часто такое состояние наблюдается у лиц с избыточной массой тела, серьезными погрешностями в питании (избыток животных жиров), нарушениями обмена веществ (сахарный диабет).
В группе риска лица с артериальной гипертензией (АГ), генетической предрасположенностью, алкогольной или никотиновой зависимостью, низкой двигательной активностью, частыми инфекционными заболеваниями, а также пациенты, принимающие препараты, влияющие на реологические свойства крови (повышающие ее сгущение), возраст после 45 лет.
Стадии, симптомы и диагностика заболевания
Симптомы атеросклеротической болезни сердца проявляются при значительном перекрытии просвета сосудов. В этом случае нарушается кровоснабжение сердца, нарушается его функционирование. У пациента наблюдается аритмия, приступы боли в левой стороне грудной клетки, которые усиливаются после физической нагрузки или нервного напряжения. Атеросклеротическая болезнь сердца с АГ сопровождается отдышкой, нехваткой воздуха, головокружением, беспокойством, потерей сознания.
Из-за длительного нарушения гемодинамики развивается сердечная недостаточность. Сопутствующим заболеванием может стать ХОБЛ, которое усугубляет состояние пациента и повышает риск летального исхода.
Чтобы поставить диагноз левожелудочковая атеросклеротическая болезнь сердца врачи «Клиники АВС» собирают анамнез. При первичном осмотре лечащий специалист расспрашивает о жалобах, проводит физиакальную диагностику, ставит предварительный диагноз. Для его уточнения назначает ряд диагностических исследований:
Методы лечения
После получения данных обследований лечащий специалист составит индивидуальную схему лечения, учитывая симптоматику, состояние здоровья пациента и особенности протекания патологии.
Лечение атеросклеротической болезни сердца может ограничиться диетой или же быть медикаментозным или хирургическим. Диета уместна на начальной стадии болезни. Пациенту даются рекомендации относительно рациона, в основе которых: ограничение жиров животного происхождения, увеличение потребления клетчатки, овощей.
Прогноз
Прогноз зависит во многом от стадии развития болезни. Чем раньше будет выявлена патология и начато лечение, тем выше продолжительность жизни и шансы на восстановление нормального функционирования сердца.
Врачи «Клиники АВС» настоятельно рекомендуют не откладывать визит к врачу не только, когда боль в сердце становится постоянной, но и в профилактических целях. Наш медицинский центр оснащен современным оборудованием, которое способно выявить мельчайшие патологические изменения в органе, что дает огромное преимущество в скорости постановки диагноза и начале лечения.
«Клиника АВС» — это медицинские услуги европейского уровня, комфортные условия и компетентный персонал. Мы работаем для тех, кто заботится о своем здоровье, о здоровье своих близких и выбирает лучшее.
Атеросклероз
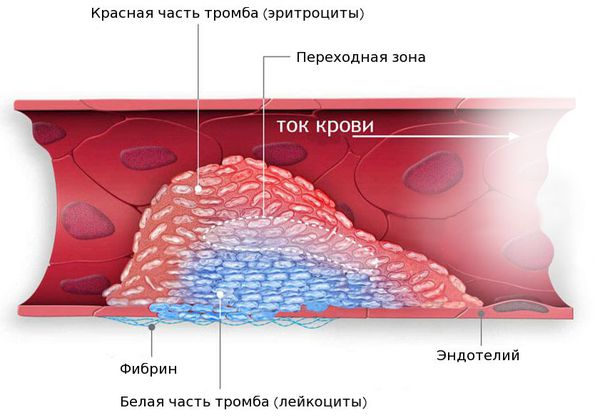
Последующие разрастания в ней соединительной ткани (склероз) и кальциноз стенки сосуда приводят к медленно прогрессирующей деформации и сужению его просвета вплоть до полного запустевания (облитерации) артерии и тем самым вызывают хроническую, медленно нарастающую недостаточность кровоснабжения органа, питаемого через пораженную артерию. Кроме того, возможна острая закупорка (окклюзия) просвета артерии либо тромбом, либо (значительно реже) содержимым распавшейся атероматозной бляшки, либо и тем и другим одновременно, что ведет к образованию очагов некроза (инфаркт) или гангрены в питаемом артерией органе (части тела). Атеросклероз встречается с наибольшей частотой у мужчин в возрасте 50-60 и у женщин старше 60 лет.
Патогенез сложен и не вполне расшифрован. Несомненно значение так называемых факторов риска развития атеросклероза.
Некоторые из них неустранимы:
Другие вполне устранимы:
Третьи устранимы частично (потенциально):
К факторам риска относят также недостаточную физическую активность, избыточные эмоциональные перенапряжения и личностные особенности человека. Противодействие всем вышеперечисленным факторам риска либо полное или частичное устранение устранимых факторов составляют основу профилактики атеросклероза.
Диагноз весьма вероятен также при сочетании признаков стеноза каких-либо магистральных артерий и артерий сердца; у лиц зрелого возраста, которые выглядят значительно старше своих лет, в случае отягощенной атеросклерозом и гипертонической болезнью наследственности.
Следует учитывать также наличие факторов риска.
Лечение атеросклероза
Лечение ставит своей целью предупредить прогрессирование процесса и стимулировать развитие путей окольного притока крови. Основные принципы лечения:
Атеросклероз аорты. Клинические его проявления:
Аневризма грудного отдела аорты нередко проявляется грубым систолическим шумом, дисфагией, охриплостью голоса (сдавление возвратного нерва с парезом голосовой складки гортани), пальпаторно ощутимым и синхронным пульсу подергиванием щитовидных хрящей вниз, распознается она при многоосевой рентгенографии.
Аневризма брюшного отдела аорты (более частая локализация) распознается при глубокой пальпации, иногда рентгенологически; течение чаще малосимптомное.
Стенозирующий атеросклероз брюшного отдела аорты, в особенности терминальной его части, может осложниться тромбозом области бифуркации с острым нарушением кровоснабжения нижних конечностей (синдром Лериша):
Атеросклероз брыжеечных артерий проявляется двумя главными синдромами:
Атеросклероз почечных артерий проявляется клинически хронической ишемией почки (часто в виде реноваскулярной артериальной гипертензии) с исходом в артериосклеротичес-кий нефросклероз и хроническую почечную недостаточность. Окончательный диагноз устанавливается в специализированных нефрологических или ангиохирургических учреждениях; при невозможности хирургического лечения проводят гипотензивную терапию.
Атеросклероз митрального клапана
Недостаточность митрального клапана
Недостаточность митрального клапана возникает при условии, что левый атриовентрикулярный клапан во время систолы левого желудочка не закрывает полностью отверстие между предсердием и желудочком, и происходит регургитация (обратный ток) крови из левого желудочка в предсердие.
Недостаточность митрального клапана может быть органической (т. е. возникать в результате морфологических изменений клапанного аппарата). Причинами ее являются ревматический и инфекционный эндокардиты, атеросклероз, вследствие которых в створках митрального клапана разрастается соединительная ткань, сморщивающая и укорачивающая створки клапана, в результате чего они не способны сомкнуться полностью. Разрыв хорд, приводящий к этому пороку может произойти в результате травмы. Возможно развитие недостаточности митрального клапана при амилоидозе, системной красной волчанке.
Кроме того, выделяют функциональную недостаточность митрального клапана, возникающую вследствие нарушения функции миокарда, обеспечивающего закрытие клапана, и относительную недостаточность митрального клапана, при которой клапанный аппарат не изменен, но левый желудочек увеличен, атриовентрикулярное отверстие растянуто и полностью клапаном не прикрывается. Такая ситуация может возникнуть при любом патологическом состоянии, сопровождающемся дилатацией левого желудочка.
Значительное расширение митрального кольца и увеличение левых камер сердца возможны при синдроме Марфана, при гипертрофическом субаортальном стенозе за счет характерного смещения передней створки митрального клапана.
Изменение гемодинамики
При неполном смыкании клапана во время систолы левого желудочка часть крови возвращается в левое предсердие. Вследствие этого в левом предсердии накапливается большее, чем в норме, количество крови. Эта порция крови растягивает стенки левого предсердия и во время пресистолы в большем количестве поступает в левый желудочек, что приводит к его переполнению и растяжению.
Левый желудочек должен работать с повышенной нагрузкой, вследствие чего развивается его гипертрофия. Со временем сократительная способность миокарда левого желудочка снижается, в нем повышается диастолическое давление, это приводит к повышению давления в левом предсердии. Далее повышается давление в легочных венах.
Клиническая картина недостаточности митрального клапана
Недостаточность митрального клапана – это длительно компенсированный порок, при котором больные долгое время не предъявляют жалоб. В дальнейшем появляются симптомы, связанные с легочной гипертензией (одышка, цианоз, приступы сердечной астмы). Достаточно поздно присоединяются признаки правожелудочковой недостаточности. При физикальном исследовании больных:
Методы диагностики недостаточности митрального клапана, признаки
При инструментальном обследовании больных определяются:
Диагностика и лечение недостаточности митрального клапана
КАРДИОЛОГИЯ — профилактика и лечение БОЛЕЗНЕЙ СЕРДЦА — HEART.su
Этот порок встречается редко. Он почти всегда сочетается с другими врожденными пороками сердца. Проявления порока зависят от того, с каким другим пороком он сочетается.
Митральный клапан находится между левым предсердием и левым желудочком. В норме он открывается в диастолу, пропуская артериальную кровь из левого предсердия в левый желудочек, и закрывается в систолу под действием давления крови при сокращении левого желудочка, препятствуя обратному движению крови из левого желудочка в левое предсердие. При врожденном его пороке может быть стеноз (сужение) отверстия между левым предсердием и левым желудочком, препятствующее свободному движению крови или недостаточность, когда клапан не закрывает полностью предсердно-желудочковое отверстие и кровь из желудочка попадает в предсердие.
Стеноз митрального клапана
При стенозе митрального клапана сужение входа в левый желудочек приводит к повышению давления в левом предсердии, так как для того, что бы протолкнуть кровь в левый желудочек через суженное отверстие мышце левого предсердия приходится приложить большее усилие. В малом круге кровообращения повышается давление.
С течением времени происходят изменения в легких. Больные жалуются на одышку при физических нагрузках, быструю утомляемость, слабость, часто бывают сердцебиения. При длительном течении порока на фоне бледной кожи появляется так называемый «митральный румянец» — голубовато-розовый оттенок губ и щек, и голубоватая окраска ногтей, носа, ушных раковин.
Методы диагностики недостаточности митрального клапана
При аускультации выслушивается диастолический шум, характерное изменение тонов сердца «ритм перепела». На электрокардиограмме имеются признаки увеличения левого предсердия. Рентгенограмма обнаруживает изменения в легких. Эхокардиографически выявляются изменения створок митрального клапана, уменьшение размеров митрального отверстия.
Хирургическая коррекция порока
Производится коррекция не только стеноза митрального клапана, но и сопутствующих ему пороков. При стенозе митрального клапана производят рассечение его сросшихся створок или протезирование клапана.
При недостаточности митрального клапана возникает обратный ток крови в левое предсердие, возникает сначала гипертрофия левого предсердия, затем в скором времени расширение предсердия. Происходит повышение давления в сосудах легких. Сначала развивается недостаточность функции левого желудочка, затем присоединяется и правожелудочковая недостаточность.
У детей митральная недостаточность протекает обычно тяжело. Ребенок отстает в физическом развитии. При нарастании застоя возникает одышка в покое, затем сердечная астма. Набухают вены на шее, ногтевые пластинки окрашиваются в голубой цвет, появляются отеки на ногах. При выслушивании обнаруживают систолический шум на верхушке сердца, на электрокардиограмме увеличение левого желудочка, на рентгенограмме увеличение размеров сердца. Эхокардиографически определяют изменения створок митрального клапана, обратный ток крови из левого желудочка в левое предсердие, увеличение размеров левого предсердия и левого желудочка. Операцию предпочтительнее выполнять в более старшем возрасте. Производят пластику или протезирование митрального клапана.
+7 495 545 17 44 — где и у кого оперировать сердце
+ Средства лечения
Недостаточность митрального клапана
Митральные пороки. Недостаточность митрального клапана (митральная недостаточность) — приобретенный порок сердца, при котором из-за поражения митрального клапана во время систолы не происходит полного смыкания его створок, что приводит к регургитации (обратному току) крови из левого желудочка в левое предсердие. Изолированная («чистая») недостаточность митрального клапана наблюдается довольно редко (среди всех пороков сердца у умерших в 1,5—2 % случаев и у больных в 10 % случаев). Значительно чаще митральная недостаточность сочетается со стенозом митрального отверстия, а также с пороками аортальных клапанов.
Этиология. Этиология недостаточности митрального клапана в большинстве случаев связана с ревматизмом (75 % случаев), значительно реже — с атеросклерозом и септическим эндокардитом. Описаны казуистические случаи травматического происхождения порока. При митральной недостаточности наблюдается укорочение створок клапана, а часто и сухожильных нитей. Стенозирование митрального отверстия незначительно выражено (чаще) или отсутствует (реже); если оно и наблюдается, то обычно не имеет клинического значения, и все нарушения гемодинамики обусловлены митральной недостаточностью.
Патогенез и изменение гемодинамики. Вследствие отсутствия фазы полного закрытия митрального клапана часть крови перемещается из левого желудочка в левое предсердие и обратно; во время систолы желудочка переполняется кровью предсердие, во время диастолы — желудочек. Благодаря гипертрофии этих отделов выброс а аорту до развития левожелудочковой недостаточности остается нормальным. Увеличение левых отделов сердца способствует растяжению клапанного кольца и дальнейшему прогрессированию митральной недостаточности. Повышение давления в левом предсердии ведет к переполнению легочных вен и рефлекторно — к гипертензии в системе легочной артерии, что обусловливает перегрузку и правых отделов сердца, но обычно меньше, чем при митральном стенозе.
Патологическая анатомия. Патоморфологические изменения клапанного аппарата, вызванные ревматическим эндокардитом, разнообразны: а) неполное смыкание краев клапана вследствие ригидности, сморщивания и деформации створок; б) утолщение и укорочение сухожильных нитей, фиксирующих створки, что препятствует их сближению во время систолы; в) воспалительные и рубцовые изменения митрального кольца, препятствующие уменьшению его окружности при сокращении мышцы; 2) возможное расширение левого желудочка и фиброзного кольца, еще более нарушающее смыкание створок митрального клапана. Ревматический порок клапана характеризуется общим фиброзом створок с гиперпластическими изменениями в виде огрубения и разволокнения эластического слоя и разрастания на свободном крае слоистой фиброзно-эластической ткани. Гиперпластическим изменениям способствуют гемодинамические нарушения, что приводит к прогрессированию порока в период ремиссии ревматизма.
Клиника. В стадии компенсации порока субъективных ощущений обычно не бывает. Больные могут переносить довольно значительную физическую нагрузку, и порок у них часто выявляется совершенно случайно, например, во время профилактического осмотра. Лишь при выраженных степенях недостаточности митрального клапана во время больших физических напряжений в ряде случаев могут появиться умеренная одышка и сердцебиение. При снижении сократительной функции левого желудочка и повышении давления в малом круге кровообращения больные жалуются на одышку при физической нагрузке и сердцебиения. При нарастании застойных явлений в малом круге кровообращения могут появиться приступы сердечной астмы, а также одышка в покое. При этом наблюдается также кашель, сухой или с отделением небольшого количества мокроты, иногда с примесью крови (кровохарканье), хотя указанные симптомы при митральной недостаточности наблюдаются реже, чем при митральном стенозе. При нарастании симптомов правожелудочковой недостаточности появляются отеки, тяжесть и боль в правом подреберье вследствие увеличения печени и растяжения ее капсулы. Может быть боль в области сердца (чаще, чем при митральном стенозе)— ноющая, колющая и давящая, не всегда связанная с физической нагрузкой.
Внешний вид больного без особенностей; иногда выражены признаки сердечной недостаточности той или иной степени. При большой степени митральной недостаточности и нарастании застойных явлений в малом круге кровообращения может отмечаться акроцианоз, вплоть до типичного facies mitralis (на фоне бледной кожи очерченный румянец щек с цианотическим оттенком). При небольшой регургитации во время осмотра и пальпации в области сердца никакой патологии не выявляется. При значительной регургитации и гипертрофии левого желудочка, длительном существовании порока может быть «сердечный горб» (выбухание грудной клетки), обычно слева от грудины. При этом верхушечный толчок усиленный и разлитой, локализуется в пятом межреберье кнаружи от левой срединно-ключичной линии. При резко выраженной степени митральной недостаточности верхушечный толчок может пальпироваться в шестом межреберье, обнаруживается пульсация гипертрофированного и дилатированного правого желудочка (в период развития выраженной легочной гипертензии), которая видна и пальпируется в верхней части надчревной области у нижнего края грудины (увеличивается на высоте вдоха и уменьшается на высоте выдоха в отличие от аортальной пульсации в этой области, которая увеличивается на высоте выдоха и уменьшается ка высоте вдоха). Границы сердца смещены обычно влево (гипертрофия и дилатация левого желудочка), при выраженной митральной недостаточности также вверх, а затем (при нарастании гипертензии малого круга кровообращения и тотальной сердечной недостаточности) также вправо. При аускультации над верхушкой сердца и в точке Боткина 1-й тон ослаблен или отсутствует. Ослабление 1-го тона объясняется нарушением механизма захлопывания митрального клапана (отсутствие периода замкнутых клапанов). Кроме того, ослабление 1-го тона может быть обусловлено наслаиванием на него колебаний, вызванных волной регургитации, совпадающих с ним по времени. Отсутствие 1-го тона указывает на то, что митральный клапан не функционирует. Таким образом, степень ослабления 1-го тона соответствует выраженности митральной недостаточности. Над легочной артерией выслушивается умеренно выраженный акцент 2-го тона, связанный с повышением давления в малом круге кровообращения. Нередко отмечается также расщепление или раздвоение 2-го тона, связанное с запаздыванием окончания систолы левого (при значительной митральной недостаточности без выраженной гипертензии малого круга кровообращения и гипертрофии правого желудочка) или правого (при значительной гипертензии малого круга кровообращения и гипертрофии правого желудочка) желудочка. В первом случае запаздывает закрытие аортального клапана (отщепляется аортальный компонент 2-го тона), во втором случае — закрытие клапана легочной артерии (отщепляется компонент легочной артерии 2-го тона). Кроме этого, над верхушкой нередко можно выслушать в протодиастоле 3-й тон, представляющий собой усиление физиологического 3-го тона. Он обусловлен поступлением большего, чем в норме, количества крови из левого предсердия в левый желудочек во время диастолы, что вызывает усиление колебания стенок желудочка. Тон этот глухой и выслушивается только над верхушкой (в основном при непосредственной аускультации сердца по Образцову).
Наиболее характерным аускультативным симптомом при митральной недостаточности является систолический шум, возникающий вследствие прохождения обратной волны крови (регургитации) из левого желудочка в левое предсердие через относительно узкое отверстие между неплотно сомкнутыми створками митрального клапана. Интенсивность шума обычно связана с выраженностью клапанного дефекта. Шум может быть мягким, дующим или грубым, может сочетаться с пальпаторно ощутимым систолическим дрожанием над верхушкой. Шум отличается постоянством: он не изменяется в связи с дыханием или изменением положения тела больного, хотя может лучше выслушиваться после физической нагрузки, в горизонтальном положении, а также на высоте выдоха. Лучше всего шум слышен в области верхушки сердца, в положении на левом боку (точка выслушивания смещается к подмышечным линиям), особенно на фазе выдоха после предварительной физической нагрузки. Усиление систолического шума в горизонтальном положении, на высоте выдоха и после физической нагрузки связано с увеличением ударного объема сердца. Кроме того, в положении лежа урежастся пульс, что создает лучшие условия для выслушивания тонов сердца. Слабый шум лучше слышен над верхушкой, сильный может определяться по всей области сердца и даже со спины. На высоте вдоха шум ослабевает (симптом Карвалло). Шум тесно связан с 1-м тоном, т. е. начинается рано, вместе с начальными колебаниями 1-го тона или сразу после него. Систолический шум может занимать часть систолы или всю систолу (пансистолический шум). Чем громче и продолжительнее шум, тем тяжелее митральная недостаточность. Шум проводится в левую подмышечную область (если регургитация осуществляется по задней комиссуре) или вдоль левого края грудины к основанию сердца (если регургитация осуществляется по передней комиссуре). Иногда самостоятельный систолический шум обнаруживается над легочной артерией в связи с ее расширением.