Астма физического напряжения что это
Бронхиальная астма и физические нагрузки.
Она определяется по наличию в анамнезе симптомов со стороны органов дыхания, таких как свистящие хрипы, одышка, чувство заложенности в груди и кашель, выраженность которых изменяется со временем, а также вариабельность ограничения скорости воздушного потока на выдохе. Эти изменения часто провоцируются такими факторами как, физические упражнения, аллергены, воздействие раздражающих веществ, изменение погоды или респираторные вирусные инфекции.
Астма и физические нагрузки. В последнее десятилетие отмечается значительный рост интереса к проблеме физической активности больных бронхиальной астмой. Выделяют понятие «астма физического напряжения» (АФН), под которым понимают острый, обычно произвольно проходящий бронхоспазм, наступающий во время физической нагрузки или непосредственно сразу после нее. Следует различать два часто используемых в литературе термина:
У больных бронхиальной астмой средней тяжести, не зависимо от степени контроля, при выполнении физической нагрузки отмечается как неэффективное функционирование легочной системы, так и непродуктивная реакция сердечно-сосудистой системы, а именно: значительно увеличивается минутный объем дыхания за счет частоты дыхания, а не глубины, повышаются систолическое артериальное давление и частота сердечных сокращения, в результате чего сердце не в состоянии обеспечить адекватный минутный объем крови для покрытия энергозатрат.
Стоит ли лицам с бронхиальной астмой избегать физических нагрузок?
Нет. Существует несколько шагов, которые помогут вам предотвратить развитие симптомов астмы.
Умеренные контролируемые физические нагрузки полезны при аллергии и должны быть одной из составляющих лечения.
Можно ли предотвратить развитие симптомов бронхиальной астмы физического напряжения?
Существуют рекомендации по предотвращению бронхоспазма при физической нагрузке у больных бронхиальной астмой.
Особенности физических нагрузок при БА.
Астма физического напряжения что это
ГБУ РО «ОКБ им. Н.А. Семашко»
Отделение восстановительного лечения
Врач терапевт, врач ЛФК высшей категории
Игнатьева Светлана Степановна
Как одержать победу над астмой физического усилия
Бронхиальная астма представляет собой распространенное хроническое заболевание дыхательных путей, которое встречается во всех возрастных группах. 358 млн. человек на нашей планете страдает этим недугом.
Бронхиальная астма характеризуется наличием таких симптомов, как свистящие хрипы, одышка, чувство заложенности в груди, кашель, а также затруднение выдоха. Развитие бронхиального спазма провоцируется такими факторами (триггерами), как физические упражнения, аллергены, воздействие раздражающих веществ, изменения погоды или респираторные вирусные инфекции.
Астма физического усилия представляет особую форму бронхиальной астмы, при которой единственным триггером приступа является физическая активность. Связь с воздействием внешних факторов при астме физического усилия практически отсутствует. Приступ бронхоспазма развивается во время или вскоре после физической нагрузки. Отмечается частая связь приступа с определенными видами упражнений: подъем тяжестей, бег, игра в футбол и др.
Почему нагрузка провоцирует астму?
При дыхании через нос воздух увлажняется, согревается, очищается, а во время физической нагрузки человек часто дышит ртом и в легкие попадает сухой и холодный воздух. При астме физического усилия гладкая мускулатура бронхов очень чувствительна к перепадам температуры и влажности вдыхаемого воздуха и мгновенно реагирует сокращением, что приводит к развитию приступа бронхоспазма.
Как диагностировать астму физического усилия?
Астма физического усилия ограничивает деятельность и работоспособность взрослого человека, ухудшает качество его жизни. Особенно тяжело переносится детьми, так как они ведут достаточно активный и подвижный образ жизни.
Бронхиальная астма физического усилия-не приговор!
Чтобы жизнь астматика не отличалась от жизни здоровых людей, требуется соблюдение определенных рекомендаций:
Начинать нужно с ходьбы, чередуя ее короткими пробежками на 80-120 метров. Длину пробежек нужно постепенно увеличивать и со временем перейти на бег трусцой. В конце дистанции следует проверять пульс, который не должен превышать 160 ударов в минуту. После этого следует отдохнуть 3-4 минуты. Если у вас это получится, то над астмой физического усилия вы одержали победу!
Очень важно для профилактики приступов астмы физического усилия правильно организовать свой образ жизни, соблюдая несложные правила:
Бронхиальная астма физического напряжения и методы ее лечения
Ключевые слова: бронхиальная астма, астма физического напряжения, бронхоспазм, физическая дезадаптация, триггер, обструкция дыхательных путей, удушье, нагрузочный тест, спирография, метаболическая терапия, левокарнитин.
Особенно важной эта проблема становится у детей, для которых характерен подвижный образ жизни. Астма физического напряжения (Exerciseinduced asthma, EIA) довольно часто отмечается и у взрослых людей, когда они подвергаются сильной и длительной физической нагрузке. У взрослых, больных бронхиальной астмой, сформированная физическая интолерантность приводит к потере работоспособности и ранней инвалидизации.
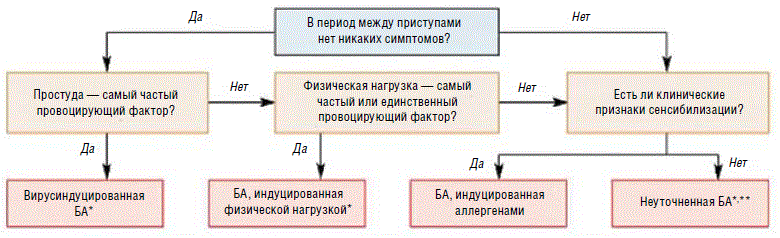
Под астмой физического напряжения понимают острый, обычно произвольно проходящий бронхоспазм, наступающий во время физической нагрузки или непосредственно сразу после нее. По литературным данным, частота астмы напряжения варьирует от 30% до 90% в зависимости от применяемых критериев определения болезни и исследования [23, 29, 36]. Симптомы и обострения бронхиальной астмы провоцируются многочисленными триггерами, в том числе вирусными инфекциями, аллергенами, физической нагрузкой, табачным дымом и другими поллютантами. В одном из последних международных документов по бронхиальной астме у детей констатируется [38], что возраст и характерные триггеры могут быть использованы для выделения фенотипов заболевания (рис. 1).
Рис. 1. Определение фенотипа бронхиальной астмы (БА) у детей старше 2 лет
По мнению 44 международных экспертов из 20 стран, выделение отдельных фенотипов может быть целесообразным, поскольку бронхиальная астма у детей является гетерогенной. Будучи частью «синдрома астмы», фенотипы бронхиальной астмы не являются отдельными заболеваниями. Рекомендации, учитывающие различные фенотипы астмы, должны помочь оптимизировать тактику лечения и прогноз.
Признаки EIA достаточно хорошо выявляются с помощью сбора анамнеза и объективного обследования во время проведения функциональных нагрузочных тестов.
Большинство больных с тяжелой формой бронхиальной астмы уже через 3-4 мин нагрузки вынуждены прервать проведение пробы из-за быстро наступившего бронхоспазма. На протяжении последующих 30-60 мин бронхоспазм проходит. В этот период больной рефрактерен к физической нагрузке, и только после его окончания повторная нагрузка вновь приводит к развитию обратимого, но значительно менее выраженного бронхоспазма [17, 24].
Следует различать два часто используемых в литературе термина:
Снижение ОФВ1 по сравнению с донагрузочным более чем на 15% обычно указывает на наличие EIA. По данным ряда исследований, показатель ОФВ0,5 описывает бронхоконстрикцию лучше, чем ОФВ1, и лучше коррелирует со степенью выраженности клинических симптомов бронхиальной астмы. Снижение ОФВ0,5 на 13% по сравнению с донагрузочным значением является достоверным клиническим параметром наличия астмы физического напряжения [35].
Патогенез обратимой обструкции при астме физического усилия, несмотря на интенсивное изучение, остается не до конца уточненным [7, 9, 18].
Высушивание слизистой оболочки дыхательных путей за счет респираторной потери воды приводит к повышению осмолярности на поверхности слизистой. Это, в свою очередь, ведет к дегрануляции тучных клеток и раздражению ирритантных рецепторов слизистой оболочки дыхательных путей [15, 25].
Легочный сурфактант препятствует спадению узких дыхательных путей. Воспаление, сопровождающееся пропотеванием плазменных белков в просвет дыхательных путей, приводит к потере сурфактантом части этих свойств, особенно в условиях понижения температуры слизистой оболочки бронхов во время физических упражнений или в холодное время года у больных с EIA [14].
Для понимания механизма бронхоспазма, возникающего у больных с EIA, представляется интересным сообщение группы японских исследователей, изучавших состояние адрено-рецепторного аппарата клеток у больных с бронхиальной астмой. У больных с EIA имеет место несоответствие между концентрацией адреналина во время физической нагрузки и количеством рецепторов, способных воспринять этот медиатор [23].
Вполне вероятно, что патогенез EIA многофакторный и зависит, в первую очередь, от баланса гуморальных и нервных механизмов регуляции бронхотонуса.
Несмотря на имеющиеся противоречия, неуточненный патогенез заболевания, следует признать правомочность следующего суждения: у больных EIA астма возникла не вследствие физической нагрузки, и физическая нагрузка не является единственным провоцирующим фактором у этих пациентов. Реакция на физическую нагрузку есть проявление сформировавшейся гиперреактивности бронхов, присущей любой форме бронхиальной астмы.
Хроническому аллергическому воспалению слизистой дыхательных путей придается ведущее значение в патогенезе EIA, однако данные об эффективности противовоспалительных препаратов у этой группы больных многочисленны, но противоречивы [21].
Назначение ингаляционных глюкокортикостероидов (ИКС) до нагрузки не предотвращает развитие удушья [19, 28, 29]. У 50% больных, получающих ингаляционные кортикостероиды с хорошо контролируемым эффектом лечения, сохраняются признаки EIA [21, 24]. У больных EIA 53% максимального профилактического эффекта будесонида было получено при назначении низких доз и 83% при назначении высоких доз. При EIA применение ИКС с профилактической целью требует назначения значительно больших доз, чем для осуществления контроля за заболеванием [29, 13]. У 59% больных, получающих будесонид и сальбутамол длительным курсом (22 мес), сохранились признаки EIA. Большие дозы ИКС могут контролировать бронхоспазм, вызываемый физической нагрузкой [13].
Заслуживают внимания сообщения об успешном использовании для предупреждения EIA ингибиторов или антагонистов лейкотриенов, влияющих на аллергическое воспаление слизистых дыхательных путей [8, 10].
Кромоглициевая кислота (Интал) эффективен у 70-87% больных с диагностированной EIA и имеет минимальный побочный эффект. Недокромил натрия (Тайлед) обеспечивает равнозначный защитный эффект у детей [20, 24]. Этот препарат предотвращает развитие бронхоспазма у части больных EIA. Причем протективный эффект сильнее при выраженном бронхоспазме [32]. Однако полученные в последнее время сведения о сравнительной с плацебо эффективности Интала ставят под сомнение целесообразность использования кромонов в лечении бронхиальной астмы.
Бронхоспастический эффект провокационного теста с физической нагрузкой не удалось выявить у 53% больных EIA, полу чавших Бета-каротин в суточной дозе 64 мг в сутки в течение 1 недели. Бета-каротин является активным антиоксидантным препаратом, что, по-видимому, объясняет этот эффект [26]. Аналогичный эффект был получен у 55% больных с EIA при назначении Ликопина, также относящегося к антиоксидантам, в дозе 30 мг в день в течение 1 недели, предшествующей провокационной пробе [27].
Возможности применения метаболиков (левокарнитина) у детей с бронхиальной астмой со сниженной толерантностью к физической нагрузке
Использование короткодействующих бета-2-агонистов и М-холинолитиков эффективно предотвращает формирование постнагрузочного бронхоспазма у большинства больных бронхиальной астмой. Однако использование медикаментозной защиты у больных бронхиальной астмой перед предполагаемой физической нагрузкой, иногда даже незначительной, не всегда оправдано, так как подчеркивает психосоциальную дезадаптацию пациента. Поэтому во всем мире продолжается активный поиск новых препаратов, обладающих профилактическим действием в отношении постнагрузочного бронхоспазма.
Левокарнитин является активным метаболиком и существенно влияет на биоэнергетические процессы. Играет жизненно важную роль в обеспечении физиологических функций организма и поддержании здоровья.
Энергетические возможности организма являются одним из наиболее важных факторов, лимитирующих его физическую работоспособность.
Целью нашего исследования явилось изучение возможности использования левокарнитина (препарата Элькар ® ) для профилактики постнагрузочного бронхоспазма у детей с бронхиальной астмой.
Задачи исследования
Нагрузочная проба считалась положительной при появлении клинически выявленного бронхоспазма (ослабление дыхания), сухих свистящих хрипов и/или снижении показателей ПСВ через 5 минут от окончания тренировки на 15% и более по данным пикфлоуметрии и/или других «скоростных» показателей спирографии (ОФВ1, МОС25, 50, 75).
Физическая работоспособность (Physical Work Capacity, РWС) определена расчетным методом с помощью модифицированной формулы, предложенной В. Л. Карпманом (1969) [5]:
Особенности реакции гемодинамики на нагрузку определяли по следующим показателям:
Использовались следующие функциональные методики:
Таблица 1
| Мощность физической нагрузки | Основная группа | Контрольная группа | Исходное состояние | Через 2 месяца приема Элькара ® | Исходное состояние | Через 2 месяца без приема Элькара ® | ||
| Число больных | % | Чел. | % | Чел. | % | Чел. | % | Чел. |
| 1,0 Вт/кг | 15,3 | 6 | 18,2 | 4 | 13,6 | 3 | ||
| 1,5 Вт/кг | 56,4 | 22 | 23,1 | 9 | 68,2 | 15 | 68,2 | 15 |
| 2,0 Вт/кг | 28,3 | 11 | 58,9 | 23 | 13,6 | 3 | 18,2 | 4 |
| 2,5 Вт/кг | — | — | 17,9 | 7 | ||||
После окончания 2-месячного курса левокарнитина толерантность у больных достоверно возросла (р 0,05
Р3-4 > 0,05
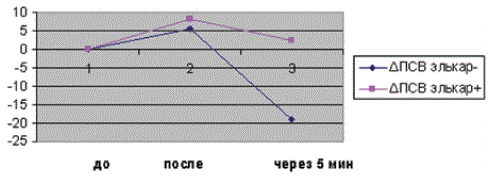
У здоровых людей (лиц, не страдающих бронхиальной астмой) проведение нагрузочного теста приводит сразу после окончания теста к повышению значение ПСВ и через 5 минут этот показатель остается выше исходного значения. У больных бронхиальной астмой с непереносимостью физической нагрузки в результате нагрузочного теста сразу после нагрузки происходит либо снижение показателей ПСВ, либо их незначительное повышение, но не более чем на 5% от исходного уровня. Через 5 минут после окончания теста происходит существенное падение значений ПСВ, как правило, более чем на 15-20%.
В обследуемой нами группе больных, не получающих левокарнитин, показатели динамики ПСВ изменились схожим образом. Сразу после нагрузки ΔПСВ выросла в среднем на 5,6%, а через 5 минут значение ПСВ снизилось на 18,9% (рис. 2).
Рис. 2. Динамика изменения ПСВ во время нагрузочного теста у больных бронхиальной астмой
У больных, получавших в течение 2 месяцев левокарнитин (Элькар ® ), реакция на нагрузку кардинально изменилась. Сразу после нагрузки прирост ПСВ составил в среднем 8,2% (р ® )
| Показатель | Основная группа | Контрольная группа | Достоверность | Исходное состояние | Через 2 месяца приема Элькара ® | Исходное состояние | Через 2 месяца без приема Элькара ® |
| ЖЕЛ | 88,10 ± 1,82 | 91,96 ± 3,35 | 89,23 ± 2,09 | 90,45 ± 3,10 | P>0,05 |
| ОФВ1 | 90,31 ± 2,88 | 90,31 ± 2,72 | 90,42 ± 3,21 | 90,48 ± 3,70 | |
| Тест Тиффно | 111,0 ± 3,40 | 111,2 ± 3,13 | 106,34 ± 2,45 | 114,56 ± 3,71 | |
| МОС25 | 100,23 ± 3,10 | 105,88 ± 4,15 | 106,61 ± 2,16 | 103,72 ± 3,18 | |
| МОС50 | 110,39 ± 4,21 | 110,46 ± 5,40 | 110,8 ± 3,47 | 111,7 ± 4,54 | |
| МОС75 | 112,5 ± 5,70 | 114,65 ± 7,34 | 112,05 ± 5,49 | 110,05 ± 5,16 | |
Изменение показателей функции внешнего дыхания у больных, находящихся в периоде ремиссии бронхиальной астмы, не достигло уровня достоверности и не зависело от приема левокарнитина. Как представлено в табл. 4, изучение динамики показателей суточного ритма бронхов также не позволило выявить связь между приемом левокарнитина и изменением среднесуточной проходимости бронхов (СПБ) и среднесуточной лабильности бронхов (СЛБ).
Таблица 4 Динамика показателей суточного ритма проходимости и лабильности бронхов у больных бронхиальной астмой в зависимости от выбранной схемы лечения
| Группы | Основная группа | Контрольная группа | ||
| Показатель | СПБ% | СЛБ | СПБ% | СЛБ |
| До лечения | 96,21 ± 1,56 | 11,75 ± 1,41 | 99,25 ± 1,87 | 13,86 ± 1,17 |
| После лечения | 99,5 ± 1,91 | 7,5 ± 1,01 | 103,4 ± 1,17 | 9,07 ± 0,77 |
| Достоверность | p > 0,05 | p > 0,05 | p > 0,05 | p > 0,05 |
Для выяснения влияния приема левокарнитина на формирование толерантности к физической нагрузке и реакции сердечно-сосудистой системы на нагрузочный тест дополнительно была обследована контрольная группа детей (n = 16), не имеющих патологии органов дыхания и заболевания сердца и сосудов.
Характеристика гемодинамических показателей свидетельствует о неадекватной реакции сердечно-сосудистой системы на физическую нагрузку у больных бронхиальной астмой. Особенности реакции гемодинамики на нагрузку до лечения, оцениваемые по индексу хронотропного резерва, заключались в более низких значениях этого показателя. Возможно, это связано с использованием более низких нагрузок у детей с бронхиальной астмой по сравнению с группой здоровых детей (табл. 5).
Таблица 5 Характеристика гемодинамических показателей у больных бронхиальной астмой при проведении нагрузочного теста
У здоровых детей при физической нагрузке происходит ускорение кровотока, снижение периферического сопротивления, пропорциональное повышение САД из-за увеличенного сердечного выброса при, как правило, неизмененном ДАД. Больные бронхиальной астмой реагировали на физическую нагрузку неадекватно более высоким подъемом САД, значительным колебанием ДАД. Увеличение минутного объема кровообращения обеспечивалось главным образом не ЧСС, а неадекватным нагрузке приростом ударного объема, что отмечается у здоровых детей только в начальной фазе работы малой и средней интенсивности. Такую работу сердца в условиях физической нагрузки следует расценить как неэкономичную, приводящую в дальнейшем к истощению миокарда.
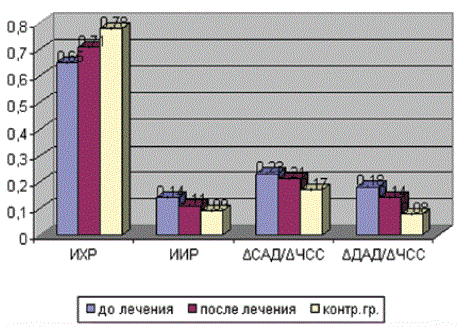
Использование левокарнитина существенно повлияло на гемодинамические показатели у детей с бронхиальной астмой (рис. 3).
Рис. 3. Характеристика некоторых гемодинамических показателей у больных бронхиальной астмой, получавших левокарнитин (Элькар ® )
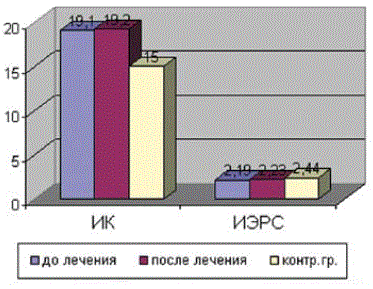
После проведения 2-месячного курса левокарнитина (препарат Элькар ® ) у больных с нарушенной адаптацией к физической нагрузке отмечалось достоверное повышение ИХР и снижение ИИР, а также индексов, отражающих прирост систолического и диастолического АД (ΔСАД/ΔЧСС и ΔДАД/ΔЧСС). Данную реакцию кардиореспираторной системы можно рассматривать как более адекватную с тенденцией к нормальному ответу на физическую нагрузку. Использование левокарнитина существенно не повлияло на состояние вегетативной нервной системы, так как индекс Кердо достоверно не менялся после приема препарата (рис. 4).
Рис. 4. Динамика изменения индекса Кердо (ИК) и индекса эффективной работы сердца (ИЭРС) у больных бронхиальной астмой, получавших левокарнитин
В целом при возросшей физической работоспособности реакция сердечно- сосудистой системы после курса приема левокарнитина (препарата Элькар ® ) стала более адекватной и эффективной.
Выводы
Бронхиальная астма
Бронхиальная астма (БА) – сложная медицинская, социально-экономическая проблема. До 10% населения планеты страдают различными видами БА. Развивается астма и в детском возрасте (50 %), и у взрослых до 40 лет. На распространенность и тяжесть течения бронхиальной астмы оказывают влияние генетические факторы, климат, экологическая обстановка, питание, эндокринные патологии, иммунодефицитные состояния.
Что такое бронхиальная астма
По определению ВОЗ бронхиальная астма – это полиэтиологическое хроническое воспалительное заболевание, затрагивающее дыхательные пути. Сопровождается периодической одышкой, приступами удушья. Отмечается заложенность в груди, ночной или утренний кашель с свистящими хрипами. Эти проявления связаны с обструкцией (сужением) просвета бронхиального дерева.
Диагностика и обследование при бронхиальной астме
Диагностика и обследование при бронхиальной астме проводится аппаратными методами, лабораторными и инструментальными исследованиями.
Рентгеноскопия и рентгенография на ранних стадиях заболевания неинформативны. При присоединении эмфиземы на рентгенограмме – повышенная воздушность легочной ткани.
Для детального изучения функциональных возможностей лёгких применяются:
Анализы при бронхиальной астме
Анализы при бронхиальной астме проводят как общеклинические, так и специфические для подтверждения диагноза.
Признаки бронхиальной астмы
К ранним факторам относятся:
Приступы бронхиальной астмы
Бронхиальная астма: клинические рекомендации
Бронхиальная астма, код по МКБ-10
Помощь при бронхиальной астме
Вторичная профилактика проводится у больных для предупреждения приступов.
Атопическая бронхиальная астма
Провоцирующими факторами, влияющими на развитие болезни, являются неинфекционные экзоаллергены: пищевые, бытовые, пыльцевые и многие другие.
Полное устранение причинного аллергена переводит болезнь в стойкую длительную ремиссию. Атопическая астма передаётся по наследству, причём чаще проявляется у детей.
Степени бронхиальной астмы
Степени тяжести бронхиальной астмы определяются в зависимости от симптоматики и прогрессирующего нарушения внешнего дыхания.
Бронхиальная астма: классификация
Классификация бронхиальной астмы строится в зависимости от следующих факторов:
Купирование бронхиальной астмы
Осложнения бронхиальной астмы
Осложнения бронхиальной астмы развиваются при длительном течении заболевания, при неадекватной терапии и отражаются на многих системах и органах.
Осложнения на сердечную мышцу
Патогенное влияние на желудок и печень оказывают лекарственные препараты, применяемые в лечении БА. Под их действием развиваются гастриты и язвы желудка. Иногда наблюдаются желудочные кровотечения.
Другие осложнения
Кашель при бронхиальной астме
Инвалидность при бронхиальной астме
Инвалидность при бронхиальной астме назначается пациентам со стойким длительным тяжёлым (среднетяжелым) нарушением дыхательной функции, что ведет к ухудшению качества жизни.
Инвалидность 1 группы назначается пациентам с тяжелой рецидивирующей астмой, не поддающейся амбулаторному лечению. Больной не способен к самообслуживанию, нуждается в постороннем уходе.
Инвалидность 11 группы – астма тяжелая неконтролируемая, с осложнениями: «легочное» сердце, расстройство кровообращения, диабет.
Инвалидность 111 группы – астма средней тяжести, частично контролируемая. Дыхательная недостаточность от 40-60%. Одышка при физических нагрузках.
Лечение бронхиальной астмы
Лечение бронхиальной астмы – сложный и длительный процесс, включающий медикаментозное лечение с базисной (поддерживающей) и симптоматической (купирующей приступы) терапией, исключение причинных аллергенов, гипоаллергенную диету и общеукрепляющие мероприятия.
К дополнительным методам терапии, значительно улучшающим течение болезни, относят санаторно-курортное лечение (море, горы, соляные пещеры), лечебную физкультуру, массаж, закаливание.
Принципы лечения при рецидивах:
Ингаляции при бронхиальной астме
Ингаляции при бронхиальной астме – это быстрый и действенный способ купирования приступов удушья. По сравнению с таблетками и инъекциями – результат мгновенный. Лучшим аппаратом для проведения ингаляций является небулайзер, который превращает лекарственный раствор в аэрозоль. В таком распыленном состоянии лекарство легко попадает в бронхи, снимает спазм гладкой мускулатуры, восстанавливает их проходимость, тем самым снимает симптомы астмы.
Таблетки от бронхиальной астмы
Дыхательная гимнастика
Дыхательная гимнастика при бронхиальной астме дополняет терапию, но не заменяет лечение медикаментами. Упражнения желательно выполнять утром и вечером. В первое время делать по 8 повторений, постепенно доводя до 16.
Противопоказания к занятиям:
Лёжа, после сна
На выдохе, сгибая ноги в коленях, подтягивать их к груди.
Упражнения при бронхиальной астме
Упражнения при бронхиальной астме являются обязательным этапом в комплексном лечении. Они восстанавливают дыхательные функции, облегчают кашель, укрепляют организм, сокращают число приступов.
Занятия проводятся трижды в неделе по полчаса. В подходе 5-6 повторений с доведением до 8. Обязателен доступ свежего воздуха.
На первых трёх занятиях выполняется вводный комплекс: