Аспергиллез легких что это симптомы лечение
Аспергиллез
Описание
Это инфекционное заболевание, вызываемое плесневыми грибами рода Aspergillus. Он поражает чаще всего органы дыхания, однако гриб может прижиться в любом органе.
Патогенез. Споры гриба, проникая через дыхательные пути, оседают на слизистой оболочке гортани, в бронхах, легких и вызывают воспалительный процесс. Затем они попадают в глубь тканей и начинают быстро прорастать. Воспалительный процесс характеризуется местной клеточной инфильтрацией с наличием гигантских клеток и экссудативными явлениями, образованием узелков, или гранулем. В центре узелка можно обнаружить колонию гриба, состоящую из разветвленного мицелия.
Симптомы
Инкубационный период точно не установлен. Аспергиллы могут поражать любые органы и ткани.
К клиническим проявлениям можно отнести следующие формы:
Бронхолегочный аспергиллез может проявляться вначале как аспергиллезный бронхит или трахеобронхит. Вначале аспергиллы находятся в поверхностных слоях слизистой оболочки бронхов, затем процесс распространяется глубже, образуются поверхностные и более глубокие изъязвления. Заболевание протекает хронически, больного беспокоит общая слабость, кашель с выделением серого цвета мокроты, иногда с прожилками крови. В мокроте могут обнаруживаться комочки, в которых содержатся аспергиллы.
Процесс обычно прогрессирует, захватывает легкие, развивается аспергиллезная пневмония. Легочная форма микоза может быть острой и хронической. При острых формах повышается температура тела, лихорадка обычно неправильного типа, нередко отмечаются повторные ознобы, появляется кашель с обильной вязкой слизисто-гнойной или кровянистой мокротой.
У некоторых больных мокрота содержит зеленовато-серые комочки, в которых при микроскопии обнаруживаются скопления мицелия и спор гриба. Появляются одышка, боли в груди, ночные поты, нарастает слабость, похудание.
При выслушивании отмечаются мелкопузырчатые влажные хрипы, иногда шум трения плевры. В крови лейкоцитоз (до 20х10 9 /л), эозинофилия, СОЭ увеличена.
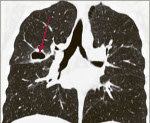
При рентгенологическом исследовании обнаруживается воспалительная инфильтрация в виде овальных или округлых инфильтратов, склонных к распаду. Вокруг образующихся полостей виден широкий инфильтративный вал.
Хронические формы легочного аспергиллеза обычно вторичны и наслаиваются на различные поражения легких (бронхоэктазы, каверны, абсцессы). Клиническая картина складывается из симптомов основного заболевания и поражений, обусловленных аспергиллезной инфекцией.
Иногда больные отмечают запах плесени изо рта, в мокроте могут появиться зеленоватые комочки, состоящие из скоплений гриба. Рентгенологически характерным является заполнение полостей, возникающих в результате основного заболевания, своеобразной тенью в виде шара с воздушной прослойкой между тенью шара и стенками полости. Эта прослойка газа выявляется в виде своеобразной серповидной полости (“ореола”). Летальность при легочном аспергиллезе колеблется от 20 до 37%.
Септические (генерализованные) формы аспергиллеза развиваются на фонерезкого угнетения иммунитета (больные СПИДом и др.). Эта форма характеризуется гематогенным распространением аспергилл с образованием метастазов в различных органах и тканях. Могут наблюдаться поражения желудочно-кишечного тракта (тошнота, рвота, запах плесени изо рта, жидкий пенистый стул, содержащий большое количество аспергилл), абсцессы головного мозга, специфические увеиты, множественные поражения кожи в виде своеобразных узлов.
Наблюдаются и изменения органов дыхания, с которых обычно и начинается аспергиллезный сепсис. У больных СПИДом признаки аспергиллеза сочетаются с проявлениями основного заболевания и оппортунистических инфекций (пневмоцистоз, саркома Капоши, криптоспороидоз, кандидоз, генерализованная герпетическая инфекция и др.). На этом фоне аспергиллезный сепсис, или генерализованный аспергиллез, приводит к летальному исходу.
Аспергиллез ЛОР-органов проявляется в виде наружного и среднего отита, после операций на внутреннем ухе, аспергиллеза с поражением слизистой оболочки носа и придаточных полостей, аспергиллеза гортани. Может быть аспергиллезное поражение кожи и ногтей. Профессиональный аспергиллез может развиваться у лиц, имеющих контакт со спорами различных видов аспергиллов (ткацкие фабрики, шпагатно-прядильные, производство солода и др.). Аспергиллез чаще протекает у них в виде хронического бронхита, иногда с симптомами бронхоспазма.
Течение аспергиллеза у больных СПИДом. Аспергиллез является самым частым микозом, развивающимся на фоне иммунодефицита. Он возникает или в конце предСПИДа, чаще уже при развернутой клинической симптоматике СПИДа. Инфицирование наступает экзогенно воздушно-пылевым путем, что может происходить и во время пребывания в лечебном отделении. Заболевание развивается быстро, вначале в виде легочного аспергиллеза, который затем переходит в септическую (генерализованную) форму и сопровождается поражением многих органов и систем. Протекает тяжело.
Диагноз и дифференциальный диагноз. При распознавании аспергиллеза учитываются эпидемиологические предпосылки (профессия, наличие болезней, ослабляющих иммунитет, и др.). Из поражений бронхов и легких диагностическое значение имеет длительное течение болезни, образование характерных инфильтратов с последующим распадом, характер мокроты, лейкоцитоз, эозинофилия.
Подтверждением диагноза служит выделение возбудителя (из мокроты, материала, взятого из бронхов, биоптатов пораженных органов). Из крови аспергиллы выделяются очень редко даже при генерализованных формах аспергиллеза. Диагностическое значение имеет появление антител к возбудителю, выявляемых при помощи серологических реакций (РСК и др.).
Кожные пробы со специфическим аспергиллезным антигеном можно использовать лишь при относительно доброкачественно протекающем микозе у лицс нормальной иммунной системой. Следует учитывать, что у ВИЧ-инфицированных уже в стадии предСПИДа реакции гиперчувствительности замедленного типа становятся отрицательными. По клиническим и рентгенологическим данным аспергиллез необходимо дифференцировать с другими микозами (нокардиоз, гистоплазмоз, кандидоз), а также с туберкулезом легких, абсцессами легких, новообразованиями, хроническим бронхитом.
Диагностика
Диагноз ставит миколог или инфекционист на основании клинической картины и данных анамнеза. Однако необходимо проконсультироваться и с оториноларингологом, чтобы исключить поражения лор-органов. Миколог обязательно должен выяснить, не работал ли пациент в местах с повышенной вероятностью заражения аспергиллезом, в каких условиях он живет, нет ли у него хронических заболеваний, ослабляющих иммунную систему, страдает ли он сахарным диабетом. Также необходимо знать, принимал ли пациент в последнее время антибиотики, если принимал, то какие и как долго.
При подозрении на аспергиллез берут на анализ мокроту и бронхоальвеолярный смыв. Проводят ее микроскопическое исследование и посев на питательную среду. Для выявления аспергиллов используют метод полимеразной цепной реакции и реакцию преципитации. Также берут кровь на общий и биохимический анализы крови, анализ на ВИЧ.
Для выяснения степени поражения легких делают рентгенографию грудной клетки.
Для получения бронхоальвеолярного смыва проводят бронхоскопию.
В некоторых случаях для микроскопии и посева требуется биоптат пораженного органа. В этом случае проводят его биопсию.
Аспергиллез дифференцируют с бронхитом, абсцессами легких, туберкулезом легких, раком легких.
Внимание! Объем диагностического обследования подбирается врачом для каждого пациента индивидуально!
Не занимайтесь самолеченем. При возникновении подозрений ли симптомов обяательно обратитесь к врачу!
Аспергиллома легкого ( Мицетома )
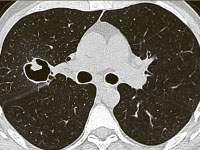
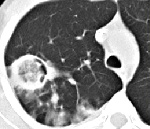
Аспергиллома лёгкого – это шаровидное образование, сформированное разрастающимся и переплетающимся мицелием плесневых грибов аспергилл, который заполняет бронхоэктазы и полости лёгочной паренхимы. Проявляется кашлем с кровохарканьем, незначительной одышкой, общей интоксикацией. Нередко патология протекает скрыто. Выявляется с помощью рентгенографии, КТ лёгких, лабораторных методов диагностики, патоморфологического исследования биопсийного и резецированного материала. Аспергиллома удаляется оперативным путём, после операции применяется консервативная антифунгальная терапия.
МКБ-10
Общие сведения
Аспергиллома (мицетома) лёгкого характеризуется сапрофитным неинвазивным внутриполостным ростом колонии микромицетов. В ряде случаев наличие грибного шара причиняет существенный вред здоровью носителя. У половины больных патология протекает бессимптомно и является случайной находкой при рентгеновском исследовании. 50-70% пациентов беспокоит кровохарканье, приблизительно у трети из них развиваются жизнеугрожающие лёгочные кровотечения. Чаще всего (в 40-90% случаев) аспергиллома формируется на фоне посттуберкулёзных изменений органов дыхания, реже – (1-15%) в интактной ткани лёгкого. Мужчины болеют чаще женщин. У детей такая форма аспергиллёза не встречается.
Причины
Аспергиллома развивается в результате жизнедеятельности плесневых грибов рода Aspergillus. Эти микромицеты распространены повсеместно. Они обитают в почве, играют определённую роль в порче некоторых продуктов питания, используются в пищевой и фармацевтической промышленности. Аспергиллы присутствуют в помещениях и во внешней среде и попадают в дыхательную систему аэрогенным путём. Они являются условно-патогенными возбудителями и вызывают заболевание при определённых обстоятельствах. Развитию патологического процесса способствует снижение функции иммунитета, возникающее при длительном лечении кортикостероидами, цитостатиками, лучевой терапии.
Патогенез
Мицетоме обычно свойственен внутриполостной рост без повреждения окружающих паренхиматозных тканей. Разрастание массы гриба может привести к полной обтурации бронха и гибели аспергилл из-за дефицита кислорода. При значительном снижении иммунитета активное размножение патогенов нередко провоцирует развитие инвазивного лёгочного аспергиллёза.
Морфологически аспергиллома лёгкого представляет собой крупное шаровидное или несколько вытянутое овальной формы образование, просвет которого неоднородно заполнен рыхлой крошащейся коричневой массой, представленной мицелием грибов и клеточным детритом.
Классификация
Встречаются одиночные и множественные аспергиллёзные мицетомы. Процесс может быть односторонним или распространяться на оба лёгких. В больших полостях и крупных бронхах могут локализоваться один или несколько грибных шаров. В литературе часто встречается разделение образований на простые и сложные, но современные медицинские руководства рекомендуют классифицировать патологию следующим образом:
Симптомы аспергилломы лёгкого
В течение длительного периода времени локализованная в лёгком аспергиллома протекает бессимптомно. Она выявляется случайно при профилактическом осмотре. По мере роста образования присоединяется упорный кашель с зеленоватой хлопьевидной мокротой и прожилками крови в ней. Нередко возникает лёгочное кровотечение. Симптомы общей интоксикации выражены слабо. Температура тела может эпизодически подниматься до субфебрильных значений, присутствуют умеренная слабость и незначительное постепенное снижение массы тела.
Вторичное инфицирование мицетомы бактериальной микрофлорой сопровождается фебрильной лихорадкой с ознобами, потливостью. Учащается кашель, мокрота приобретает грязно-бурый оттенок. Появляются усиливающиеся на вдохе боли в груди, одышка при небольшой физической нагрузке, нарастают признаки интоксикации. Аналогичная клиническая картина характерна для многих первичных лёгочных процессов. Симптомы аспергилломы часто сложно отличить от проявлений фоновых заболеваний.
Осложнения
Иногда (примерно в 10% случаев) аспергиллома регрессирует спонтанно. Однако выжидательная тактика ведения пациентов с данной патологией не применяется из-за высокого риска развития опасных осложнений. Стенка мицетомы хорошо кровоснабжается, и мицелий гриба в процессе роста повреждает сосуды.
У большинства больных с такого рода лёгочными образованиями со временем появляется кровохарканье. Массивное лёгочное кровотечение возникает приблизительно у одной трети пациентов и нередко приводит к летальному исходу. Другим грозным осложнением патологического процесса является прогрессирование аспергиллёза, развитие инвазивной формы болезни с высокой (до 90%) летальностью.
Диагностика
Аспергиллома обычно возникает на фоне другой персистирующей лёгочной патологии или её последствий. Диагностический поиск осуществляют пульмонологи совместно с инфекционистами. Иногда данную форму аспергиллёза сложно отдифференцировать от туберкуломы или новообразования лёгкого, и в диагностике принимают участие фтизиатры и онкологи. При сборе анамнеза учитывается профессиональная деятельность пациента и наличие хронических пульмонологических болезней. При осмотре и физикальном обследовании выявляются признаки фонового заболевания. Окончательный диагноз устанавливается на основании:
Лечение аспергилломы лёгкого
Из-за риска возникновения лёгочного кровотечения аспергиллома подлежит хирургическому удалению. Объём оперативного вмешательства зависит от размеров и количества образований, характера фонового процесса. Обычно вместе с мицетомой удаляется поражённая доля лёгкого. Односторонний процесс с наличием множественных аспергиллом, с выраженными клиническими проявлениями, рецидивирующим кровохарканьем является показанием для пульмонэктомии.
В последние годы всё чаще выполняются органосохраняющие краевые резекции лёгкого, сегментэктомии, лобэктомии. Проводятся щадящие видеоторакоскопические операции. В послеоперационном периоде назначаются фунгицидные препараты и иммуномодуляторы.
Прогноз и профилактика
Профилактические меры сводятся к регулярному рентгенологическому обследованию пациентов, страдающих хроническими заболеваниями дыхательной системы, и своевременному лечению фоновых процессов.
Инвазивный аспергиллез легких
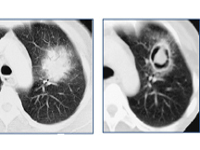
Инвазивный аспергиллёз лёгких – это поражение органов дыхания плесневыми грибами рода Aspergillus, для которого характерно распространение инфекции через эпителиальный барьер и ангиоинвазия. Заболевание протекает по типу тяжёлой рефрактерной к антибиотикам пневмонии с повышением температуры до высоких цифр, кашлем, кровохарканьем и болями в грудной клетке. Диагноз выставляется на основании гистологического исследования биопсийного материала, данных бронхоскопии, КТ лёгких, обнаружения аспергилл лабораторными методами в мокроте и (или) лаважной жидкости. Лечение включает антифунгальные препараты, иммуномодуляторы, хирургическую резекцию поражённых тканей.
МКБ-10
Общие сведения
Инвазивный аспергиллёз лёгких обычно возникает у лиц с выраженными иммунными нарушениями и протекает в острой или хронической форме. В течение последних 20 лет наблюдается стойкая тенденция к росту заболеваемости данной формой микоза. Количество диагностированных случаев за этот период времени увеличилось приблизительно на 15%. По частоте развития инвазивный аспергиллёз занимает первое место среди всех агрессивных микотических поражений лёгких. Заболевает до 40% пациентов с первичными иммунодефицитами, до 30% реципиентов различных органов и тканей, до 25% больных гемобластозами, около 4% ВИЧ-инфицированных. Летальность среди иммуноскомпроментированных пациентов с данной патологией составляет 50% и выше.
Причины
Патогенез
При вдыхании спор аспергилл здоровым человеком большинство из них удаляется из респираторного тракта благодаря работе мукоцилиарной системы. Остальные уничтожаются и поглощаются клетками иммунной защиты. Повреждения слизистой оболочки бронхов приводят к колонизации воздухоносных путей микромицетами. Из-за абсолютного снижения количества альвеолярных макрофагов и нейтрофилов не осуществляется киллинг и фагоцитоз микромицетов. Споры грибов бесконтрольно прорастают. Гифы аспергилл могут повреждать сосудистый эндотелий, вызывая артериальные и венозные тромбозы, лёгочные кровотечения. Дальнейшее распространение инфекции происходит гематогенным путём и приводит к диссеминации процесса.
Классификация
Инвазивный аспергиллёз лёгких включает в себя все формы микотического поражения респираторного тракта с прорастанием его эпителия гифами грибов. Деление на лёгочную инвазию и аспергиллёз дыхательных путей является условным из-за быстрого распространения патологии. Изолированный процесс в области трахеи и бронхов возможен только при хроническом течении болезни и локальном поражении участка трахеобронхиального дерева. Лечебно-диагностическое значение имеет разделение микоза на острую и хроническую формы. Различают следующие варианты инвазивного лёгочного аспергиллёза:
Симптомы
Патогномоничные признаки острого варианта течения болезни отсутствуют. Первыми симптомами лёгочного аспергиллёза являются повышение температуры тела и сухой непродуктивный кашель. Лихорадка сопровождается повторными ознобами, проливными ночными потами. Температура поднимается до фебрильных и гипертермических значений. Её кривая нередко носит неправильный характер с утренними подъёмами и вечерним снижением до субфебрильных или нормальных цифр. У пациентов, получающих кортикостероиды, температурная реакция выражена слабее. Лихорадочное состояние сохраняется в течение 7 и более дней, несмотря на проводимую антибактериальную терапию.
Кашель постепенно становится продуктивным. Отделяется серо-зелёная мокрота. При прорастании лёгочных сосудов гифами грибов в ней появляется примесь крови. Обычно наблюдается умеренное кровохарканье, редко – массивное лёгочное кровотечение. Диффузное поражение респираторной системы и аспергиллёзный трахеобронхит сопровождаются одышкой смешанного характера. Иногда пациентов беспокоят довольно интенсивные, усиливающиеся при глубоком дыхании плевральные боли.
Другая форма инвазивного процесса – хронический некротический аспергиллёз лёгких – протекает вяло, иногда бессимптомно. В течение нескольких месяцев выявляется субфебрилитет или умеренная лихорадка. Отмечается общая слабость, повышенная утомляемость, снижение аппетита, заметное похудание. Больные жалуются на постоянный продуктивный кашель. В мокроте присутствуют серо-зелёные комочки, содержащие аспергиллы. Часто наблюдается кровохарканье.
Осложнения
Инвазивный аспергиллёз респираторного тракта, распространяясь гематогенным путём, вызывает поражение центральной нервной системы, органов брюшной полости, сердца, щитовидной железы и селезёнки. Диссеминированный процесс может протекать по типу микотической септицемии. Ангиоинвазия нередко приводит к развитию массивных лёгочных кровотечений и сосудистых тромбозов, являющихся причиной инфарктов лёгкого и миокарда. Летальность при осложнениях лёгочного аспергиллёза составляет 50-90%.
Диагностика
Своевременное выявление инвазии аспергилл позволяет повысить выживаемость пациентов. Диагностика заболевания затруднительна из-за отсутствия патогномоничных симптомов и сходства клинической картины с другими тяжёлыми болезнями лёгких. Больные с подозрением на инвазивный аспергиллёз органов дыхания обследуются у пульмонолога и инфекциониста. При сборе анамнеза обязательно учитывается наличие факторов риска и ответ организма на лечение антибиотиками. Физикальное исследование малоинформативно. Определяются такие неспецифические признаки поражения бронхолёгочной системы, как сухие и влажные хрипы, шум трения плевры. Окончательный диагноз устанавливается с помощью:
Лечение инвазивного аспергиллёза лёгких
При подозрении на инвазивный микоз лёгких лечение должно быть начато незамедлительно. В качестве этиотропных лекарственных средств используются антимикотики широкого спектра действия. К этой группе препаратов относятся триазолы, полиены и эхинокандины. Возможно применение комбинации из двух антифунгальных препаратов, относящихся к разным классам. Для коррекции функций иммунной системы назначаются иммуномодуляторы. При выраженной нейтропении осуществляется трансфузия гранулоцитов. Аспергиллёз лёгких с инвазивным ростом не всегда подлежит хирургическому лечению. Резекция паренхимы выполняется при риске прорастания мицелием грибов крупных сосудов и перикарда, для уменьшения объёма грибных масс перед назначением препаратов, ведущих к иммуносупрессии.
Прогноз и профилактика
Прогноз при инвазивном аспергиллёзе дыхательной системы всегда серьёзный. Летальный исход наступает у 50% больных с нейтропенией. Смертность от микоза среди реципиентов костного мозга достигает 90%. Рано (до 10 дней от начала болезни) начатое лечение обеспечивает выздоровление приблизительно у 60% пациентов. В отношении первичной профилактики проводятся экспериментальные клинические исследования, но превентивные меры пока разработаны недостаточно. Для предотвращения рецидива заболевания у людей с факторами риска успешно применяются антимикотики полиенового или триазолового ряда, иммуномодуляторы. В целях предупреждения госпитального инфицирования аспергиллёзом палаты пациентов из групп риска оснащаются приточно-вытяжной вентиляцией и системой фильтрации воздуха, надёжно изолируются на время проведения ремонтных работ. Количество аспергилл в воздухе таких помещений не должно превышать установленных норм.
Аспергиллез
МКБ-10
Общие сведения
Причины аспергиллеза
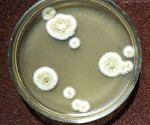
Возбудителями аспергиллеза у человека могут выступать следующие виды плесневых грибков рода Aspergillus: A. flavus, A. Niger, A. Fumigatus, A. nidulans. A. terreus, A. clavatus. Аспергиллы являются аэробами и гетеротрофами; способны расти при температуре до 50°С, длительно сохраняться при высушивании и замораживании. В окружающей среде аспергиллы распространены повсеместно – в почве, воздухе, воде. Благоприятные условия для роста и размножения аспергилл имеются в вентиляционных и душевых системах, кондиционерах и увлажнителях воздуха, старых вещах и книгах, сырых стенах и потолках, длительно хранящихся пищевых продуктах, сельскохозяйственных и комнатных растениях и др.
Заражение аспергиллезом чаще всего происходит ингаляционным путем при вдыхании частиц пыли, содержащих мицелий гриба. Наибольшему риску возникновения заболевания подвержены сельскохозяйственные рабочие, работники бумагопрядильных и ткацких предприятий, мукомолы, а также заводчики голубей, поскольку голуби, чаще других птиц, болеют аспергиллезом. Возникновению грибковой инфекции способствует инфицирование при проведении инвазивных процедур: бронхоскопии, пункции околоносовых пазух, эндоскопической биопсии и др. Не исключен контактный путь передачи аспергиллеза через поврежденные кожные покровы и слизистые оболочки. Также возможно алиментарное инфицирование при употреблении контаминированных аспергиллами продуктов питания (например, куриного мяса).
Кроме экзогенного инфицирования аспергиллами, известны случаи аутозаражения (при активации грибков, обитающих на коже, слизистой зева и дыхательных путей) и трансплацентарного инфицирования. К факторам риска заболеваемости аспергиллезом относятся иммунодефициты любого генеза, хронические заболевания дыхательной системы (ХОБЛ, туберкулез, бронхоэктатическая болезнь, бронхиальная астма и др.), сахарный диабет, дисбактериоз, ожоговые травмы; прием антибиотиков, кортикостероидов и цитостатиков, проведение лучевой терапии. Нередки случаи развития микозов смешанной этиологии, вызываемых различными видами грибков – аспергиллами, кандида, актиномицетами.
Классификация аспергиллеза
Таким образом, в зависимости от путей распространения грибковой инфекции различают эндогенный (аутоинфекцию), экзогенный (с воздушно-капельным и алиментарным путем передачи) и трансплацентарный аспергиллез (с вертикальным путем заражения).
По локализации патологического процесса выделяют следующие формы аспергиллеза: бронхолегочную (в т. ч. аспергиллез легких), ЛОР-органов, кожную, глазную, костную, септическую (генерализованную) и пр. На первичное поражение респираторного тракта и легких приходится около 90% всех случаев аспергиллеза; придаточных пазух носа – 5%. Вовлечение остальных органов диагностируются менее чем у 5% больных; диссеминация аспергиллеза развивается примерно в 30% случаев, преимущественно, у ослабленных лиц с отягощенным преморбидным фоном.
Симптомы аспергиллеза
У больных с сопутствующими заболеваниями дыхательной системы (легочным фиброзом, эмфиземой, кистами, абсцессом легкого, саркоидозом, туберкулезом, гипоплазией, гистоплазмозом) нередко формируется аспергиллома легких – инкапсулированный очаг, содержащий гифы гриба, фибрин, слизь и клеточные элементы. Гибель пациентов с аспергилломой может наступить в результате легочного кровотечения или асфиксии.
Аспергиллез ЛОР-органов может протекать в виде наружного или среднего отита, ринита, синусита, тонзиллита, фарингита. При аспергиллезном отите вначале возникает гиперемия, шелушение и зуд кожи наружного слухового прохода. С течением времени слуховой проход заполняется рыхлой сероватой массой, содержащей нити и споры гриба. Возможно распространение аспергиллеза на барабанную перепонку, сопровождающееся резкими колющими болями в ухе. Описаны поражения верхнечелюстных и клиновидных пазух, решетчатой кости, переход грибковой инвазии на орбиты. Глазной аспергиллез может принимать форму конъюнктивита, язвенного блефарита, узелкового кератита, дакриоцистита, блефаромейбомита, панофтальмита. Нередки осложнения в виде глубоких язв роговицы, увеита, глаукомы, потери зрения.
Аспергиллез кожи характеризуется появлением эритемы, инфильтрации, коричневатых чешуек, умеренного зуда. В случае развития онихомикоза возникает деформация ногтевых пластин, изменение цвета на темно-желтый или коричневато-зеленоватый, крошение ногтей. Аспергиллез ЖКТ протекает под видом эрозивного гастрита или энтероколита: для него типичны запах плесени изо рта, тошнота, рвота, диарея.
Генерализованная форма аспергиллеза развивается при гематогенной диссеминации аспергилл из первичного очага в различные органы и ткани. При данной форме заболевания возникают аспергиллезный эндокардит, менингит, энцефалит; абсцессы головного мозга, почек, печени, миокарда; поражение костей, ЖКТ, ЛОР-органов; аспергиллезный сепсис. Летальность от септической формы аспергиллеза очень высока.
Диагностика аспергиллеза
В зависимости от формы микоза пациенты направляются на консультацию к специалисту соответствующего профиля: пульмонологу, отоларингологу, офтальмологу, микологу. В процессе диагностики аспергиллеза большое внимание уделяется анамнезу, в т. ч. профессиональному, наличию хронической легочной патологии и иммунодефицита. При подозрении на бронхолегочную форму аспергиллеза проводится рентгенография и КТ легких, бронхоскопия с забором мокроты, бронхоальвеолярный лаваж.
Основу диагностики аспергиллеза составляет комплекс лабораторных исследований, материалом для которых могут служить мокрота, промывные воды из бронхов, соскобы с гладкой кожи и ногтей, отделяемое из пазух носа и наружного слухового прохода, отпечатки с поверхности роговицы, кал и пр. Аспергиллы могут быть обнаружены с помощью микроскопии, культурального исследования, ПЦР, серологических реакций (ИФА, РСК, РИА). Возможно проведение кожно-аллергических проб с антигенами аспергилл.
Дифференциальная диагностика аспергиллеза легких проводится с воспалительными заболеваниями респираторного тракта вирусной или бактериальной этиологии, саркоидозом, кандидозом, туберкулезом легких, муковисцидозом, опухолями легких и др. Аспергиллез кожи и ногтей имеет сходство с эпидермофитией, рубромикозом, сифилисом, туберкулезом, актиномикозом.
Лечение аспергиллеза
При аспергилломе легких показана хирургическая тактика – экономная резекция легкого или лобэктомия. В процессе лечения любой формы аспергиллеза необходимо проведение стимулирующей и иммунокорригирующей терапии.
Прогноз и профилактика аспергиллеза
Наиболее благоприятное течение отмечается при аспергиллезе кожи и слизистых оболочек. Летальность от легочных форм микоза составляет 20-35%, а у лиц с иммунодефицитом – до 50%. Септическая форма аспергиллеза имеет неблагоприятный прогноз. К мерам, позволяющим предупредить заражение аспергиллезом, относятся мероприятия по улучшению санитарно-гигиенических условий: борьба с пылью на производстве, ношение работниками мельниц, зернохранилищ, овощехранилищ, ткацких предприятий индивидуальных средств защиты (респираторов), улучшение вентиляции цехов и складов, регулярное микологическое обследование лиц из групп риска.