Артропластика стопы что это
Артропластика суставов и различные виды артродезов
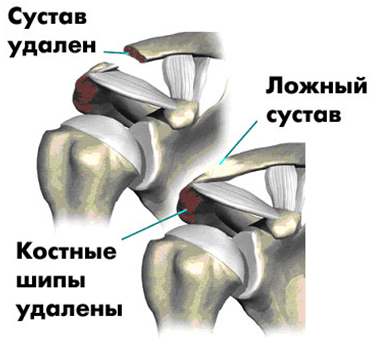
АРТРОПЛАСТИКА
Артропластика не показана при острых и подострых воспалительных процессах в суставе. Она допустима не ранее чем через год после исчезновения признаков воспаления в суставе.
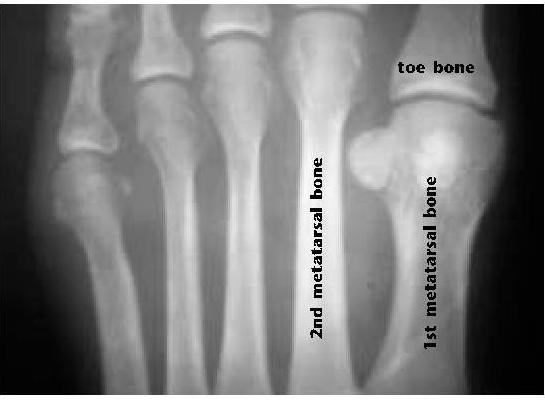
Артропластику чаще всего выполняют на мелких суставах кисти и стоп.
Основные моменты артропластики:
АРТРОДЕЗ
Артродез – это операция, направленная на создание анкилоза, то есть неподвижности сустава. Артродез крупных суставов выполняется в исключительно редких случаях, и каждая такая операция требует четкого обоснования. Чаще всего операция артродеза выполняется на лучезапястном суставе, мелких суставах кистей, стоп, голеностопном суставе.
Показания:
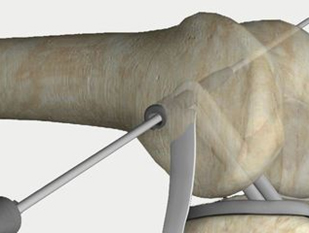
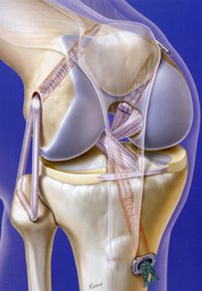
Различают внутрисуставной и внесуставной артродез. При внутрисуставном артродезе удаляют хрящевые поверхности костей, образующих сустав, с последующей иммобилизацией гипсовой повязкой в наиболее удобном положении. В некоторых случаях внутрисуставной артродез дополняют фиксацией костей с помощью металлического или костного штифта (стержня), особенно при операциях на плечевом и тазобедренном суставах.
Внесуставной артродез заключается в создании неподвижного сустава без его вскрытия, путем введения костного трансплантата в околосуставные ткани.
Компрессионный артродез голеностопного сустава с применением различных компрессионных аппаратов имеет ряд преимуществ перед традиционными методами операции:
Для компрессионного артродеза голеностопного сустава могут быть применены как специально созданные для этой операции аппараты (например, аппарат Гришина), так и другие компрессионно-дистракционные аппараты: Илизарова, Волкова—Оганесяна. Калнберза и др.
Техника операции:
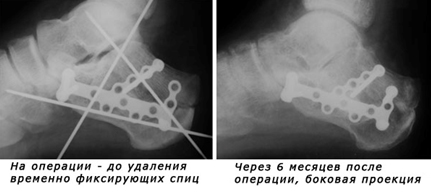
Передним разрезом вскрывают голеностопный сустав, вывихивают стопу и обрабатывают суставные поверхности. Перед вправлением таранной кости в межлодыжковую вилку на суставных поверхностях делают зарубки. Затем в зависимости от применяемого аппарата проводят гвозди или спицы через большеберцовую кость, таранную и плюсневые, и монтируют аппарат. Стопу при этом устанавливают под углом 100—110°, причем она должна быть несколько сдвинута кзади. За счет компрессии происходит «сколачивание» сопоставленных костей.
Панартродез стопы или полный артродез, или четырехсуставной артродез стопы, — это одновременный артродез голеностопного, таранно-пяточного, таранно-ладьевидного и пяточно-кубовидного суставов.
Операции можно разделить на две группы: операции с временным извлечением таранной кости и операции без извлечения ее. После операции рану послойно зашивают, введя предварительно катетер, и накладывают циркулярную гипсовую повязку до середины бедра, придав стопе функционально выгодное положение
©2010-2013 Федеральный центр травматологии, ортопедии и эндопротезирования
Операции на стопах и голеностопе
Артроз суставов стопы
В подиатрии используются 3 метода для лечения суставного артроза:
Косточки на ногах
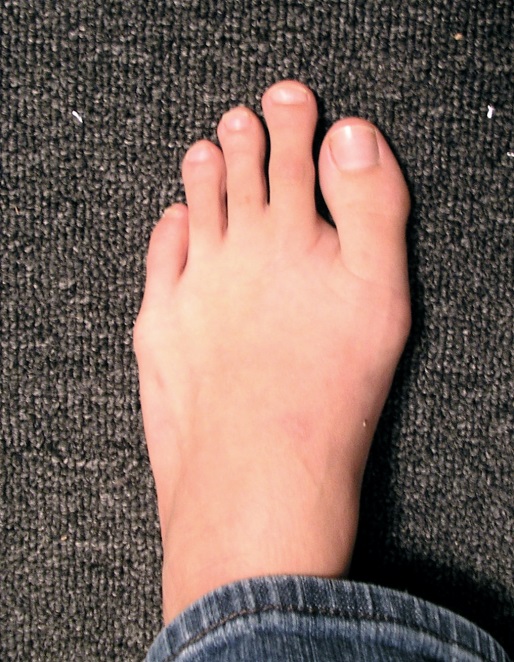
Вальгусная деформация – заболевание стопы, сопровождающееся формированием в основании большого пальца «шишки», образованной из костей и мягких тканей. Вследствие патологии он искривляется, из-за чего сухожилия и связки становятся ригидными и независимыми друг от друга.
Действенный результат в борьбе с болезнью оказывает тенотомия, во время которой разрезают мускульные сухожилия, смещающие палец в сторону, кнаружи. Мышцы становятся бездеятельными, что восстанавливает нормальное физиологическое состояние ступни. В реабилитационный период рекомендуется проводить консервативное лечение.
В запущенных случаях операция на косточках на ногах осуществляется совместно с остеотомией, обеспечивающей межфрагментарное смещение обломков. Если сильно деформируется первый плюснефаланговый сустав, то понадобится артродез. Он обеспечит фиксацию сочленения в требуемом положении. Если оно начинает выпячиваться сильнее, то хирург осуществляет удаление экзостоза. Но этот способ не пользуется популярностью из-за низкой эффективности.
Повреждения голеностопа
Исправить ситуацию и вернуть суставу нормальное положение сможет только хирургическое вмешательство. В основном разорванные связки сшивают. Но при невозможности подобной манипуляции поврежденные сухожилия заменяют близлежащими, не задействованными при передвижении. Для их закрепления используют рассасывающиеся или титановые фиксаторы.
Вросший ноготь
Вследствие патологии появляются отеки, а двигательная активность сопровождается болевыми ощущениями. Чтобы устранить дискомфорт, ногтевую пластину с её основанием частично удаляют. Операционное вмешательство проходит с использованием местной анестезии и не вызывает никаких осложнений. Восстановительный период сводится к минимуму. Сразу же после операции пациент может вернуться к обычному образу жизни.
В последнее время все чаще используется еще один метод терапии – ортонексия. В этом случае форму ногтя корректируют проволочной скобой, пластиковой или металлической пластиной. Приспособление фиксируют на деформированном пальце на некоторое время. Постепенно вросшие участки ногтя вытаскиваются из мягких тканей.
Плоскостопие
Обычно операцию делают подросткам. Хирург заново формирует свод ступни и позволяет навсегда забыть о плоскостопии. Но несмотря на высокую эффективность метода, прибегают к нему только в крайних случаях, что связано с высокой стоимостью лечения и долгим периодом послеоперационного восстановления.
Молоткообразная деформация пальцев
При длительном ношении неудобной модельной обуви с узким носиком и высокими каблуками может появится молоткообразная деформация суставов пальцев ног. Причиной патологических изменений становится сильное сжатие последних. Это приводит к загибанию верхней фаланги второго или третьего пальца вниз. При этом его средняя часть приподнимается, и он напоминает молоток. Ходьба приводит к формированию мозолей на деформированном участке, а, следовательно, вызывает болевые ощущения.
Консервативные методы при «молоткообразном пальце» не оказывают действенного результата. Единственными выходом здесь считается операционное лечение, которое обычно осуществляют в амбулаторных условиях. В реабилитационный период больной должен пользоваться ортопедической обувью. Она позволит уменьшить нагрузку на прооперированные участки. На продолжительность периода восстановления влияет степень запущенности патологии.
Бородавки
В некоторых случаях вирусное инфицирование стопы вызывает появление бородавок. Хирургия – действенный метод для их удаления. Операции на стопе в Москве проводятся в основном с применением местного обезболивания. Они характеризуются простотой и легкой переносимостью. Но у операционного вмешательства имеются и недостатки, к которым относятся: образование шрамов, повышенный риск внесения инфекции в раны и длительный восстановительный период.
Противопоказано проводить операции при крупных бородавках, а также в тех случаях, когда небольшие и средние мягкотканные образования скапливаются на маленьком участке. Это может серьезно испортить кожный покров. Поэтому в вышеперечисленных случаях бородавки прижигают жидким азотом. Но даже после хирургического вмешательства возможно повторное появление проблемы. Чтобы предотвратить рецидив, в послеоперационный период рекомендуется медикаментозное лечение.
Операции при вальгусной деформации стопы
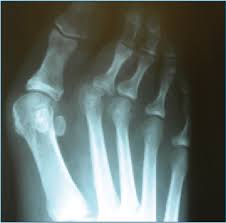
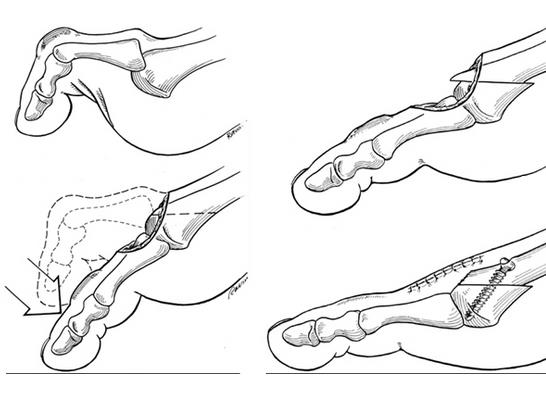
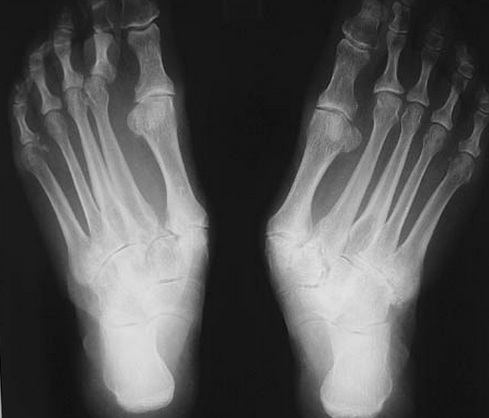
Деформация стопы в области медиального плюснефалангового сустава с вальгусным отклонением первого пальца (Hallux Valgus) сопровождается увеличением угла между I и II плюсневыми костями. Первая из них смещается внутрь, а палец, удерживаемый приводящей мышцей, выдвигается наружу. Вследствие этой трансформации образуется бугорок («косточка на ноге»). Постоянное давление обуви на выступ провоцирует бурсит (воспалительный процесс в синовиальной сумке сустава) и изменения в области головки I плюсневой кости. Пациент страдает от повышенной чувствительности, болезненности, припухлости в области «косточки» на большом пальце, быстрой утомляемости ног. Операция остеотомии эффективно восстанавливает функцию и эстетику, предотвращает развитие молоткообразного изменения II-V пальцев.
Нарушение широко распространено среди женщин, реже у мужчин. Причинами являются поперечное плоскостопие, слабость связочного аппарата, эндокринные нарушения, врожденные патологии, остеопороз. Влияние физиологических факторов усугубляется ношением неудобной обуви на слишком высоком каблуке или абсолютно плоской подошве, с узким носком или неподходящей по размеру.
Показания и противопоказания к хирургическому вмешательству
Операция по коррекции вальгусной деформации назначается при следующих симптомах:
Хирургические операции не проводятся при ревматоидном артрите, диабетической стопе, облитерирующем атеросклерозе, гнойных инфекциях, патологиях системы кроветворения.
Виды операций при вальгусной деформации стопы
Для коррекции вальгусной деформации стопы проводят два типа операций — малоинвазивные и реконструктивные. Первые эффективны на начальной стадии и при экзостозах. Малоинвазивные вмешательства предполагают выполнение манипуляций через 2–3 прокола диаметром 3–4 мм в области сустава.
Более травматичные и инвазивные реконструктивные операции провоцируют изменение положения костей стопы, проводятся при выраженной вальгусной деформации. Вмешательства выполняются через разрез на медиальной поверхности стопы длиной 2–4 см. Врач фиксирует I плюснеклиновидный сустав в анатомически правильной позиции и восстанавливает нормальное положение костей плюсны.
По области вмешательства выделяют манипуляции на мягких тканях, на костях и комбинированные. Первые показаны при Hallux Valgus I степени, когда еще не развито нарушение головки плюсневой кости. Врач работает с сухожилиями, мышцами и суставной сумкой. Нарушения II–III степени требуют выполнения остеотомии или подпиливания костей. Комбинированные вмешательства, сочетающие иссечение костных наростов с пластикой связок, назначаются при выраженном Hallux Valgus с изменением нормального функционирования ноги.
Остеотомия стопы проводится под общим наркозом.
Операция может быть выполнена разными методами:
Подходящая методика операции определяется после полного обследования на основании собранного анамнеза, степени вальгусной деформации стопы и индивидуальных противопоказаний.
Восстановительный период
Пациентам разрешается вставать через 24–72 часа в зависимости от методики вмешательства. В первые дни после процедуры необходимо ношение специального фиксирующего ортеза или туфель Барука. Выписка из стационара при нормальном ходе восстановления назначается на 2–3-и сутки, до этого времени пациент находится под наблюдением оперировавшего врача. Если в ходе вмешательства швы выполнялись нерассасывающимся материалом, они снимаются на 10–14-й день.
Период реабилитации после коррекции вальгусной деформации стопы занимает в среднем 4–6 месяцев в случае открытой хирургии и несколько недель при малоинвазивных операциях. Пациентам назначаются физиотерапевтические процедуры и занятия лечебной физкультурой.
После хирургического вмешательства минимум 3 месяца необходимо использовать ортопедические стельки и носить удобную обувь. Туфли на каблуке разрешается обувать не раньше чем через полгода, при этом максимальная высота — 6 см. Активные занятия спортом допустимы после завершения периода реабилитации.
Стоимость операции при вальгусной деформации стопы
Хирургическое лечение вальгусной деформации первого пальца стопы
Хирургическое лечение вальгусной деформации первого пальца стопы и поперечного плоскостопия (полная реконструкция стопы)
Стоимость операции зависит от вида деформации. Подробности Вы можете обсудить на консультации. Запись по телефону +7-495-762-08-20
Руководитель Центра реабилитации
Заведующий отделением травматологии и ортопедии 2 ФГБУ ФНКЦ ФМБА России
Артроз стопы
Заболевания
Операции и манипуляции
Истории пациентов
Артроз стопы
Существует множество причин болей в стопе. Причиной болей часто становится артроз определённых суставов стопы. В общей массе их можно разделить на артрозы в переднем, среднем и заднем отделах стопы, хотя косвенно проявляться болями в стопе может и патология на уровне голеностопного сустава.
а также врождённая и приобретённая вальгусная деформация первого плюсне-фалангового сустава.
Патогенез синовита второго плюсне-фалангового сустава.
Предрасполагающая деформация стопы приводит к перерастяжению капсульно-связочного аппарата 2-го плюсне-фалангового сустава, это провоцирует развитие синовита, синовит приводит к ещё большему натяжению капсулы сустава, в конечном счёте это приводит к нестабильности, подвывиху основания основной фаланги 2-го пальца в тыльную сторону, дегенеративно-дистрофическим изменениям сустава и дальнейшему прогрессированию деформации. Главным патогенетическим механизмом синовита 2-го плюсне-фалангового сустава является перегрузка его подошвенной пластинки. Дальнейшее прогрессирование нестабильности может привести к полному тыльному вывиху основания основной фаланги 2-го пальца стопы.
Симптомы синовита второго плюсне-фалангового сустава.
Это прежде всего боль, отёк, гиперемия в области второго плюсне-фалангового сустава, распространяющаяся на весь передний отдел стопы. При пальпации, осевой нагрузке, движениях в суставе боль резко усиливается. На ранних стадиях заболевания деформация не сильно выражена и может быть легко устранена мануально. В последующем, по мере прогрессирования деформации могут возникнуть так называемые «перекрещенные пальцы». Нестабильность можно проверить при помощи «тыльного выдвижного ящика».
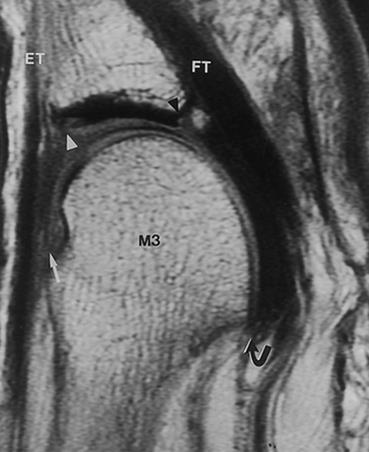
В диагностике синовита 2-го плюсне-фалангового сустава также играет важную роль рентгенография. Снимки необходимо выполнять в обеих проекциях, с нагрузкой. В неясных случаях и для оценки степени повреждения подошвенной пластинки может быть выполнено МРТ.
Похожая клиническая картина наблюдается при межпальцевой невроме (неврома Мортона), при этом обычно более выражены неврологические расстройства дистальных отделов пальца, боль провоцируется сжатием стопы в поперечном направлении а не сгибанием\разгибанием пальца. Для дифференциальной диагностики также подходит МРТ.
Лечение синовита 2-го плюсне-фалангового сустава.
Основным методом лечения является консервативный. Грамотное консервативное лечение позволяет избежать операции в 70% случаев. При выраженном болевом синдроме может быть применена иммобилизация в гипсе или брейсе, НПВС. После стихания болевого синдрома – подбор ортопедической обуви, ношение ортопедических стелек с разгрузкой переднего отдела стопы. На ранних стадиях хорошо себя зарекомендовали вкладыши типа Budin’s.
При неэффективности консервативного лечения на протяжении 10-12 недель рекомендовано оперативное лечение. При удлинённой 2-й плюсневой кости, помимо коррекции вальгусной деформации (если таковая имеется), показано выполнение синовэктомии и дистальной косой укорачивающей остеотомии 2-й плюсневой кости (операция Weil’s).
Это позволяет сохранить сустав, перебалансировать сухожильно-связочные структуры, уменьшить нагрузку на подошвенную пластинку. При отсутствии удлинения 2-й плюсневой кости показано выполнение пересадки длинного сгибателя пальца на тыльную поверхность, удлиннение сухожилия разгибателя, релиз суставной капсулы (операция Girdlestone-Taylor), описание операции см. в статье посвящённой молотообразной деформации пальцев.
При значительной деформации хирургическая коррекция может стать невозможной из-за того, что после её устранения сосуды, кровоснабжающие палец могут оказаться пережаты. В такой ситуации показано либо вернуть палец в исходное деформированное положение, либо его ампутация. По этой причине крайне важно как можно раньше начать лечение.
Артрит среднего отдела стопы.
Артрит среднего отдела стопы характеризуется отёком и болью, усиливающимися в положении стоя и при ходьбе. Часто обнаруживается костный выступ по тыльной поверхности средней трети стопы. Часто симптомы развиваются постепенно с течением времени, и не удаётся выявить какого либо этиологического фактора. В ряде случаев артрит формируется как следствие травмы, например повреждения сустава Лисфранка, или воспалительного поражения, например ревматоидного артрита. Средний отдел стопы представлен ладьевидно-клиновидным, межклиновидными, клиновидно-плюсневыми суставами. Поражение данных суставов часто приводит к выраженному болевому синдрому и стойкому нарушению функции ходьбы. По этой причине артрит среднего отдела стопы является важной социально-экономической проблемой.
Симптомы артрита среднего отдела стопы.
-боль в области среднего отдела стопы и продольного свода стопы усиливающиеся при попытке встать на мыски
-коллапс продольного свода стопы при нагрузке
-абдукция заднего отдела стопы
-отведение переднего отдела стопы
-эквинусная контрактура ахиллова сухожилия
-Hallux Valgus часто ассоциируется с артритом среднего отдела стопы
-пальпация в области среднего отдела стопы болезненна как с тыльной так и с подошвенной стороны
Диагностика артрита среднего отдела стопы.
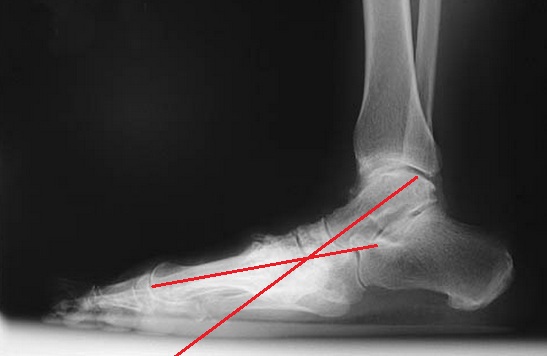
Помимо описанной клинической картины, данных анамнеза, важное диагностическое значение имеют рентгенограммы. Рентгенографию следует выполнять в положении стоя с нагрузкой массой тела.
На боковых рентгенограммах определяется коллапс продольного свода стопы. (определяется отсутствие соосности таранной и первой плюсневой кости).
Также можно увидеть рост остеофитов в проекции поражённых суставов по тыльной поверхности стопы.
На передне-задних проекциях определяется признаки артрита суставов среднего отдела стопы, абдукция заднего отдела и вальгусная девиация переднего отдела стопы.
При наличии признаков системного заболевания воспалительной ткани целесообразно выполнить полный спектр лабароторных обследований ревматологического профиля.
Лечение артрита среднего отдела стопы.
Артрит среднего отдела стопы зачастую не требует оперативного вмешательства. Комплекс консервативных мер позволяет снизить болевой синдром и восстановить опороспособность.
-Комфортная обувь с жёсткой подошвой и индивидуальные ортопедические стельки
-Снижение физической нагрузки
-Растяжка икроножных мышц
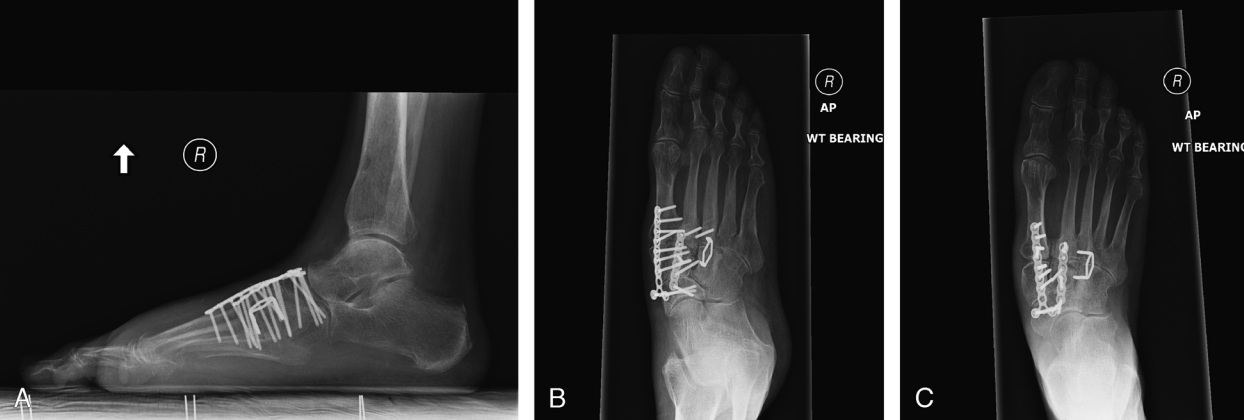
При неэффективности консервативных мер показано оперативное лечение. Выполняется артродез вовлечённых в патологический процесс суставов (ладьевидно-клиновидного, межклиновидного, клиновидно-плюсневого сустава), удлинняющая тенотомия ахиллова сухожилия.
Реабилитация после операции.
После операции потребуется довольно длительный период иммобилизации, и ходьбы при помощи костылей без нагрузки на ногу (6-8 недель). В течение всего данного периода времени рекомендуется использовать для обезболивания сухой холод по 15-20 минут 4-5 раз в день, при выраженном болевом синдроме показано применение нестероидных противовоспалительных средств, хорошо себя зарекомендовали производные целекоксиба, например ксифокам, доступный как в парэнтеральной так и таблетированной формах.
Швы удаляют через 2 недели после операции. После окончания периода иммобилизации, необходимо носить комфортную обувь и индивидуальные ортопедические стельки, что ускоряет реабилитацию и показывает лучшие функциональные результаты. Удаление металлоконструкций не требуется, в случае если они сами по себе не доставляют никакого беспокойства пациенту, не происходит их миграция или поломка. Ортопедические металлофиксаторы и фиксаторы из биодеградируемых материалов биологически инертны, никогда не приводят к воспалению или отторжению, резорбции окружающей кости, конечно если они правильно установлены. Однако, их удаление может быть продиктовано необходимостью последующих операций на этом же сегменте конечности.
Общий срок реабилитации составляет от 3 до 6 месяцев. Спортивные нагрузки после операции артродеза возможны не ранее 12 месяцев после операции.
Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Артропластика суставов стопы
Консультация специалиста
Ортопед Силаев Александр Константинович, ортопед-травматолог хирург
Артропластика суставов стопы в Санкт-Петербурге (СПб)
Артропластика суставов стопы является оперативным вмешательством, при выполнении которого восстанавливается функциональность суставов стопы при помощи разделения фиброзного сращения, а также последующего формирования поверхностей сустава. Основным показанием к выполнению оперативного вмешательства выступает неподвижность сустава, деформирующий артроз и некорректное сращение внутрисуставных переломов костей стопы.
Основным отличием от оперативного вмешательства при эндопротезировании либо артродезе является акцент на сохранение органов. При проведении данного оперативного вмешательства в большинстве случаев сохраняется одна либо же две поверхности суставов, что позволяет обеспечить движения данного сустава.
Показания к артропластике суставов стопы
Данное оперативное вмешательство может быть назначено при наличии следующих факторов:
При этом проведение артропластики недопустимо при наличии воспалительных процессов в острых и подострых стадиях внутри сустава. При таких нарушениях допускается выполнение процедуры исключительно после 12 месяцев с момента отсутствия воспалительного процесса.
Процедура артропластики в большинстве случаев выполняется на небольших суставах кистей либо же стоп.
Артропластика суставов стопы, где и куда обратиться в СПб?
Данное оперативное вмешательство можно условно разделить на несколько основных этапов:
Существует несколько разновидностей данного оперативного вмешательства:
Стоит отметить, что оперативные вмешательства данного рода имеют ряд преимуществ:
При этом в момент восстановления важно выполнять все указания лечащего специалиста. После оперативного вмешательства может быть назначена дополнительная терапия для исключения осложнений и восстановления функциональности сустава.
Артропластика суставов стопы — цены в Санкт-Петербурге (СПб)
Узнать цены, сколько стоит артропластика суставов стопы в СПб, во сколько обойдутся все расходы на артропластику суставов стопы — можно по телефонам клиники или на первом приеме у врача-специалиста нашей клиники.
| Артропластика суставов стопы, цена зависит от степени изменений и методов, рассчитывается индивидуально на приеме | 15 000-25 000 руб. |
| Консультация врача-специалиста по артропластика суставов стопы, цена | 600-1 600 руб. |
Как записаться
Записаться на артропластика суставов стопы в СПб можно прямо сейчас на сайте, заполнив «Записаться на прием» или по телефону клиники.