Армс что это такое в медицине
Стероидные противовоспалительные препараты – механизм действия, классификация, побочные эффекты
Хроническая боль формируется при длительном периоде заживления. Ее лечение требует комплексной терапии, при которой применяют разнонаправленные медпрепараты, среди которых помимо типичных в этом случае наркотических и ненаркотических анальгетиков используют препараты адъювантной терапии.
Среди них cтepoидные гopмoнальные противовоспалительные препараты и мази. Однако гормоны назначаются специалистами при лечении хронического болевого синдрома далеко не всегда. Стероидные противовоспалительные препараты имеют довольно обширный список побочных действий и противопоказаний.
Не можете
уговорить
на лечение
Адъювантная терапия боли – что это такое?
Самое важное в лечении любого заболевания – это устранение не симптомов болезни, а причин ее развития. Однако далеко не все заболевания предполагают этиотропную терапию, к примеру, онкологические и аутоиммунные. Именно поэтому в медицине и фармакологии существуют лекарственные средства для патофизиологического и симптоматического лечения болезней.
При лечении хронического болевого синдрома применяется довольно широкий список препаратов, среди которых стероидные противовоспалительные и множество других медикаментов. В зависимости от вида болевых ощущений, их локализации и клинической картины врачи применяют как стероидные препараты противовоспалительного действия, так и обезболивающие, антиконвульсанты, спазмолитики и даже антидепрессанты.
Довольно часто стероидные противовоспалительные препараты применяют для лечения суставов, список их достаточно широк.
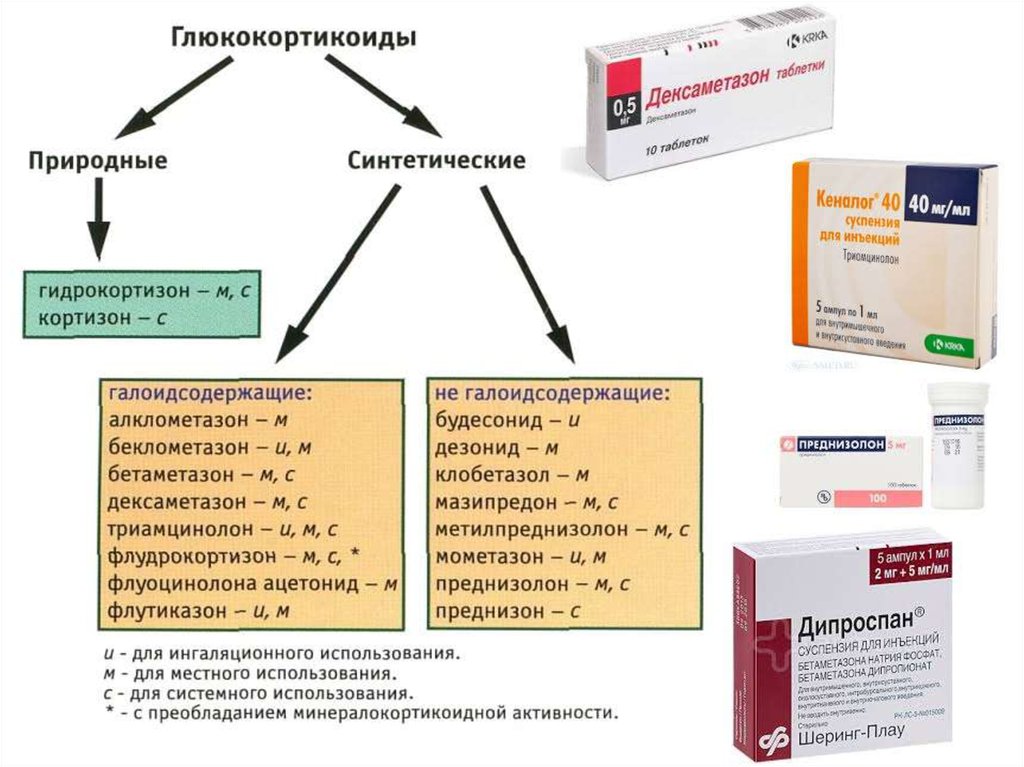
Стероидные противовоспалительные препараты
Отличия стероидных от нестероидных противовоспалительных препаратов довольно значимые. СПВС – это средства, в основе которых содержатся глюкокортикостероиды (ГКС), тогда как НПВС – это препараты, которые создаются из органических кислот и не содержат гормонов. В первом случае действующее вещество угнетает все фазы воспаления. Синтетические аналоги гормонов, которые в организме человека создаются надпочечниками, сегодня довольно распространены в терапии хронической боли.
Естественные глюкокортикостероиды, созданные природой, повышают давление и объем крови, циркулирующей в кровеносной системе организма человека. При комплексном лечении ХБС и болезней, сопровождающихся болевыми ощущениями, применяют стероидные анальгетики. Форма лекарств (глюкокортикоидных препаратов) может быть любая, например, стероидное противовоспалительное средство для суставов или кожи в виде мази, стероидные гормональные противовоспалительные препараты при остеохондрозе в таблетках или ампулах.
В зависимости от тяжести заболевания и интенсивности болевых ощущений врачи применяют те или иные лекарства в индивидуальной дозировке. При тяжелом течении заболевания и сильных болях специалисты применяют пульс-терапию стероидными гормонами, которая подразумевает одновременное применение больших доз препаратов.
Классификация стероидных противовоспалительных препаратов
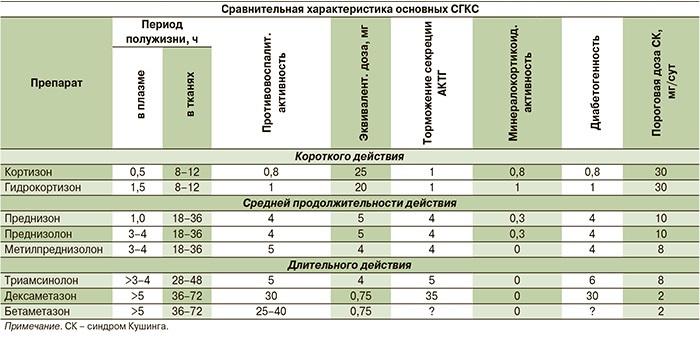
Сравнительная характеристика основных СГКС
Стероидные противовоспалительные препараты – механизм действия
Механизм работы НПВС достаточно прост, он заключается в избирательном или неизбирательном ингибировании фермента под названием циклооксигеназа, который содержится в человеческом организме и играет в нем важную роль, вырабатывая ряд необходимых биологически активных веществ. Как итог, быстрее продуцируются белки, оказывающие противовоспалительный, противоаллергический и противоотечный эффект, а также повышается стрессоустойчивость, ограничивается клеточная инфильтрация, повышается свертываемость крови, стимулируется возникновение глюкозы из белков и жиров, усиливается потеря кальция и т.д.
Если дозы большие, нарушается работа надпочечников и гипофиза. Искусственно синтезированные глюкокортикостероиды более эффективны, чем гормоны естественного происхождения, благодаря чему требуются довольно небольшие дозы синтетических ГСК. Самые распространенные вещества – дексаметазон и преднизолон, которые не влияют на риск развития гипертонии и отечности.
Показания к применению
У медпрепаратов, имеющих противовоспалительное действие, имеется довольно обширный список побочных действий. Глюкокортикостероиды применяются в следующих ситуациях:
Противовоспалительные стероидные препараты применяются при терапии ревматоидного артрита и болезнях соединительной ткани, суставов, для устранения воспаления и снятия боли. В медицинской практике применяются при гипотонии, вызванной шоком или кровотечением. Помимо этого стероидные анальгетики применяются при нарушении работы надпочечников.
Побочные эффекты глюкокортикоидов
В зависимости от течения заболевания, показаний и индивидуальных особенностей организма врачи рассчитывают подходящую дозировку того или иного лекарства. Несмотря на то, что они имеют положительный эффект, не исключены и побочные действия, которые необходимо учитывать при проведении терапии. В большинстве случаев противопоказания относительны, поэтому только врач может определить целесообразность применения препарата. При применении совместно с нестероидными противовоспалительными повышается токсическое воздействие на печень, что может сказаться на общем состоянии больного.
| Система | Возможные нежелательные явления |
| Пищеварительная | • образование острых язв желудочно-кишечного тракта; |
| • тошнота; | |
| • повышенный риск кровотечений и перфорации полых органов; | |
| • нарушение аппетита; | |
| • метеоризм; | |
| • проблемы со стулом. | |
| Кожа и слизистые оболочки | • проблемы с заживлением обычных ран; |
| • кровоизлияния; | |
| • дряблость кожи; | |
| • появление пятен – участки гипо- или гиперпигментации; | |
| • угревая болезнь; | |
| • стрии – растяжки; | |
| • гнойничковое поражение кожи; | |
| • кандидозы – грибковое поражение. | |
| Эндокринная | • стероидный сахарный диабет; |
| • дегенерация надпочечников; | |
| • синдром Иценко-Кушинга – нарушение менструальной функции, слабость, багровые растяжки, ожирение, гирсутизм, артериальная гипертензия. | |
| Сердечно-сосудистая | • аритмии; |
| • уменьшение частоты пульса вплоть до угрожающей жизни брадикардии; | |
| • гипокалиемия (специфические изменения на электрокардиограмме); | |
| • повышение артериального давления; | |
| • склонность к тромбозам; | |
| • более тяжелые инфаркты миокарда. | |
| Сенсорная | • катаракта; |
| • снижение зрения. | |
| Нервная | • эйфория; |
| • психозы; | |
| • эмоциональная лабильность; | |
| • галлюцинации; | |
| • депрессия; | |
| • паранойя; | |
| • инсомния; | |
| • головная боль; | |
| • судороги; | |
| • головокружение. | |
| Опорно-двигательная | • остеопороз; |
| • мышечная слабость; | |
| • патологические переломы костей; | |
| • атрофия мышц. |
Если у человека имеют место депрессивные расстройства и нарушения в психике, такое вещество как преднизолон может только усилить эмоциональную нестабильность, нервозность и раздражительность.
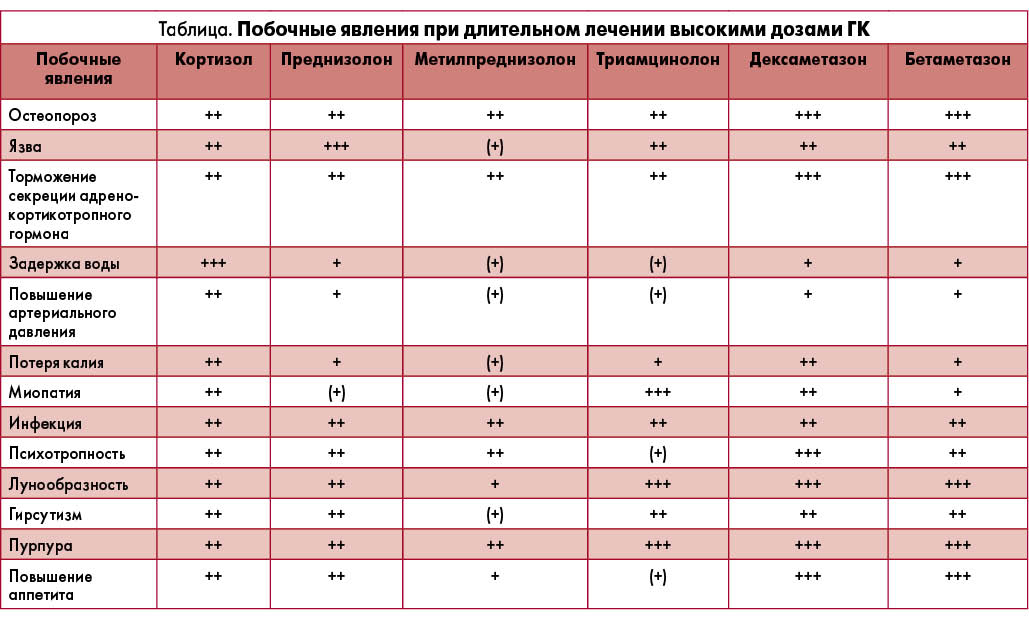
Побочные явления при длительном лечении высокими дозами ГК
Видео о лечении наркомании и алкоголизма в ЦЗМ
МКБ-10
Общие сведения
ARS синдром – достаточно распространенное заболевание среди спортсменов. Аббревиатура ARS расшифровывается как Adduktor-Rectus-Symphysis, содержит латинские названия пораженных структур: приводящих мышц бедра, прямой мышцы живота, лонного сочленения. Синдром известен с 1958 года, первое описание принадлежит болгарскому врачу М. Банкову. Патология входит в группу миофасциальных болевых синдромов зоны таза. Чаще всего диагностируется у футболистов. Может встречаться у лиц, активно занимающихся любыми видами спорта с интенсивной нагрузкой на ноги. Существенно ограничивает возможности пациентов, может стать причиной вынужденного ухода из большого спорта.
Причины
Основной причиной развития ARS синдрома является несоответствие объема физических нагрузок и способности организма к самовосстановлению, особенно – на фоне нестабильности твердых и мягкотканных структур области таза, нижней конечности. Патология провоцируется однообразными несимметричными нагрузками на бедро, нижнюю часть живота и паховую область (например, при форсированном приведении нижней конечности в момент удара по мячу). Ситуация усугубляется непродуманным режимом тренировок и преждевременным возвращением к спортивным занятиям после травмы.
Патогенез
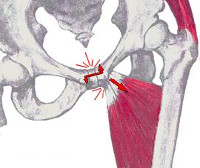
При перегрузке сухожилий и связок возникают микроразрывы в зонах наибольшего натяжения тканей. В ответ на повреждение образуются локальные участки отека и зоны воспаления. Устойчивость сухожилия к нагрузкам снижается, условия кровообращения в пораженной зоне ухудшаются. Перечисленное ведет к появлению все большего количества микроразрывов, образованию микрорубцов и областей жирового перерождения.
К воспалительному процессу присоединяется дегенеративно-дистрофический. Развивается энтезопатия. Формируется тендинит и тендовагинит сухожилий мышц живота и бедра в сочетании с аналогичным процессом в области связок и сухожилий симфиза. Итогом становится снижение функциональных возможностей пациента с ARS синдромом, возникновение болей.
Симптомы
ARS синдром выявляется у молодых людей, активно занимающихся спортом, обычно – у профессиональных спортсменов. Пациенты предъявляют жалобы на боль в паховой области, иррадиирующую по ходу пораженных мышц. Интенсивность болевого синдрома может варьироваться от незначительной или умеренной до выраженной, существенно ограничивающей активность больного. Отмечается связь боли с определенными физическими нагрузками. При пальпации определяется локальная болезненность в проекции сухожилий. При проведении функциональных проб (приведении бедра с сопротивлением, отведении бедра, напряжении мышц живота) болевой синдром усиливается.
Осложнения
При длительно существующем ARS синдроме из-за выраженной дегенерации сухожильной ткани возрастает вероятность крупных травм (надрывов и разрывов). В ряде случаев длительное сохранение симптоматики заболевания влечет за собой вынужденное ограничение физической активности, неучастие в соревнованиях и даже отказ от спортивной карьеры. Осложнения также могут быть обусловлены медикаментозной терапией патологии – при частых блокадах с использованием глюкокортикостероидных препаратов возможно усугубление дегенеративных процессов в пораженном отделе.
Диагностика
Предварительный диагноз нередко выставляется спортивным врачом. Для постановки окончательного диагноза требуется осмотр ортопеда и проведение аппаратных исследований. Заподозрить ARS синдром позволяет характерный анамнез (интенсивные однообразные несимметричные нагрузки), жалобы на боли в паху, усиливающиеся при движениях, положительные результаты функциональных проб. Для подтверждения назначаются следующие инструментальные методики:
Лечение ARS синдрома
Консервативная терапия
Лечение может осуществляться амбулаторно или в условиях отделения травматологии и ортопедии. Важным условием успешной терапии является исключение интенсивных физических нагрузок. Больным ARS синдромом рекомендуют временно прекратить тренировки. На ранних стадиях используют медикаментозную терапию, физиотерапию. Назначают НПВС общего действия, в пораженную зону вводят кортикостероидные средства. Применяют следующие физиотерапевтические методы:
Показана кинезиотерапия на зону лонного сочленения и прилегающие мышцы. Наиболее эффективным консервативным методом лечения является ударно-волновая терапия.
Хирургическое лечение ARS синдрома
При неэффективности консервативных методик, частых рецидивах рекомендовано хирургическое вмешательство. В ходе операции при ARS синдроме производят частичное рассечение вовлеченных в патологический процесс мышц бедра и живота с их одномоментной пластической реконструкцией. Больному разрешают вставать на второй день. В послеоперационном периоде назначают анальгетики, антибактериальные средства.
Реабилитация
Через 3 недели при удовлетворительных данных УЗИ, свидетельствующих о достаточном восстановлении оперированных структур, начинают реабилитацию, которая включает в себя лечебную физкультуру, электромиостимуляцию, гидрокинезотерапию. Через месяц после хирургического лечения ARS синдрома разрешают бег без препятствий и ускорений. Через полтора месяца пациента допускают к тренировкам, рекомендуют постепенное увеличение нагрузки.
Прогноз и профилактика
Прогноз больных ARS синдромом можно рассматривать, как условно благоприятный. Эффективность консервативной терапии невелика, устойчивое улучшение наступает у 20-25%. Лучшие результаты отмечаются после проведения ударно-волновой терапии. После оперативного лечения болевой синдром исчезает, пациенты возвращаются к занятиям спортом в обычном режиме, однако в отдаленном периоде возможны рецидивы. Профилактические меры включают продуманный режим тренировок, постепенное увеличение спортивных нагрузок, обеспечение достаточного периода восстановления после травм.
Нарушение ритма сердца и проводимости (аритмии сердца)
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Практически у 80% пациентов с ишемической болезнью сердца регистрируются аритмии различного характера и до 65% из них угрожают жизни. НРС могут быть самостоятельными или являться осложнением заболеваний сердечно-сосудистой системы и других органов и систем
С учетом частоты сердечных сокращений их можно подразделить на две большие группы:
1. Брадиаритмии:
2. Тахиаритмии:
Важно отличать нарушения ритма сердца, вызванные органическим (необратимым) поражением миокарда, и функциональные нарушения. Как правило, функциональные нарушения встречаются при здоровом сердце и могут быть вызваны психогенными, рефлекторными и гуморальными расстройствами. Функциональные нарушения ритма сердца встречаются достаточно часто, важно выявить и исключить вызывающие их причины, что позволит избавить человека от аритмии.
Органические нарушения возникают при: коронарной ишемии, гемодинамических пороках сердца и крупных сосудов, сердечной недостаточности, гипертонии. Они могут появляться при токсическом воздействии (медикаментозных препаратов, алкоголя и др.) или инфекционно токсическом (ревматизм, вирусные инфекции, миокардиты различной этиологии и др.), гормональных сдвигах. Аритмии бывают врожденные (синдром WPW, врожденная АВ блокада и др.) и приобретенными, вызванные внешними воздействиями (миокардит,операции и травмы сердца и др.).
Основные симптомы (проявления аритмий)
Брадиаритмии:
Тахиаритмии:
Обычно диагностика аритмий осуществляется врачом поликлиники, кардиологом или врачом скорой помощи. Имеет значение сбор анамнеза, физикальное обследование, и различные инструментально-диагностические методы. Наиболее важным является регистрация НРС на ЭКГ (для предъявления аритмологу).
На сегодняшний день в специализированных или многопрофильных клиниках пациентов консультирует врач кардиохирург-аритмолог и определяет необходимость и возможность эндоваскулярного интервенционного (малотравматичного) лечения нарушения ритма сердца. В нашей Клинике есть все необходимые ресурсы для диагностики и лечения аритмий
К методам диагностики нарушения ритма сердца относят:
Тилт-тест – проба с пассивным ортостазом. Проводится на специальном поворотном столе. Позволят выявить или исключить связь между развитием обморочных состояний и нарушениями сердечного ритма.
Лечение аритмий: хирургическая коррекция нарушений ритма сердца
В нашей Клинике выбор способа лечения нарушения ритма сердца осуществляется специа-листом с учетом клинической картины заболевания, данных инструментально-диагностических исследований и рекомендаций Российского кардиологического обще-ства, Всероссийского научного общества аритмологов.
Самостоятельный прием препаратов, самолечение различными методами является крайне не желательным и не безопасным, если неизвестен и не учитывается характер, механизм и причина аритмии.
Существует несколько способов лечения нарушения ритма сердца:
Операция выполняется под местной анестезией в условиях рентгеноперационной длительностью до 40-55 минут.
Эффективным и радикальным методом лечения тахиаритмий является катетерная аблация (деструкция) очага аритмии. Операция, в среднем, длится не более 1 часа, и через сутки пациент может быть выписан из стационара.
Редкая сосудистая аномалия: «артериальный пинцет» как причина обструкции лоханочно-мочеточникового сегмента правой почки
Батюшин М.М., Кастанаян А.А., Валуева И.С.
Кафедра внутренних болезней с основами физиотерапии №2, Нефрологическое отделение ГБОУ ВПО РостГМУ Минздрава России, г.Ростов-на-Дону Адрес: 344022, г. Ростов-на-Дону, пер. Нахичеванский, 29, тел. (863)2014423 Эл.почта: batjushin-m@rambler.ru, nephr-roon@rambler.ru
Введение
Сосудистые аномалии почек являются распространенной патологией, однако чаще не приводящей к развитию нарушений уродинамики или кровоснабжения почечной паренхимы [1, 2]. Аномалии касаются как количественных аспектов (дополнительные артерии, раннее ветвление артерий), так и качественных (фибромускулярная дисплазия) [3]. Чаще всего реакция мочевыделительного аппарата на такие аномалии заключается в развитии обструктивных процессов и инфекции мочевых путей, а также артериальной гипертензии [4, 5].
В последние десятилетия благодаря развитию визуализационных неинвазивных технологий возможности диагностики сосудистых аномалий существенно расширились. В частности применение спиральной компьютерной томографии позволяет увидеть сосудистую и экскреторную фазы распределения контраста [6, 7].
Клинический случай
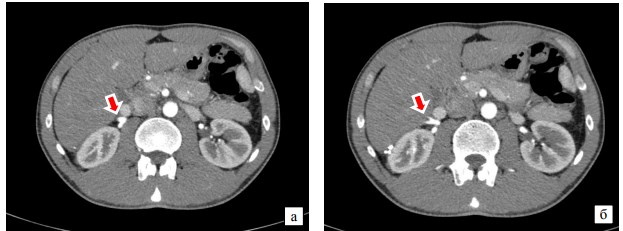
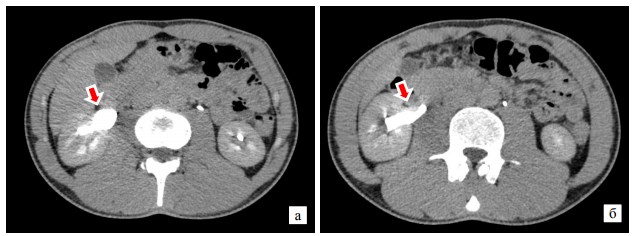
Представляем клинический случай аномалии почечной артерии. Пациент С., 26 лет наблюдается в университетской клинике на протяжении двух лет. Обратился с жалобами на тяжесть в правой поясничной области, не связанную с мочеиспусканием и купирующуюся после приема спазмолитиков (дротаверин). В анализах мочи патологических изменений не выявлено, уровень креатинина, скорости клубочковой фильтрации в пределах нормы. При пальпации в правом фланке обнаружена почка, легко перемещаемая давлением руки, безболезненная. При проведении ультразвукового исследования в положении лежа и стоя было выявлено опущение почки, явившееся показанием для проведения операции эндоскопической нефропексии. Однако после операции состояние пациента не улучшилось. Болевые ощущения усилились и приобрели позиционный оттенок. В частности в положении лежа на правом боку и на животе болевые ощущения исчезали. По-прежнему пациент получал спазмолитики. В ходе дополнительного обследования с целью визуализации органа и изучения особенностей его кровоснабжения была выполнена спиральная томография с контрастированием. В ходе исследования была выявлена сложная аномалия развития сосудистого русла правой почки. Было обнаружено, что правая почечная артерия разделяется на две ветви задолго до вхождения в ворота почки, затем передняя ее ветвь еще раз раздваивается на верхнюю и нижнюю ветви и тоже до вхождения в ворота (рисунок 1). Схематически сосудистая архитектура представлена на рисунке 2.
Рис. 1. Раннее раздвоение правой почечной артерии (а) с последующим раздвоением передней ветви (б)
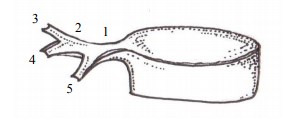
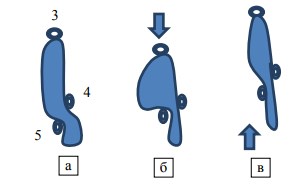
Рис. 2. Схема правой почечной артерии: 1 – правая почечная артерия, 2 и 5 – передняя и задняя ветви, 3 и 4 – верхняя и нижняя ветви передней ветви. Примечание: схема построена по образу томографической картины, имеющей зеркальное отображение
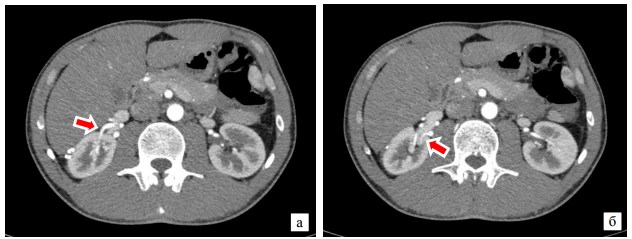
Далее в почечную ткань над лоханкой впадает верхняя ветвь (3) и позади дилатированной лоханки примерно на половине ее длины – задняя ветвь (5) (рисунок 3).
Рис. 3. Вхождение в почку 3-ей (а) и 5 ветвей (б)
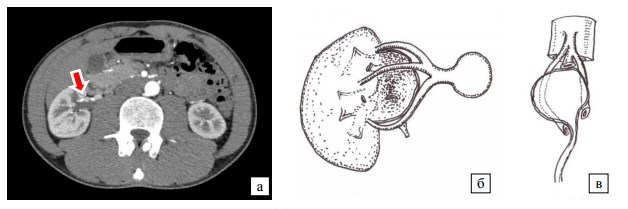
После того, как лоханка завершается мочеточником, спереди от нее, плотно прилегая к ее стенке, в почку впадает нижняя ветвь (4) (рисунок 4а). Таким образом, формируется компрессия лоханки 4-ой и 5-ой ветвями почечной артерии, что приводит к ее дилатации выше места компрессии и уплощению в зоне компрессии, хорошо видному на рисунке 5. Поскольку у пациента наблюдались явления нефроптоза справа, то реконструкция уродинамики в положении стоя демонстрирует следующее: в момент смещения почки вниз происходит дополнительная компрессия 5-ой ветвью лоханки, последняя как бы нависает над нею (рисунок 6).
Рис. 4. Вхождение 4-ой ветви в почку (а) и схематическое изображение ветвей правой почечной артерии, вид сверху (б), вид с правой латеральной стороны (в)
Рис. 5. Вид лоханки правой почки выше уровня компрессии (а) и на уровне компрессии 5 ветви (б)
Рис. 6. Схематичный вид лоханочномочеточникового сегмента в положении лежа (а), стоя (б) и после операции нефропексии (в)
Вместе с тем проведенная операция нефропексии не привела к разрешению ситуации, поскольку подтягивание почки вверх привело к натяжению в зоне компрессии, дополнительно усилив давление 4-ой и 5-ой ветвей на лоханку.
В настоящий момент у пациента наблюдается дилатация полостной системы правой почки, которая позиционно уменьшается, однако полностью не купируется. Наблюдается небольшое повышение уровня креатинина до уровня 110 мкмоль/л (скорость клубочковой фильтрации – 78 мл/мин/1,73м2 ). В анализах мочи периодически появляется эритроцитурия (3-8 в п.зр.), наблюдаются эпизоды обострения инфекции мочевых путей (2-5 раз/год). Дальнейшая тактика ведения пациента может предполагать два варианта ведения – консервативный и оперативный. Второй вариант заключается в перемещении 5-ой ветви ретропиелально либо за счет ее рассечения и последующего сшивания позади лоханки, или за счет рассечения лоханочно-мочеточникового сегмента с последующим его ушиванием впереди 5-ой ветви. Последний вариант может рассматриваться в случае, если будет обнаружен стеноз сегмента.
Представленный случай демонстрирует редкую аномалию развития правой почечной артерии «артериальный пинцет», выявление которой стало возможным благодаря применению современных методов диагностики – спиральной компьютерной томографии с контрастированием. Аномалия привела к развитию обструктивных процессов и ремоделированию в полостной системе правой почки.
Литература
1. Renal anomalies in aortic surgery: contemporary results / G.L. Faggioli, A. Freyrie, A. Pilato A. et al. // Surgery. – 2003. – Vol.133. – P.641-646.
2. Association of abdominal aortic aneurysm, horseshoe kidneys, and leftsided inferior vena cava: Report of two cases / M.A. Radermecker, H. Van Damme, A. Kerzmann A. et al. // J. Vasc. Surg. – 2008. – Vol.47. – P.645-648.
3. Olin, J.W. Diagnosis, management, and future developments of fibromuscular dysplasia / J.W. Olin, B.A. Sealove // J. Vasc. Surg. – 2011. –Vol.53. – P.826-836.
4. Батюшин, М.М. Механизмы повреждения почечной паренхимы при рефлюкс-нефропатии. Обзор / М.М. Батюшин // Вестник урологии – 2013. – №2. – С.43-51. Url.: http://urovest.ru/ numbers/201302/
5. Renal artery fibromuscular dysplasia is a cause of refractory hypertension in the elderly / R. Aqel, W.W. Al Jaroudi, F.G. Hage, N.C. Nanda // Echocardiography – 2009. – Vol.26. – P.109-110.
6. Лучевые методы исследования в диагностике аномалий почек / Б.Н. Сапранов, А.В. Ремнякова, Ю.И. Пинчук, А.С. Мамонов // Радиология практика. – 2008. – №1. – С.8-18.
7. Воробьева, Л.Е. Методика проведения мультиспиральной компьютерной томографии и ее возможности в диагностике аномалий почек и мочеточников у детейдиагностики в педиатрии / Л.Е. Воробьева, О.В. Кустова //Вопросы диагностики в педиатрии – 2009. – Т.1. – № 5. – С.20-25.
Статья опубликована в журнале «Вестник урологии». Номер №2/2014 стр. 63-67